慈恵医大の研究グループは2020年から2021年に慈恵医科大学健診センターを受診した都市部の住人5,518人について血清中25-ハイドロキシビタミンD(以下血清ビタミンD)を測定しました。その結果、正常であったのは僅か2%、ビタミンD不足が19%、ビタミンD欠乏が79%、すなわち合わせて98%の東京都民がビタミンD不足〜欠乏であったわけです。
 骨粗鬆症と言う疾患は、内科?も診る病気になりつつあります。1980年代までは、骨粗鬆症自体は老化現象で、骨折が生じて初めて病気であると考えられており、整形外科の中でも積極的に治療されている先生もおられれば、ちょっと様子を見ている先生もおられたと思います。骨密度測定の検診をして、あなたの骨年齢は・・・寝たきりにならないように予防しましょうとまことしやかに唱えられていますが、なにか血液ドロドロなどと同じように、ちょっとうさんくささを感じていたのは僕だけでしょうか。骨粗鬆症が、内科で扱われるようになったのは、ほん最近のことです。骨量を増加させる薬が開発されて、骨折の予防のために薬を飲んだ方がいいのではという話になってきています。やはり、在宅診療の中で、寝たきりになる疾患として、脳卒中に次いで、大腿骨頸部骨折という疾患が挙ってきたことが大きいのでしょうか。骨折してしまえば、当然、整形外科のお世話になるわけですが、予防となると内科にお鉢が廻ってきたって感じです。生命予後の話まで出てくると尚更ですね。骨の悪影響を与える病気や薬の投与などで骨粗鬆症を来たす場合もあります。骨粗鬆症は、除外診断(続発性骨粗鬆症)なんですね。鑑別診断をしてから原発性骨粗鬆症として治療を始めるとなると内科に振られるのも仕方ないかなと思いますし、糖尿病やCKD、COPDなど(骨粗鬆症の合併が多いとされています)でかかっている患者さんが、転倒して大腿骨頚部骨折で入院したと聞くと骨粗鬆症のスクリーニングを勧めていたか(がんも同じですけど)ちょっと後悔する時代になってきたのかもしれません。
骨粗鬆症と言う疾患は、内科?も診る病気になりつつあります。1980年代までは、骨粗鬆症自体は老化現象で、骨折が生じて初めて病気であると考えられており、整形外科の中でも積極的に治療されている先生もおられれば、ちょっと様子を見ている先生もおられたと思います。骨密度測定の検診をして、あなたの骨年齢は・・・寝たきりにならないように予防しましょうとまことしやかに唱えられていますが、なにか血液ドロドロなどと同じように、ちょっとうさんくささを感じていたのは僕だけでしょうか。骨粗鬆症が、内科で扱われるようになったのは、ほん最近のことです。骨量を増加させる薬が開発されて、骨折の予防のために薬を飲んだ方がいいのではという話になってきています。やはり、在宅診療の中で、寝たきりになる疾患として、脳卒中に次いで、大腿骨頸部骨折という疾患が挙ってきたことが大きいのでしょうか。骨折してしまえば、当然、整形外科のお世話になるわけですが、予防となると内科にお鉢が廻ってきたって感じです。生命予後の話まで出てくると尚更ですね。骨の悪影響を与える病気や薬の投与などで骨粗鬆症を来たす場合もあります。骨粗鬆症は、除外診断(続発性骨粗鬆症)なんですね。鑑別診断をしてから原発性骨粗鬆症として治療を始めるとなると内科に振られるのも仕方ないかなと思いますし、糖尿病やCKD、COPDなど(骨粗鬆症の合併が多いとされています)でかかっている患者さんが、転倒して大腿骨頚部骨折で入院したと聞くと骨粗鬆症のスクリーニングを勧めていたか(がんも同じですけど)ちょっと後悔する時代になってきたのかもしれません。
目次
骨粗鬆症の疫学
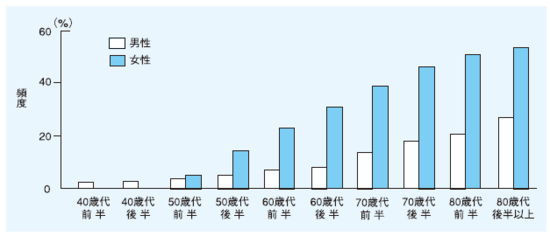
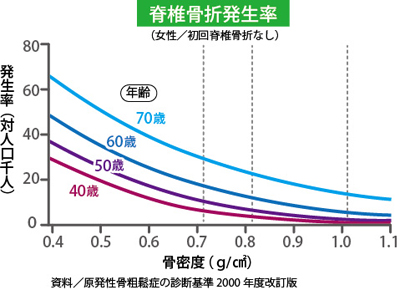
わが国の骨粗鬆症の有病率は,50歳以上の女性では24%です。(50歳以上の男性は4%)性別、男性より女性のほうがほぼ3倍頻度が高く、年代別では、男女とも年齢とともに有病率が増加し、75歳以上の女性では、50%を越えています。
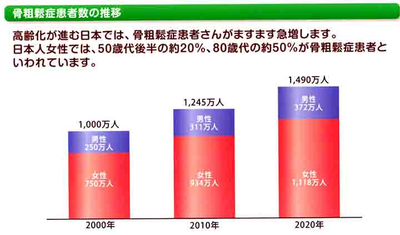
骨粗鬆症の人口に換算してみると、わが国における骨粗鬆症患者数は、2010年の段階で既に1,000万人は越えていると推定されます。実は糖尿病よりも多いんですよね。しかし、どうでしょうか?実際の臨床現場では、圧倒的に糖尿病の治療をしている患者さんの方が多いのではないでしょうか。骨粗鬆症の治療や対策を取っている方は5分の1の200万人に過ぎません。骨粗鬆症は年齢とともに有病者が増加する疾患であり、総人口に占める65歳以上の高齢者の割合である高齢化率をみてみると,2005年は19.5%であり、年々増加し続けています。今後も高齢化率はさらに加速され2015年に26.0%,2050年には35.7%となると予測されて、骨粗鬆症予防と骨折の予防が急務の課題であることは明白です。
日本人で50歳以上の女性の3人に1人は骨粗しょう症になるといわれ、年代別には50代で9人に1人、60代で3人に1人、70代では2人に1人の割合で、100歳になるとほぼ全員が骨粗しょう症になると言われています。

日本の骨粗鬆症の患者さんの約8割は治療を受けていないと言われています。骨折すると寝たきりになりやすい、QOLが低下し、死亡にも繋がっています。実際に骨粗鬆症を予防、治療して、骨を健康に保つことで、健康寿命を伸ばすことにもつながると考えられています。

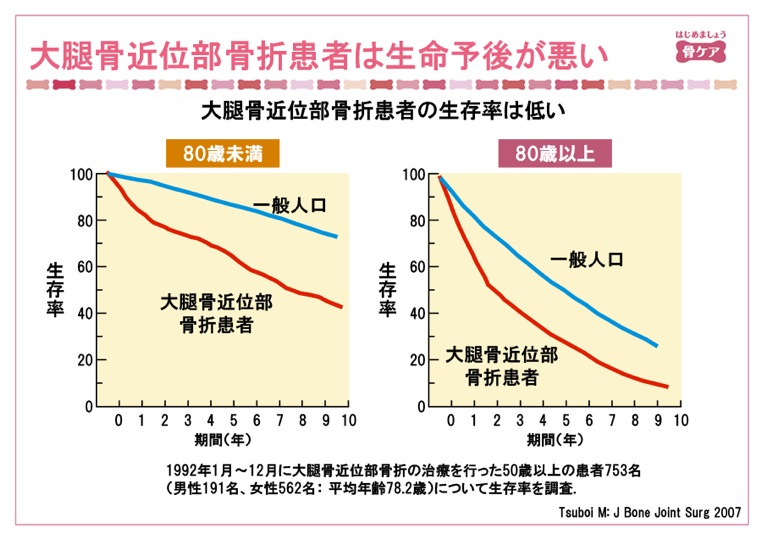
骨折すると死亡率が上がる
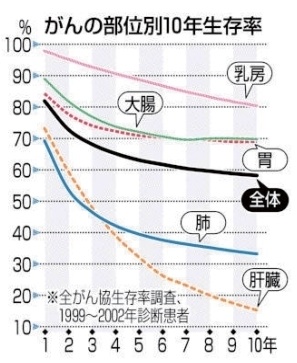
糖尿病や高血圧症、高脂血症の治療を積極的に行うのは、心筋梗塞や脳梗塞などの心血管イベントを抑制して死亡率を下げるためです。「骨折しても死ぬわけじゃあるまいし」と思いがちですが、実は骨折についてもADLだけでなく、死亡率との関連が報告されています。椎体骨折の数が増えれば増えるほど死亡率も高くなりますので、既に骨折しているからしかたがないではなくて、ふたつ目三つ目の骨折を起こさないように治療に介入しなければなりません。大腿骨近位部骨折を起こすと死亡率が上がります。特に80歳以上での大腿骨近位部骨折患者の予後は、5年生存率は30%とがんよりも悪いとされています。
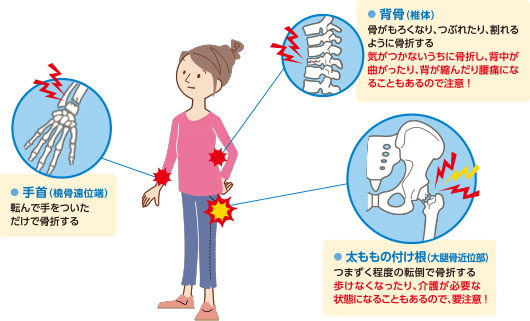
では、骨折はどこから起こるかですが、およそ50歳を過ぎたあたりから手の骨折が増えると言われています。その後、椎体、そして80歳前後ぐらいから大腿近位部の骨折がおこります。日常生活でつまづいて転倒しそうになっても比較的若い時は手をついて顔を守ろうとしますので、まずは橈骨から始まるというのは理に適っているようです。よって、この時点で次の骨折を予防するために検査、治療を介入するのが大切になってきます。
スクリーニング
まずは、誰をスクーリンングするかから始まります。8割程度の自治体で骨粗鬆症健診が行われているようですが、50歳ぐらいから始めていることが多いようです。ただ、受診率が5%と低いのが問題で、利き手の握力を測定して15kgならYAM70%、22kgでYAM80%相当とするデータもあるようなので、そこから、骨密度を測る人を抽出するのも一法かもしれません。
(1)65歳以上の女性
(2)65歳未満でステロイド治療を行う予定、行っている男女
(3)転倒やふらつきのリスクのある男女
誰を治療するか?第一歩は、リスク評価です。実際の臨床では、高齢者だからといっても寝たきりの人では不安定に歩いている人よりは骨折するリクスは低いんです。骨が脆くなって、転倒すると大腿骨頸部骨折を起こすと半分以上は寝たきりに、ADLは下がるし、認知症にもなるかも、生命予後も悪い・・・と。骨折予防のために治療するんですよね。
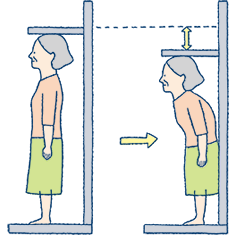
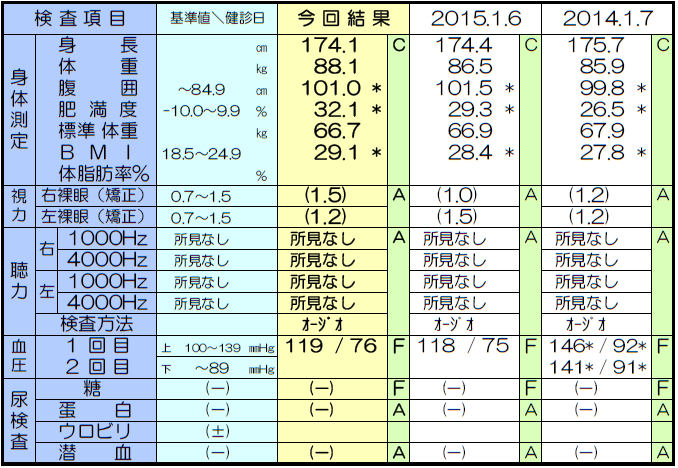
(1)身長が2〜4cm縮んだ
心不全、肝不全、腎不全などのむくみやがんなどでのやせなどの指標として、外来で体重測定は行う施設は多いと思われますが、身長は、あまり変わらないので、BMIを計算するのに1回測ったままという場合も多いんではないかと推測します。骨粗鬆症になって、背骨の骨折、変形などを起こすと身長が2〜4cmほど縮みます。椎骨骨折をしていても気がついていない人も多いようです。20歳の時の身長は?と尋ねてみるといいんですが、2cmまでは生理的な身長の低下です。日常外来では、1年に1回は特定健診や他の健康診断などをもって相談にこられることも多いと思いますが、用紙には3年分ぐらいの結果が並列して載っているので身長の項目をざっと比較して大きく下がっているようなら要注意です。
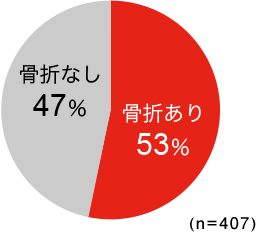
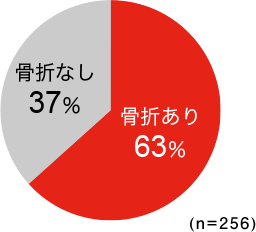
60歳以上の日本人女性において、「身長低下」の自覚がある場合では53%、「背中の曲がり」を自覚している場合では63%の患者さんに骨折がみつかっています。身長の低下や背中が曲がっている人のうちで、自分では気がついていなくても「いつの間にか骨折」の人が多いようです。
- 身長低下の自覚がある場合**4cm未満を含む
- 背中の曲がりの自覚がある場合
- その症状、本当に年齢のせい?
脊椎の椎体骨折では10人中6人は激しい痛みを伴わずに骨折を起こすとされており、気が付かないまま1つ目の骨折を放置すると、5人に1人は1年以内に別の部位に骨折を起こすと言われています。
(2)身体診察
閉経後の全女性の半数に骨折が起こり、うち15%が股関節に生じ、寝たきりの原因になっています。それを予防するために骨粗鬆症の治療をするわけですが、臨床の現場では、個々の症例での骨折の危険性が高いかどうかを見極めるのが結構、難しいのです。骨密度の減少はゆっくりと進行します。そのため、骨粗鬆症の症状はなかなか自覚することができません。椎骨骨折の2/3は、臨床的には無症状です。この女性は骨粗鬆症かどうか?骨折があるかどうかのを検査する価値があるかどうか?はどうやって決めたらいいでしょうか。まずは、65歳以上の小柄な女性(50kg以下)に、スクリーニングを行います。
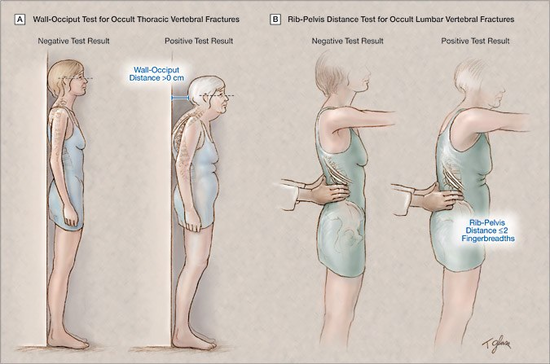
骨粗鬆症の診断する上で、胸椎、腰椎に圧迫骨折があるかどうかは、大変重要です。これらの骨折の有無をみるために2つの検査が有用です。
◎背中と踵を壁につけて、耳介と眼を結ぶラインが床と平行になるようにして、後頭部が壁につかなければ、胸椎骨折の可能性が高くなります。
◎肋骨下縁を骨盤上縁の間に人差し指と中指を押し入れて、2本入らなければ腰椎骨折がある可能性が高くなります。
(3)年齢と体重から予測する「FOSTA(Female Osteoporosis Self Assessment Tool for Asia)」
アジア8ヵ国、800人の女性を対象として行われた研究では、年齢・体重と骨密度との間には密接な関係があることがわかっています。この研究から作られた計算式で、骨密度の低下リスクを予測することができるというものです。
FOSTA=[体重(kg)-年齢(歳)]×0.2
この数値が、ー4未満の場合約半数が実際に骨粗しょう症と診断されるようです。
実際の例
①73歳男性 (72㎏‐73歳)x 0.2 = ー0.2(低リスク)
②75歳女性 (43㎏‐75歳)x 0.2 = ー6.4 (高リスク)
③71歳女性 (64.6㎏‐71.3歳)x 0.2= ー1.34(中リスク)

診断
骨粗鬆症の診断基準は、3つです。
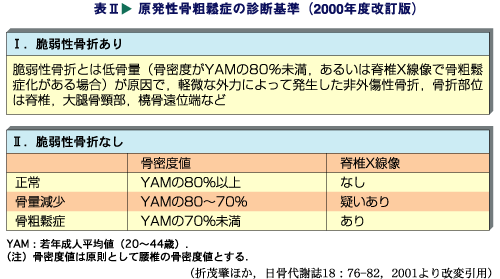
(1)脆弱性骨折あり。
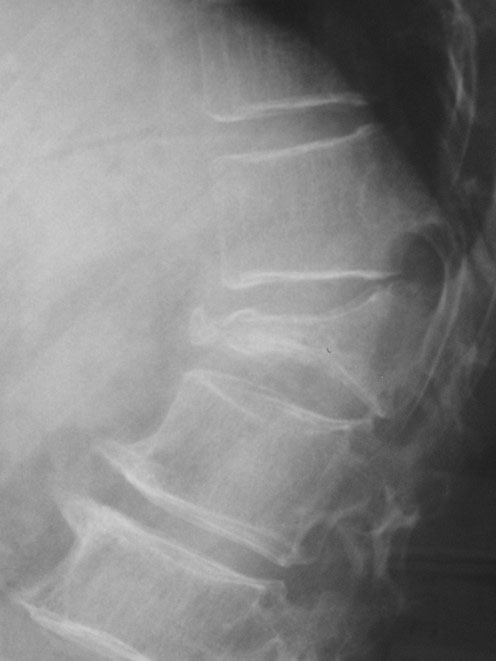
レントゲン写真で、脆弱(ぜいじゃく)性骨折があれば、文句なしで骨粗鬆症と診断出来ます。脆弱性とは、低骨量が原因で、微力の外力によって発生した非外傷性骨折としていますが、臨床的には、立位の状態から転倒した程度の負荷で発生した脊椎、大腿骨頸部、橈骨遠位端の骨折を脆弱性骨折としています。
このレントゲン写真なら素人でも圧迫骨折の診断ができそうですが、骨折があるかどうか自体、プライマリケア医には実は難題です?
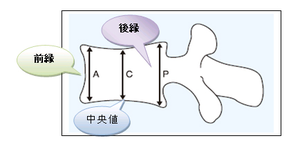
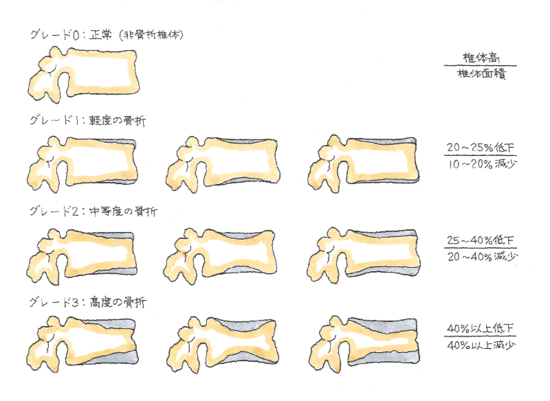
明らかな骨折はわかるとして(これも結構難しいですが)半定量法として、椎体は長方形で、高さの20%変形までは、正常範囲内です。椎骨の前縁、中央、後縁のA、C、P各々で、20%以上減少しているときを椎体骨折と判定します。
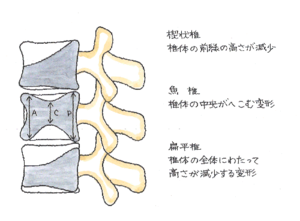
椎体骨折の形状には、椎体の前縁の高さが減少する楔状椎、椎体の中央がへこむ魚椎、椎体の全体にわたって高さが減少する扁平椎の3つがあります。外傷性の圧迫骨折は、楔状椎変形が最も多く見られます。
骨粗鬆症の高齢者では、尻もちをついただけでも脆弱性の圧迫骨折を発症することがあります。日常生活で床に置いてある重たいものを持ち上げたりした時に椎体骨折が起こっていても本人は気が付いていないこともあり「いつの間にか骨折」とも呼ばれています。

新鮮な圧迫骨折の診断はMRIで
MRI画像では、T1強調画像:水分を黒く写す(低信号)T2強調画像:水分を白く写す(高信号)特徴があります。骨には毛細血管が張り巡らされていて、骨折すると出血が起こります。この出血(大部分が水分)が異常信号として捉えられ、T2強調画像では高信号、T1強調画像では低信号、を示します。
以下は、新鮮骨折です。左側がT2強調画像、右側がT1強調画像です
第2腰椎(L2)が、T2強調画像は高信号(明るく写す)、T1強調画像は低信号(黒く写る)を示しており、新鮮骨折であることが分かります。

安藤誠一郎法律事務所(交通事故症例)
高齢になると骨密度が低下し、ご本人が知らないままに圧迫骨折していることがあります。腰痛に悩まされ、病院でレントゲンを撮ってみたら、圧迫骨折していたということがままあります。また、出来立てほやほやの急性圧迫骨折は、まだ骨の変形が起こっていないこともしばしば見られるので、腰痛でレントゲンを撮って「異常なし」と言われた場合でも、痛みが続くようなら、再度、レントゲンを撮ってもらうか、MRIで精密検査をしてもうらと、圧迫骨折がわかることがあります。新鮮な骨折か、それとも陳旧性のものかは、受傷直後のMRIによって判断できます。骨折に伴う出血や浮腫が白く抽出されるT2強調画像によって、新鮮骨折であることが確認できます。
(2)骨密度YAMの70%未満
脆弱性骨折がない場合でも、骨密度測定検査で、若年者の平均骨密度YAM(young adult mean)の70%未満を骨粗鬆症と診断します。
骨密度測定検査法として、DXA(デキサ)法、超音波法、MD(エムディ)法の3つがあります。骨密度測定とは、骨の中にあるカルシウム・マグネシウムなどのミネラル成分がどのくらいの量あるのかを測定しています。DXA法は、微量な2種類のX線を使って骨塩量を測ります。超音波法は、超音波が骨を通過する速度などをもとに測定します。(X線を使用していない)MD法はアルミ板の横に手を置いてX線撮影し、アルミの厚さと比較することで測定します。

国際的には、最も精度が高いDXA(デキサ)法で、腰椎あるいは大腿骨頸部の骨密度を測定することが標準(推奨)されています。橈骨遠位端のDXAは、診断では○〜△だが、モニタリングは不適とされ、踵骨の超音波法に至っては、簡便でスクリーニングには有用あるが、診断にもモニタリングにも使えないとされています。
DXA法ですが、検査時間は10分ぐらいです(測定時間は10秒)被曝は、胸部レントゲンの1/5ほどで心配ありません。検査料金は、保険適応で3割負担で3000円ほどです。測定の間隔は、1年に1回程度で十分でしょうか。
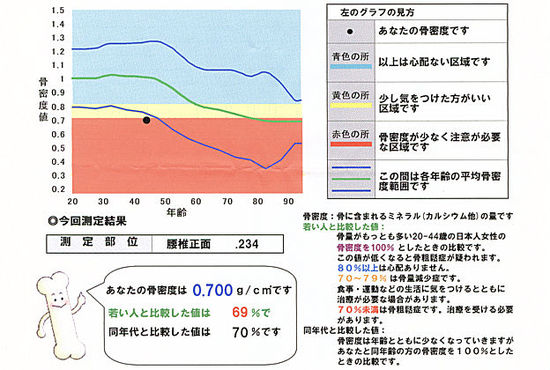
健康診断を受けたら、こんなもの(骨密度測定結果)がはいっていたんですが・・・と持ってこられます。骨密度測定とは、骨の中にあるカルシウム・マグネシウムなどのミネラル成分が、どのくらいの量あるのかを測定します。このミネラル成分が不足してくると、骨がもろくなり、骨折しやすくなります。骨密度を測定することによって、骨粗鬆症の早期発見し、骨折予防につながります。測定結果では、若い人と比較した値:YAM(Young Adult Mean)<70%で骨粗鬆症と診断します。骨密度は測定する部位によってかなり変動します。腰椎に圧迫骨折があって変形が強い人や測定した場所が石灰化していると高くなりがちです。

骨量は20代でピークとなり、その後加齢やホルモン量の低下などにより減少し80代になるとピーク時に比べ30〜40%も骨量が減少すると言われています。骨量の低下により骨がスカスカでもろく、骨折しやすくなってしまった状態を「骨粗鬆症」といい、男性も下がるのですが、特に女性の場合、閉経期を迎え、エストロゲンが下がる50歳頃より急増します。
(3)椎骨のレントゲン写真で「骨粗鬆化があり」
脆弱性骨折がない場合もう一つ、内科医にはちょっと難しいのが、脊椎のレントゲン像の「骨粗鬆化があり」でも骨粗鬆症と診断できますが、その読みです。この解像度では、わからないと思いますが、心眼で椎体内の骨梁構造の変化を見て下さい。
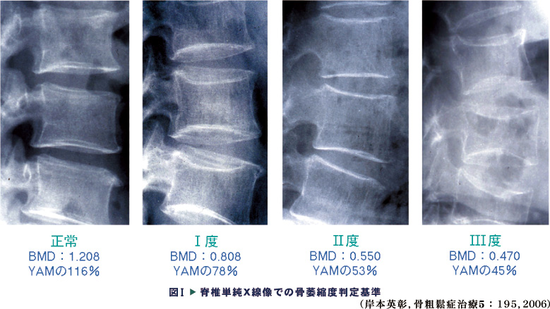
骨粗鬆化なし(正常):縦・横の骨梁が密であるため,骨梁構造を認識することができない。
骨粗鬆化の疑いあり(骨萎縮度Ⅰ度):縦の骨梁が目立つ。一般に縦の骨梁は細くみえるが、いまだ密に配列している。また椎体終板も目立ってくる。
骨粗鬆化あり(骨萎縮度Ⅱ度):縦の骨梁が粗となる。縦の骨梁は太くみえ、配列が粗となる。また椎体終板も淡くなる。
骨粗鬆化あり(骨萎縮度Ⅲ度): 縦の骨梁も不明瞭となる。全体として椎体陰影はぼやけた感じを示し、椎間板陰影との差が減少する。
鑑別診断
骨粗鬆症とは、骨の量が減って弱くなり骨折しやすくなる病気のことです。骨がもろくなる原因は一つは、加齢による骨量の減少です。腸管でのカルシウムの吸収の低下する、カルシウムの吸収を助けるビタミンの働きが弱くなる、女性ホルモン(骨吸収の働きを弱める作用がある)の分泌が低下、運動量の低下による骨への刺激の低下などがあげられます。もう一つは、生活習慣による骨密度の低下です。運動不足(骨への刺激がなく骨形成されづらい)カルシウム・マグネシウム・ビタミンD・ビタミンK不足(骨を作るもとがない)日照不足(ビタミンDを活性化できない)塩分の取りすぎ(腎臓が塩分を排泄するときにカルシウムの排泄する)喫煙、アルコール、酸化ストレス(酸化反応による有害な作用)なども骨密度を下げる原因とされています。

骨の悪影響を与える病気や薬の投与などで骨粗鬆症を来たす場合を続発生骨粗鬆症と言います。(薬は必要があり使用していることが多く、勝手に中止しないでください)続発生骨粗鬆症として多いのは、副甲状腺機能亢進症、甲状腺機能亢進症、性腺機能不全、胃切除後(VD不足)神経性食思不振症(ダイエット過剰)ステロイド内服などをチェックします。
| 生活習慣病 | 糖尿病、慢性腎臓病、慢性閉塞性肺疾患 |
| 栄養不良 | 胃切除後、吸収不良症候群、低栄養 |
| 骨の刺激不足 | 長期臥床、麻痺 |
| 内分泌性 | 副甲状腺機能亢進症、甲状腺機能亢進症、クッシング症候群 |
| 自己免疫性 | 関節リウマチ |
| 薬物 | ステロイド、抗てんかん薬、メトトレキサート、ワーファリン、ヘパリンなど |
誰を治療するか?
では、誰でもが骨粗鬆症と診断されたら全員が治療が必要でしょうか。やはりそれはやり過ぎかもしれません。なぜ、骨粗鬆症の治療をするのでしょうか?それは、骨折を予防して、ADLを保ち、ひいては予後をも良くするためです。寝たきりになるのを予防するのに、寝たきりの人に処方してもしかたありません。総合的に考えると、65歳以上の女性と65歳未満でもステロイドを使う治療を行う予定のある人(男女)転倒やふらつきのリスクのある男女に対してスクリーニングの対象として、それぞれの患者さんで、骨折のリスクを考慮し、リスクの高い人に介入していくのが筋ではないでしょうか。骨粗鬆症治療薬は原則として、閉経後の 女性を対象にして開発されていますので、男性における効果や安全性はごく少数例でしか検討されていませんのでその有効性は証明されていません。エストロジェン受容体に作用するSERMは閉経後女性のみが適応ですが、それ以外の薬剤は特に薬理学的に性差はないと思われますので、 男性に使っていただいても構わないと 思います。
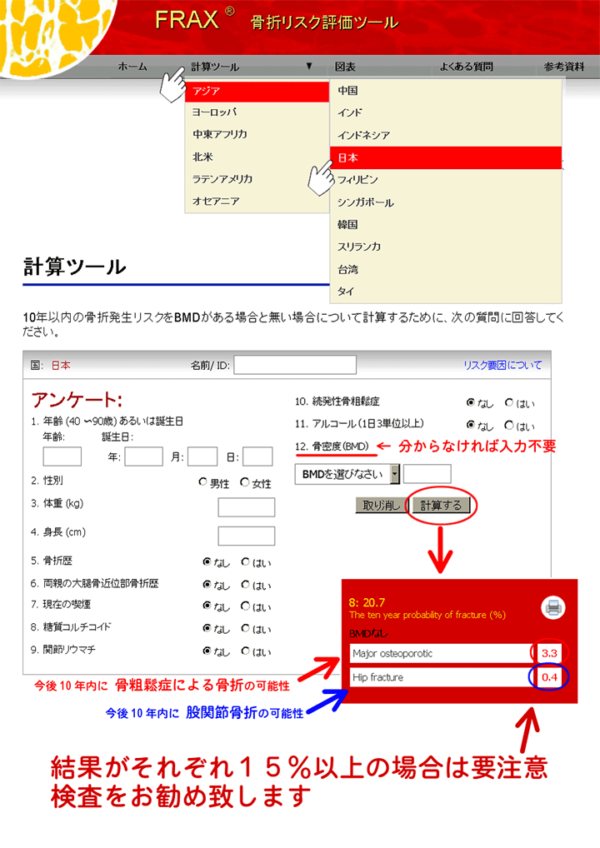
年齢や性別、身長、体重、骨折の既往など12の質問項目にチェック入力すれば、今後10年以内の骨折発生リスクを予測計算するツールもあります。2008年にWHOが開発したFRAX®は、日本人版もウェブ公開されています。ちなみに私の場合は、Major osteoporoticが3.4%、Hip fractureが0.3%でした。FRAXが高ければ、骨折しやすいと言うわけで、15%を越えれば、治療開始の時期とされています。ここで問題は、2型糖尿病の患者さんは、肥満の患者さんが多いため、FRAXが低めに出てしまいますが、実際は、既に椎体骨折している人がたくさんおり、ちょっとFRAXは使いにくいかな。FRAXは、診断には使えませんが、治療が必要と思われる患者さんへの説明には、十分利用できます。
骨太でも折れる
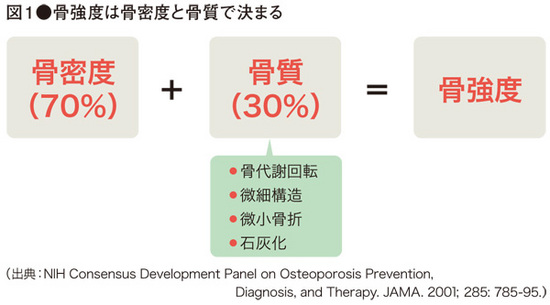
1994年のWHOは、骨粗鬆症は「骨密度が低下し、骨の微細構造に異常が生じた結果、骨がもろくなり骨折しやすくなった状態」と定義していました。しかし、同じ骨密度であっても、骨折する人もいればしない人もいます。(同じ骨密度の人では、年齢が高い人ほど骨折する人が多くなります)また、骨密度が低下していなくても、やせや肥満、生活習慣病を合併していると骨折しやすいこともわかっており、骨密度の低下だけでは説明できない骨折があることがわかってきました。
そこで、2000年の国際会議で米国国立衛生研究所(NIH)が「骨強度の低下を特徴とし、骨折のリスクが増大しやすくなる骨格疾患」と骨粗鬆症の定義が改められ、「骨強度」という概念がでてきました。骨の強さには骨密度だけではなく、骨の性質を示す「骨質」も関係していると考えられるようになりました。骨強度には、骨密度が70%、骨質が30%くらい関係しているとされており、骨密度は、その名前の通り、骨の量を表しており、「骨質」については骨の微細構造や骨代謝回転、微小骨折、石灰化などが関与しており、骨のしなやかさを表しています。
骨密度は、一定の体積あたりの骨量(骨の中のカルシウムやリン、マグネシウムの量)のことを表しています。一方、骨質はコラーゲンの質が重要になります。鉄筋コンクリートに例えるならば、骨密度はコンクリート、骨質は鉄筋にあたります。つまり、いくら鉄筋の周りをコンクリートで塗り固めてその密度がしっかり保たれていても、鉄筋の質(コラーゲンの質)が悪く構造が弱くなっていると、骨折のリスクは高まります。骨の重量あたりコラーゲンは全体の20%に過ぎませんが、コラーゲンは質量が軽いので体積にすると約半分を占めます。コラーゲンが骨としての強度を高めるためには梁の構造が重要です。骨が出来上がっていく過程でできるコラーゲン架橋には骨芽細胞が分泌する酵素リジルオキシダーゼの作用によりコラーゲンの束を秩序正しい場所で等間隔で分子を繋ぎ止める善玉架橋ができた成熟したコラーゲン繊維にアパタイトが整然と配置されることでしなやかで強い強度の骨になっていきます。一方、骨の老化や糖尿病や腎不全などの生活習慣病などで増加する酸化ストレス、活性酸素に伴ってコラーゲン分子を無秩序に繋ぎ止め、骨を過剰に硬く脆くする錆に当たる悪い梁(Advanced glycation end produces:AGEs:悪玉架橋)が溜まってくるし、アパタイトの配列もチグハグで微小骨折も起こりやすくしやすくなります。つまり石灰化の量は変わらないので骨密度は同じであっても錆びた架橋からなる骨の耐震強度は当然低下します。
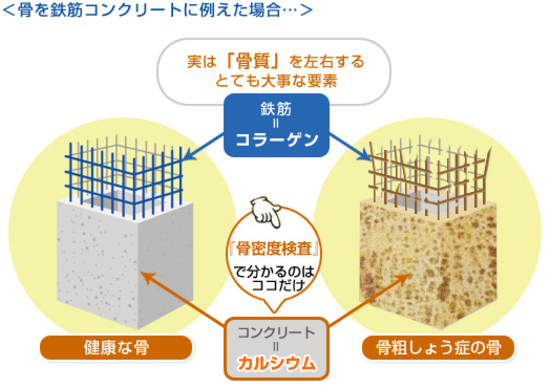
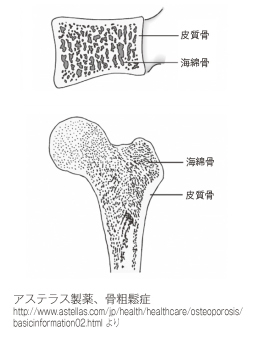
健常な骨と骨粗鬆症の骨です。

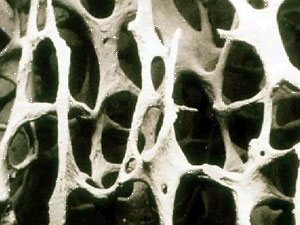
骨は、皮質骨と海綿骨から成り立っています。皮質骨は硬くて緻密で、海綿骨を囲むように骨の表面を覆っています。骨の組織では、活発な新陳代謝が行われていて、常に体を支えられるように老朽化しないようになっているわけです。海綿骨においては、年間40%が中身が全て入れ替わっていると言われています。治療、運動、食事による介入効果は何歳になっても維持されていると考えられています。
骨強度は、骨密度が7割、骨質が3割というお話をしましたが、骨密度も骨質も両方悪い人は骨折のリスクは7倍に跳ね上がります。骨密度が低下している人の骨折のリスクは4倍になります。さらに問題なのは、骨密度正常であったとしても骨質の悪い人も1.5倍骨折がしやすくなります。
骨粗鬆症は多くの要因が関与して発症する疾患であり、骨粗鬆症の危険因子には、加齢、性(女性)といった除去しえないものと、カルシウム摂取量の不足や運動不足といった生活習慣に関わるもので、努力によって除去しうるものがありますが、どういった疾患が骨質を悪くするでしょうか?

糖尿病 高血糖による酸化ストレスで骨質の劣化をきたす、神経障害、網膜症によるふらつきや転倒、最小血管障害による骨の形成障害などが原因と言われている。体重増加のため、骨密度は高い場合も多いが、骨質が悪くて骨折を起こします。低血糖でも転倒する頻度が高くなります。
慢性腎臓病 腎機能が悪いとVD活性障害で血清カルシウムが低下して二次性副甲状腺機能亢進状態となり、骨代謝回転が低下する。また、尿毒症により骨芽細胞の成熟抑制により骨形成障害が起こります。CKD患者さんは薬剤選択は慎重に行う必要があります。
COPD 喫煙がエストロゲンの分泌を抑制します。運動負荷が減弱したり、痩せ型でカルシウムやVDなどの栄養不足なども骨粗鬆症の原因になります。
糖尿病、CKD、COPDの患者さんは、かなりの確率で骨強度が落ちている集団として骨粗鬆症の検査をしていく必要がある。は痛みに対して鈍いので CKD、リウマチなどが挙げら得ています。
糖尿病は、高血糖と酸化ストレスで骨の材質が悪くなると言われています。COPDやCKDは、酸化ストレスによって骨質も悪くなりますが、骨吸収亢進して石灰化ができなくなるので骨密度も低下します。
CKDは、続発性副甲状腺亢進症があって骨の代謝回転が高まることによる骨折リスク、ビタミンDが活性化できなくて欠乏によるもの、栄養障害、酸化ストレスなどいろいろな問題があります。CKD2〜3の段階で半数が骨粗鬆症になっているという報告もあります。COPDであれば、一般に男性で喫煙者が多い、喫煙自体が骨に悪い、低酸素が骨に悪い、痩せも骨に悪いとされています。
糖尿病は、一型糖尿病は、インスリンは骨にとって成長因子なのでそれが不足すると骨形成ができなくて骨密度が低下します。2型は肥満の患者さんが多いので骨密度はそんなに落ちませんが、
骨代謝に関係する薬剤で有名なのは、アクトス(チアゾリジン)です。男性は骨折を増やしませんが、閉経後の女性については2.2倍骨折が増えると言われています。PPARγを活性化して間葉系幹細胞に働いて脂肪細胞を増やすため、同じ幹細胞からできる骨芽細胞ができにくくなるわけです。メトホルミンとSU剤は変わらず、DPP4は骨折を減らすかも?SGLT2は骨折を増やすかも?インスリンは明らかに骨折を増やします。ループ利尿剤は骨折を増やします代表的な薬剤ですが、サイアザイド系利尿薬は骨折を減らすとされています。
ビタミンD
天然由来のビタミンDは、キノコなど植物由来のビタミンD2(エルゴカルシフェロール)と、魚類の肝臓や魚肉、卵黄由来のビタミンD3(コレカルシフェロール)に分類されます。またビタミンD3は、体内においてコレステロール生合成の最終中間体である7-デヒドロコレステロール(プロビタミンD3)から生成されます。皮膚に存在する7-デヒドロコレステロールが紫外線を受けるとプレビタミンD3となります。プレビタミンD3は体温で構造が変化し、ビタミンD3となります。ビタミンDは、肝臓で水酸化され、25(OH)D へと変化(ビタミンD結合タンパク質と結合し血液中を長期間安定)します。ビタミンDが足りているかどうかを調べるためには、血中25(OH)Dの測定しなければなりません。25(OH)Dはさらに腎臓で水酸化されることで1,25(OH)2Dとなり、全身に運ばれ様々な生体効果を発現します。1,25(OH)2Dは、腸、骨、腎臓、副甲状腺の細胞でビタミンD受容体に結合し、血中のカルシウムとリン酸濃度を調整し、骨密度の維持を司っています。ビタミンDが不足すると、食事で取ったカルシウムが腸から吸収されません。

ビタミンDは日光を浴びることにより、皮膚で合成されるという珍しいビタミンで、限られた食物にしか含まれないため、食べて充足させるのが難しい特殊なビタミンです。

国立環境研究所と東京家政大学の研究チームは、このほど健康な生活を送るのに必要不可欠な成人の1日のビタミンD摂取量の指標とされる5.5 μgすべてを体内で生成するとした場合に必要な日光浴の時間を、日本の3地点である札幌、つくば、那覇について、季節や時刻を考慮した数値計算を用いて求めました。その結果、両手・顔を晴天日の太陽光に露出したと仮定した場合、紫外線の弱い冬の12月の正午では、那覇で8分、つくばでは22分の日光浴で必要量のビタミンDを生成することができるものの、緯度の高い札幌では、つくばの3倍以上の76分日光浴をしないと必要量のビタミンDを生成しないことが判りました。紫外線を過度に浴びすぎると、シミや皮膚の黒化、場合によっては日光角化症や皮膚がんなどの原因となることが懸念されます。その目安として、WHO等は皮膚に紅斑を起こす最少の紫外線量を、最少紅斑紫外線量(1 MED)として定義しています。この量以上の紫外線を頻繁に浴びることによって、上記疾病の危険性が高まります。しかし我々の試算によると、1 MEDに達するまでには、必要なビタミンDを生成する紫外線照射時間の約4~6倍の時間が必要となります。この範囲内で適度な日光浴を行い、十分な量のビタミンDを補給することが、健康な生活を維持するために必要と考えられます。
血中のビタミン25(OH)D濃度は、皮膚で生成されたビタミンDと、食物から摂取されたビタミンDの合計量を反映します。一方、1,25(OH)2Dはカルシウム代謝を調節するホルモンで、通常その血中濃度はほぼ一定に調節されていることが知られています。よって、血中25(OH)D濃度を測ることで、ビタミンDの充足状況を知ることができます。現在は、血中25(OH)D濃度が30 ng/mL以上を「ビタミン充足」、30 ng/mL未満を「ビタミンD非充足」状態と判定し、そのうち20 ng/mL以上30 ng/mL未満を「ビタミンD不足」、20 ng/mL未満を「ビタミンD欠乏」と判断する基準が採用されています。

体内にビタミンDが生成されるためには、直射日光(つまり紫外線)が皮膚に当たることが必要です。屋内でガラス越しに日光に当たってもビタミンDは産生されません。当然、曇りの日や日陰ではビタミンD生成量が低下します。紫外線の量は緯度、季節、時間帯によって差があります。日光浴と聞くと、太陽を直接浴びるイメージを持っている方もいらっしゃると思いますが、日陰でも大丈夫です。紫外線は太陽からの直接のものだけで無く、空気中で散乱したものや地面や建物から反射したものもあるからです。全身で浴びる必要も無く、日焼けしにくい手のひらだけの日光浴でもビタミンDは生成されると言われています。顔と両手だけでなく、腕や脚にも直射日光を浴びれば、照射面積はほぼ2倍になるので、直射日光が必要な時間は半分です。日光浴に関しては15〜30分が目安と言われていますが、個人差があるので具体的に何分と断定することは難しいです。このようにして体内で産生されるビタミンDは10マイクログラムです。紫外線が皮膚に有害となるのはその2~3倍量を浴びた場合です。日光浴は日焼けをしない程度に行いましょう。
ただし、部屋の中でガラス越しの日光浴はビタミンDの生成は期待できません。ビタミンDの生成は紫外線の種類の1つであるUVB(280~315nm)によって行われますが、UV-Bは服やガラスを通さないため、いつも屋内で過ごしたり、外出するときに必ず日焼け止めを塗る人は、ビタミンD不足になっているおそれがあります。窓を開けるか、網戸であれば効果は期待できます。
ビタミンDを含む天然食品は非常に限られており、しらす干しや青魚(サケ、マグロ、サバ、サンマ、イワシなど)がビタミンDの最高の供給源です。キノコ類もビタミンDを含んでいます。和食にはよく登場する食材ですので、国民健康・栄養調査では日本人は必要量を摂取しています。一方、米国で市販されているオレンジジュースや牛乳にビタミンDが添加されていることを例に挙げるまでもなく、欧米人の食生活では、ビタミンD強化食品から摂取しています。

ビタミンDと聞けば、一般的には「骨をつくるのに重要なビタミン」というイメージですが、最近の研究で、ビタミンDが免疫の調整機能を初め、健康を支えるいろいろな身体機能にかかわっていることがわかってきています。コロナ禍では、ビタミンDが、COVID-19の感染予防はもちろん重症度や死亡率を減少させる論文も発表されています。

骨軟化症
VDが非常に欠乏すると骨が石灰化できなくなって骨軟化症という病態を起こします。胃切除後の患者さん、鉄欠乏でフェジンを投与している患者さん、てんかん(フェニトイン)結核(リファンピシン)などはVDの代謝障害を起こします。ALP高値、PTH高値、CaもPも高くない 骨形成マーカー高値 骨吸収マーカー 骨軟化症はVDで治療します。骨軟化症にビスホスホネートを使うと最っと悪くなってしまうので気をつけなければなりません。
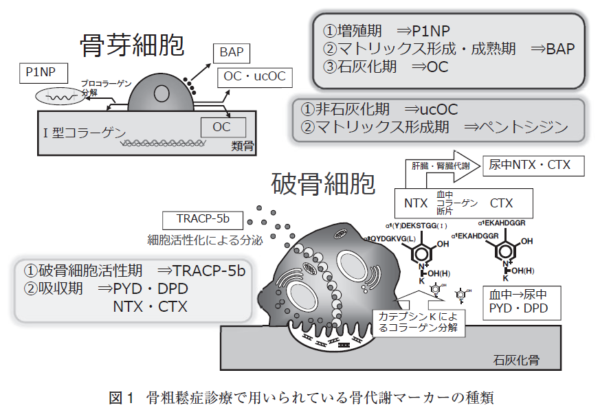
骨代謝サイクル
骨質の中で、骨代謝の状態は骨代謝マーカーという、骨吸収や骨形成のときに血液や尿に出てくる物質を調べることである程度推定できます。骨は、一度作られたらそれで終わりというわけではありません。石のように硬い骨も、内部は生きた細胞がいて常に新陳代謝を繰り返しています。骨の細胞には、骨を新しく作り出す骨芽細胞、骨を破壊する破骨細胞があります。骨は毎日毎日、古くなった骨は、破骨細胞によって破壊(骨吸収)され、骨の構成成分であるカルシウムやコラーゲンが血液中に溶け出します。そのあとに骨芽細胞が集まってきて、コラーゲンを構成し、カルシウムを主成分とする骨塩が沈着して新しい骨が作られます。(骨形成)骨吸収には約3週間、骨形成には約3ヶ月かかると言われています。
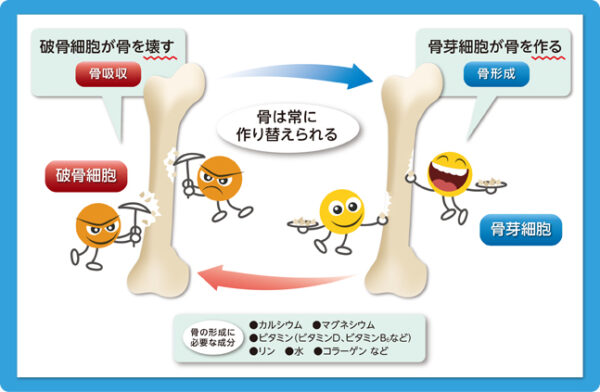
また、日常の生活のなかで飛んだり跳ねたりすると顕微鏡で見ないとわからないような微小骨折が起こり、そこに新しい骨が出来ることで大きな骨折を防いでいるということが起こっています。こうして「壊す」と「つくる」のバランスがとれているときは骨量が一定で、骨の強度を保つことができます。このサイクルを骨代謝回転といいます。
1年間で10%ぐらい入れ替わる
ところが、年齢とともに体の持っている再生能力が衰えると、骨を「つくる」能力が低下してしまいます。すると、「壊す」働きの方が強くなってしまうので、骨密度が低下します。また、女性ホルモンのエストロゲンには、骨を壊す破骨細胞の働きを抑制する作用がありますが、女性の場合、閉経後にエストロゲンの分泌が落ちるので骨密度が低下します。このように骨密度が低下することで生じるのが骨粗鬆症です。
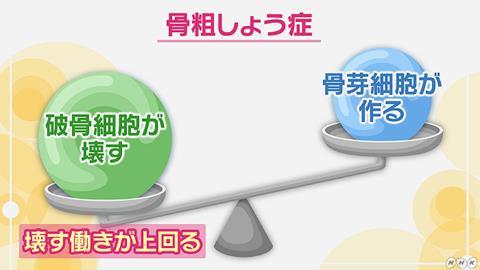
骨代謝マーカー
骨代謝マーカーは、骨粗鬆症の診断には使えません。(高値だからといって骨粗鬆症とは言えません)では、骨代謝マーカーは何に使うのでしょうか。骨粗鬆症の治療を開始した患者さんの治療前、治療後6ヶ月後ぐらいで骨吸収マーカー(尿中NTX)を測定し、その治療効果を判定することで、治療継続のモチベーションを維持するために利用します。(骨密度で判定すると1年以上かかる)骨は、まずは骨芽細胞からⅠ型のプロコラーゲンが造られて、Ⅰ型コラーゲンができます。このⅠ型コラーゲンが3本(毛利家の3本の矢ですよね)をアミノペプチドが針金のように束ねて、そこにカルシウムやリンがくっついて一人前の骨が出来ていきます。骨の20%がⅠ型コラーゲンで構成されています。では、壊れる方はどうなっているのでしょうか。このコラーゲンが分解する時に、両端が切れて、それぞれの端っこの(そうめんでいる端ですね)N末端のNTXとC末端のCTXを測れば、どれくらい骨が壊れたか(コラーゲンが壊れた)がわかるという仕組です。ある容器(骨)に水がたまっています。1回容器に貯まっている水の量を測定(骨密度)測っておくと、後はどれくらい水を注いだか(どれくい造られているか:骨形成マーカー)どれくらい水が出て行ったか(どれぐらい壊されているか:骨吸収マーカー)を測れば、これから先、骨がどうなっていくかがわかる訳です。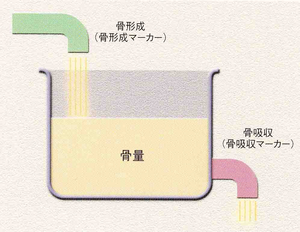 骨吸収には2週間ぐらい、骨形成は3ヶ月ぐらいかかります。(何事も壊すのは早いですが、造るのにはいろいろな段取りが必要ですよね)骨吸収>骨形成の状態が続いているようなら、骨粗鬆症になっていきます。尿中NTXの値が、75→40以下に下がったら有効(ばらつきを考慮して35%以上低下)と判定しています。骨吸収のマーカーが尿で測れるようになったのが最初です。しかし、尿のマーカーは日内変動も大きいので、早朝第二尿で測定するなどをやってましたが、今は血清のマーカーが一般的に使われるようになっています。
骨吸収には2週間ぐらい、骨形成は3ヶ月ぐらいかかります。(何事も壊すのは早いですが、造るのにはいろいろな段取りが必要ですよね)骨吸収>骨形成の状態が続いているようなら、骨粗鬆症になっていきます。尿中NTXの値が、75→40以下に下がったら有効(ばらつきを考慮して35%以上低下)と判定しています。骨吸収のマーカーが尿で測れるようになったのが最初です。しかし、尿のマーカーは日内変動も大きいので、早朝第二尿で測定するなどをやってましたが、今は血清のマーカーが一般的に使われるようになっています。
異常に高い場合は、がんの骨転移や副甲状腺機能亢進症の存在を疑う必要もあります。また、 治療効果を評価する場合は、骨代謝マーカーは測定変動(日内変動)が大きいので、時間を決めて条件を揃えて(朝に絶食で)検査を施行し、データを比較することが重要です。
骨型
コラーゲン
骨代謝マーカーとは、
骨吸収マーカー(尿中DPD 尿中NTXが高い
骨形成マーカー(血清BAP)
CTX 日内変動あり(胃をふくらますだけでも上昇する)
脊椎骨折があるかないか
身長がcm低くなった。
骨密度(同級生に比べて)
骨粗鬆症の多くの患者さんでは、一般的に骨は骨吸収マーカーが高くて、それを代償するように骨形成マーカーも高い状態を示します。もし、骨吸収マーカーだけが高いもしくは骨形成マーカーだけが高いような場合は、高齢者であれば、骨転移等を疑います。(APLなどが上昇している場合も)
骨吸収抑制剤(ビスホスホネート製剤、抗RANKL抗体製剤、もしくはSERM製剤)を4〜6ヶ月ぐらい服用すると、骨吸収マーカー、骨形成マーカーともに下がってくるのが一般的です。
骨形成を促進する副甲状腺ホルモンを注射していると骨形成マーカーも骨吸収マーカーも亢進してきます。
最近、でてきたロモソズイマブというお薬は、骨細胞に作用し、骨形成のみを比較的亢進させるため、骨形成マーカーが上がり、骨吸収マーカーはあまり動かないようです。
VD欠乏症ではPが大事 ALP
骨のマーカーが異常、正常だから骨粗鬆症
治療介入した時に内服ができているのか
治療を開始する前に骨形成マーカー、骨吸収マーカーをひとつづつ測定しておく
CKDが合併していると骨形成マーカーのオステロカロチンは影響を受けるのでBAPをTbainndopのどちらか
骨吸収マーカーではほとんど受けてしまうトランプ5p
薬物治療
治療に入り前に、もう一度考えて見ましょう。なぜ、治療が必要か?骨が脆くなって、転倒すると大腿骨頸部骨折を起こすと半分以上は寝たきりに、ADLは下がるし、認知症にもなるかも、生命予後も・・・と。骨折予防のための治療ですよね。薬物治療の前に、転倒予防が大切です。転倒しても骨折しないために、サルコペニア、フレイル予防にも注意を払いましょう。
◎不要な睡眠薬(抗不安薬、安定剤)などを止める。
◎起立性低血圧はどうか(降圧薬、抗コリン薬等)
◎リハビリでバランス、筋力アップを
◎杖やヒッププロテクターの利用
◎手すりをつけ、段差をなくしたバリアフリー(住宅改修)
◎排尿障害の治療(夜間のトイレは危険)
◎白内障、緑内障の治療
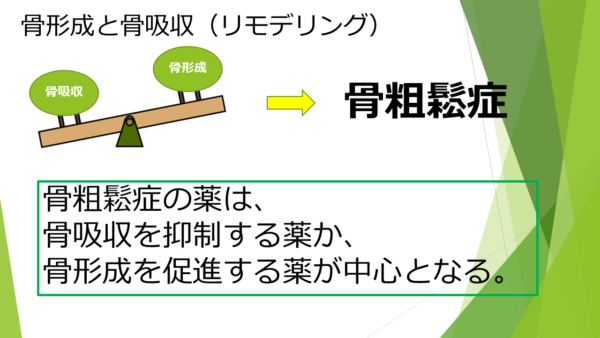
骨形成と骨吸収のバランスが乱れて骨がもろくなる状態を骨粗鬆症といいました。いずれにしても、骨粗鬆症の治療においては骨吸収を抑制するか、骨形成を促進するかが骨を強くするためには大事なことなのです。骨吸収を抑制する薬として、ビスホスホネート、SERM、抗RANKL抗体、骨形成促進する薬として副甲状腺ホルモン、そして骨吸収を抑制しながら骨形成を促進する究極のお薬が、ロモソズマブがあります。
前項の「誰を治療するか?」でも書きましたが、骨粗鬆症の治療をする目的は、骨折を予防して、ADLを保ち、ひいては予後をも良くするためであります。骨粗鬆症になる年齢や転倒のリスクを考えると、まずは65歳以上の女性が対象です。65歳未満ではステロイド長期投与の人が対象になります。その上で骨粗鬆症による骨折の既往のある人、これについては誰も異存はないところです。骨密度については、DXA(デキサ)法で、腰椎あるいは大腿骨頸部の骨密度を測定して、YAM<70%が治療の対象になります。骨密度測定ができないセッティングでは、FRAX®で今後10年以内の骨折発生リスクを計算して治療するかどうかを決めても構いません。ガイドラインでは15%以上を治療対象としていますが、35%以上でもアレンドロン酸による骨折予防効果(FITⅡ)は認められておらず、個々の症例で併存疾患や生活状況、ADL、薬剤の副作用、経済負担(高額な薬)等を考慮して治療の適応を決めましょう。たとえば、寝たきりの患者さんなどは、転倒のリスクは皆無、余命も限られていて、服薬も大変(食事を食べる方が大事)です。骨折予防や予後改善も期待できない状況で、漫然と投与することはしていません。
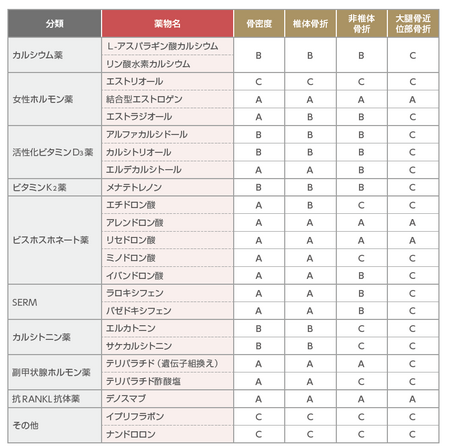
骨粗鬆症治療薬の有効性の評価一覧です。骨吸収を抑制する薬として、ビスホスホネート製剤、抗RANKL抗体製剤、選択的エストロゲン受容体調節薬(SERM)カルシトニン製剤、骨形成を促進する薬として、副甲状腺ホルモン(PTH)製剤、ビタミンK2製剤、骨代謝を調節する薬として、カルシウム製剤、活性型ビタミンD3製剤がある。
まずは、AAAAクラスのお薬から、ビスホスホネート(アレンドロン酸、リセドロン酸)デノスマブ、結合型エストロゲンがあります。
(1)ビスホスホネート製剤(以下BP製剤)
| 一般名 | 商品名 | 用法 |
| アレンドロン酸 | ボナロン フォサマック | 毎日/週1の起床時、月1点滴 |
| リセドロン酸 | ベネット アクトネル | 毎日/週1/月1の起床時 |
| ミノドロン酸 | ボノテオ リカルボン | 毎日/月1の起床時 |
| イバンドロン酸 | ボンヒバ | 月1の起床時、月1点滴 |
| ゾレドロン酸 | リクラスト | 年1の点滴 |
ビスホス剤の効果については、いくつかの臨床試験が行われていますが、最初にその有効性を報告したのが、FIT studyで、アレンドロネートで、脊椎骨折と大腿骨頸部骨折を減らしました。3年間で2.2%から1.1%(半分)に減らしました。その後発表された、VERT MN stydyやHORIZON studyなどを含めたメタ解析では、骨折の既往のある患者さんには同様の効果が証明されて、NNTは7〜50(スタチンや高血圧では100〜200)とされています。ただ、6ヶ月以上は飲まないと効果は期待できないし(途中で脱落例も多い)投与1年間くらいは効果は見られず、5年以降も効果はわからないとされています。5年以上服用を続けると返って骨折が増えるとの報告があり、いつ止めるかについても悩ましい薬ですが、それでも飲むと決めたら、ビスホスが第一選択薬ということですが、ほとんどの臨床試験でカルシウム製剤とビタミンDが併用されているので、作用機序から考えても(壊すだけなら小泉改革と同じ)必ず、セットで処方することが重要です
◎骨吸収を抑制する薬。骨密度が高度低下している症例が適応、1年間で5〜10%の骨密度上昇効果
◎ベネット錠®︎(リセドロン酸Na:週1製剤)ボンビバ®︎注(イバンドロン酸:月1回製剤)服用間隔は1日1回から1週間に1回、4週間に1回、1年に1回と多様
◎天井効果(投与し続けても、効果が得られない頭打ち状態となること)があり、長期投与で副作用の増加が懸念される。近年では3〜5年で中止する傾向
◎起床後すぐの空腹時にコップ1杯の水で服用。服用後30~60分間は水以外の飲食を避け、横にならない
◎ビスホスホネートは体内に入ると1日以内に大部分が骨に吸着します。この薬が吸着した骨を破骨細胞が溶けると破骨細胞自身が自滅してしまったり、機能が失われます。
◎ビスホスホネートは食事中のカルシウムと結合すると吸収されなくなるので、朝食まで時間を開ける必要があります。
◎骨吸収マーカーが著明高値
◎多発椎体骨折、70歳以上(大腿骨頸部骨折リスクが高い)ADLが低い(静脈血栓症のリスクが高い)
◎食道炎、胃炎などの消化器症状は1割あり。
◎高度腎障害例でリセドロネートは禁忌,アレンドロネートは慎重投与とされている。
(2)抗RANKL抗体製剤
| 一般名 | 商品名 | 用法 |
| デノスマブ | プラリア | 半年に1回の注射 |
抗RANKL抗体薬には、デノスマブ(プラリア)があります。デノスマブは、破骨細胞分化因子として、細胞膜上に発現するRANKL(receptor activator of NF-κB ligand)というサイトカインに結合するモノクロナール抗体です。基本的には、1型糖尿病や関節リウマチ、重症CKD、透析などで多発骨折を伴う重症の骨粗鬆症に使います。骨密度で言えば、YAM50%とか?破骨細胞の分化が抑制され、結果として骨吸収が減少し骨密度が増加します。プラリアを6ヶ月毎に60mgを1回皮下注射します。天井効果はなく、継続すると骨密度は上昇するので投与期間の制限はありません。ただ、逆に、もしなんらかの理由で中止しなければならない場合には、急速に骨密度が下がって、1年で骨密度が元に戻ってしまう(Over Shooting作用)ので、投与中止する場合にはBP製剤へ切り替えて2年間ほど内服し、少し骨吸収を抑制することを続けることが勧められています。
◎骨吸収を抑制する薬。骨密度を5〜10%上昇し骨折を半分に減らす
◎低カルシウム血症が現れる事があるため、デノタス(RANKL阻害薬投与に伴う低Ca血症の治療及び予防)等を併用する必要あり
◎顎骨壊死の報告あり
(3)結合型エストロゲン
ホルモン補充療法については、虚血性心疾患の発症リスクの低下が否定され、世界的にはトーンダウンぎみ(日本では昔から積極的でない)ですが、骨粗鬆症については、椎体骨折、大腿骨近位部骨折、全ての骨折を減らすことが証明されています。しかし、残念なことに結合型エストロゲンは、日本では骨粗鬆症に対して保険適応がありません。重い更年期障害の症状がある閉経後まもない女性が対象であれば、骨粗鬆症とまとめて治療できるいい適応ではあります。
エストラジオール(エストラーナ)0.72mg製剤を貼付し2日ごとに貼り替え
エストレジオール(ジュリナ)1回0.5mg 1日1回
エストラジオール・レボノルゲストレル(ウェールナラ)1回1錠 1日2回
AAACクラスの薬剤です。
(4)副甲状腺ホルモン(parathyroid hormone:PTH)製剤
| 一般名 | 商品名 | 用法 |
| テリパラチド(遺伝子組み換え) | フォルテオ | 毎日1回注射 |
| テリパラチド酢酸塩 | テリボン | 毎週1回注射 |
骨吸収(骨が壊される過程)を抑制する強力な薬は存在していましたが、骨形成(骨が新しく作られる過程)に作用する強い薬はありませんでした。そこで登場した薬が副甲状腺ホルモン(PTH)製剤であるテリパラチド(商品名:フォルテオ、テリボン)です。テリパラチドは、副甲状腺ホルモンの活性部位であるN末端から34個のアミノ酸を切り出したものです。骨を新しく作る細胞として、骨芽細胞という細胞があります。テリパラチドはこの骨芽細胞に働きかけることで骨形成を促します。副甲状腺ホルモンは骨吸収を促進することで、骨に存在するカルシウムが血液の中に溶け出すために血中のカルシウム濃度を上がります。副甲状腺ホルモンは内因性には、骨吸収(骨を壊す方向)に働くので骨がもろくなって、普通に考えると骨粗鬆症を悪くしてしまうと考えがちですが、副甲状腺ホルモンを外因性に「断続的に途切れ途切れで副甲状腺ホルモンを投与する」ことによっては骨密度を上昇させることが分かってきました。副甲状腺ホルモンには「骨芽細胞を増やす作用」や「骨芽細胞の自然死抑制」などの作用もあり、この骨形成促進作用のみが引き出されたと考えられます。つまり、骨芽細胞の数が増えるため、骨形成が促進されます。 このように、断続的に投与することによって「血液中にカルシウムが溶け出す作用」よりも「骨芽細胞が作られることによって、骨形成が促進される作用」の方を引き出すことを可能としました。フォルテオは1日1回自己注射で投与する製剤であり、テリボンは1週間に1回医療機関にて投与する製剤という違いがあります。なお、骨粗しょう症治療薬であるテリパラチドは投与量を多くしたり投与期間を長くしたりすると、それに応じて骨肉腫の発生確率が高くなるとラットを使った動物実験で明らかになっています。 そのため、テリパラチド製剤はずっと使い続ける事の出来る薬ではなく、投与期間がフォルテオ、テリボンは24ヶ月に使用が制限されており、一生のうち一回しか使用できない薬となっております。使用開始前には、血清カルシウム、リン、ALP、尿酸、アルブミンをチェックします。活性型ビタミンD製剤を併用し、開始1ヶ月後、3ヶ月毎に血清カルシウムを測定しし、高カルシウムになった場合は、活性型ビタミンD製剤を減量したり、テリパラチドの隔日投与を検討します。副作用として、高カルシウム血症があります。その他に嘔気、嘔吐、めまい、立ちくらみ、こむら返り、頭痛、高尿酸血症があります。1日1回のフォルテオに比べて、週1回投与のテリボンのうほうが1回の投与量が多いため副作用が出やすいとされています。テリパラチドを一定期間投与終了後に骨吸収抑制薬を投与することによって、その上昇した骨密度を維持することも分かってきております。
骨密度を10%上昇させる効果あり。背骨の骨密度を上げる効果が高く、さらに圧迫骨折後の痛みを和らげる効果に優れ、骨折を早く治す作用があります。
日本の骨粗鬆症のガイドラインでは第一選択にはなりません。ビスホスホネート製剤やSERMなどによる治療を行っていても骨折を生じた症例、高齢で複数の椎体骨折や大腿筋位部骨折を生じた例、骨密度が著しく低い症例などでテリパラチドの使用を推奨しています。テリパラチドはの効果が証明されているのは、主には椎体骨折の二次予防(大腿骨近位部骨折に対しては効果が弱い)です。
(5)ロモソズマブ(抗スクレロスチン抗体)
| 一般名 | 商品名 | 用法 |
| ロモソスマブ | イベニティ | 月1回皮下注射 |
動かないでいると骨が弱くなるのは、骨の中にある骨細胞から分泌されるスクレロスチンというタンパク質が骨芽細胞に「骨を作らなくてもいいよ」という信号を伝えるからです。ロモソズマブは、このスクレロスチンに対する抗体で、骨形成を促し、骨吸収を抑制する働きがあります。1ヶ月に1回通院して注射を受けるもので12ヶ月続けます。腰椎の骨密度を1年で15%(大腿骨7%)増加させます。心筋梗塞や脳梗塞、80歳以上の高齢者は副作用が出やすいので注意が必要です。心血管系事象(虚血性心疾患または脳血管障害)の発現リスクが高い患者。少なくとも、過去1年以内 の心血管系事象の既往歴のある患者に対して、イベニティの投与は避けること。
AABCクラスの薬剤です。
(6)選択的エストロゲン受容体調節薬(selective estrogen receptor modulator:SERM)
| 一般名 | 商品名 | 用法/容量 |
| ラロキシフェン | エビスタ | 1回60mg 1日1回 |
| バゼドキシフェン | ビビアント | 1回20mg 1日1回(効果発現が早い) |
閉経後の女性に使うのですが、椎体骨折以外の骨折を減らしたというエビデンスはありません。しかし、乳がん予防(半分に減少)心筋梗塞、脳梗塞の予防効果が報告されています。SERMは、エストロゲンと同じように骨吸収抑制により骨の石灰化に寄与し骨密度の増加は投与1年で3〜5%ぐらいで頭打ちになりますが、エストロゲン作用によりコラーゲンの善玉架橋の環境を整えることで、骨折予防効果は内服している間中維持されています。つまり、骨質を悪くする酸化ストレスの多い糖尿病など生活習慣病がベースにある患者さんなどはSERMの適応となると思われます。特に糖尿病は、骨代謝も正常な患者さんが多く、骨密度も高めの方が多いので、ビスホスホネートよりSERMが使いやすい感じですね。骨吸収亢進による骨密度低下型には、ビスホスホネート製剤が第一選択です。ビスホスホネート製剤使用できない場合、ビスホスホネート製剤を3年使用して中止した場合、ビスホスホネート製剤を使用していても椎体骨折を繰り返している閉経女性(男にはSERMが使えない)などにも処方されます。CKDについても骨質が悪くなると言われていますので、治療介入したいところですが、腎機能障害に対してビスホスホネートは慎重投与ですが、SERMは同じ投与量でいけるのがメリットです。副作用としては、顎骨壊死やエストロゲン作用によりのぼせや発汗など更年期障害を悪化させる可能性はあります。また、1000人に1人に血栓症のリスクがあるため静脈血栓症のある患者、術後回復期等の長期不動状態には禁忌です。目の静脈に血栓ができると視野が急に白く見えにくく感じたら眼科受診をお勧めします。
BBBCクラスの薬剤です。
(7)活性型ビタミンD3製剤
| 一般名 | 商品名 | 用法 |
アルファカルシドール |
ワンアルファ アルファロール | 毎日1回 0.25 0.5 1.0μg |
カルシトリオール |
ロカルトロール | 毎日2回 0.25 0.5μg |
エディカルシドール |
エディロール | 毎日1回 0.5 0.75μg |
日本人の平均ビタミンD摂取量は厚労省の食事摂取基準の推奨量より少ないとされています。ビタミンDは、小腸からのカルシウムの吸収を促進し、尿からのカルシウム排泄を抑制し、血液に入ったカルシウムを骨まで運ぶ働きがあります。カルシウムは吸収されにくい栄養素なので、ビタミンDとあわせて摂取することが大事です。ビタミンDは日光(紫外線)にあたることによって皮膚で合成されますが、年齢が上がるとともに皮膚でビタミンDを作る働きが衰えたり、屋内で過ごすことが増えることによって、高齢者のビタミンD不足が懸念されています。それを補うためにも、食事からビタミンDを摂取することを心がけましょう。
・転倒リスク軽減の報告もあり(筋力アップ)
・骨密度上昇効果はあまり高くないが、安全性が高い
・エディロール®︎はワンアルファ®︎の改良版で活性が強い
・腎機能低下患者では高カルシウム血症のリスクが高い。eGFRが60以下になるとエディドールを投与すると高カルシウム血症になりやすいので、ワンアルファ0.25μgから開始、尿中Caをモニタリングしながら内服薬を調整する。夏場の脱水で腎機能低下することも考慮し、70歳になるとワンアルファ1.0μg、80歳になるとワンアルファ0.5μg、70歳になるとワンアルファ0.25μgに減量しておくと安心です。なんなら、ビタミンDは、天然型がフィードバックもかかって安全なので、サプリメントでもいいんじゃないかと思っています。(薬が保険が効くので安いですけど天然型はないですね)

骨軟化症
X線検査で骨陰影の減弱が認められたり, 骨密度検査で骨塩量の低下が認められて、骨粗鬆症の診断したとしても鑑別しなければならない疾患の一つです。漫然と骨粗鬆症として治療をしていると重大な結果を招く疾患として癌の骨転移と骨軟化症です。骨軟化症は骨や軟骨の石灰化障害により、類骨(石灰化していない骨器質)が増加する病気で、骨成長後の成人に発症するものを「骨軟化症」といいます。これに対して、骨成長前の小児に発症するものを「くる病」といいます。骨粗鬆症も骨軟化症も骨量は減少するが、骨粗鬆症では、骨基質量に対する骨塩量の比率は正常であるが、骨軟化症では,骨基質量に対する骨塩量の比率が低くなります。骨軟化症の病因は、低リン血症、ビタミンD代謝物作用障害、石灰化を障害する薬剤性(アルミニウム、エチドロネート等)など多岐に渡ります。慢性の低リン血症の病因は、ビタミンD代謝物作用障害、腎尿細管異常、線維芽細胞増殖因子23(fibroblast growth factor 23:FGF23)作用過剰、およびリン欠乏に大別されます。FGF23は、腎尿細管リン再吸収と腸管リン吸収の抑制により、血中リン濃度を低下させるホルモンです。過剰なFGF23活性により、いくつかの低リン血症性骨軟化症が惹起されます(腫瘍性骨軟化症、含糖酸化鉄による低リン血症など)。 また、先天性疾患で日本におけるくる病・骨軟化症の原因として最も多いのは、PHEX変異によるX染色体優性低リン血症性くる病・骨軟化症(X-linked hypophosphatemic rickets/osteomalacia:XLHR)です。骨軟化症では、骨の痛み、特に股関節の痛みは非常に多くみられる症状です。血液検査では、大部分の症例で低リン血症や高骨型アルカリホスファターゼ血症が存在しています。また、ビタミンD欠乏性骨軟化症の診断に必須の血中25-水酸化ビタミンD[25(OH)D]濃度の測定が保険適用になりました。骨軟化症の診断を確定するために、原則としては骨生検が必要となりますが、通常は診断を下すにはX線検査と血液検査のみで十分であり、臨床的に診断に難渋する場合以外は骨生検の必要はありません。成人発症例では、しばしば原因不明の疼痛や骨粗鬆症として診療されていますので、特に骨粗鬆症の診断の前に骨軟化症の可能性を考慮することが重要です。骨軟化症を骨粗鬆症としてビスホスホネートを処方してしまうとどんどん悪化します。骨軟化症の治療は病因により異なります。薬剤性の骨軟化症は、原因薬剤の中止により改善することがあります。ビタミンD欠乏における薬物療法としては活性型ビタミンD3製剤を投与します。また、XLHRでは活性型ビタミンD3製剤に加えてリン製剤の投与も行います。腫瘍性骨軟化症治療の第1選択は、原因腫瘍の完全除去であり治癒が期待できます。根治手術が出来ない場合には、XLHRに準じた内科的治療を行います。しかし、定期的な血液・尿検査を行い、治療効果や副作用(高カルシウム尿症、高カルシウム血症、続発性副甲状腺機能亢進症など)をチェックして投与量を調節することが重要です。


(8)ビタミンK2製剤
| 一般名 | 商品名 | 用法 |
| メナテトレノン | グラケー | 毎日1〜3回、1回15mg 1日3回 |
ビタミンKが不足した高齢者でも大腿骨近位部骨折の発生率が高いことが知られています。ビタミンK製剤は、骨芽細胞が骨を作る際に賛成するオステオカルシンというタンパク質のGla化(成熟化 骨の石灰化)を促進することがわかっています。ビタミンKの摂取が多い(納豆の消費量が多い)地域で骨折が少ないことが知られていますが、ビタミンKを接種することで骨折予防効果がはっきり証明されていないため、あまり使っていません。ワーファリン内服中の患者さんでは拮抗作用があるためビタミンK製剤は使用できません。
・脂溶性ビタミンの1種(脂溶性のため必ず食後に服用する)
(9)カルシウム製剤
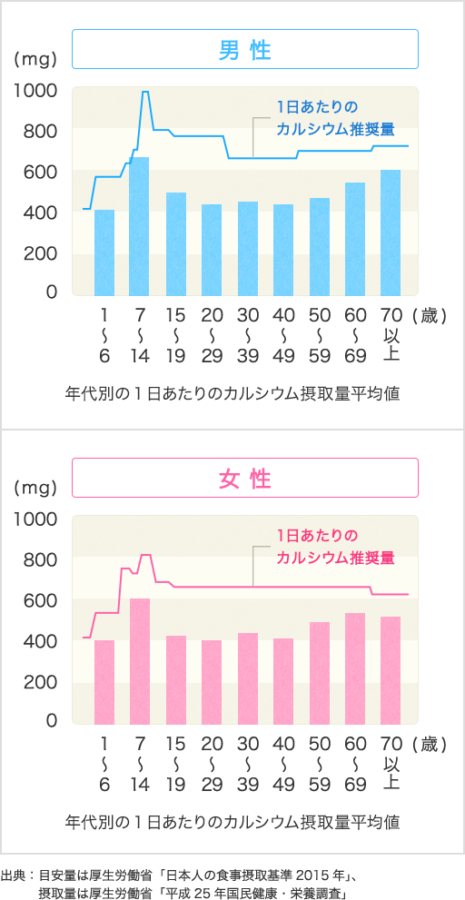
厚労省の日本人の食事摂取基準によれば、1日に摂取すべきカルシウム推奨量は700〜800mgとされていますが、日本人の平均カルシウム摂取量はその推奨量より少ないとされています。カルシウムの摂取が不足すると副甲状腺ホルモンの分泌過剰により、骨吸収が促進します。
カルシウムは牛乳や乳製品、マイワシ、干しエビ、しじみなどに多く含まれています。
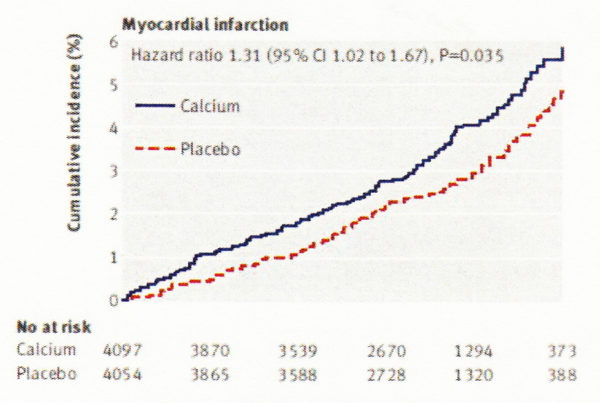
カルシウム製剤のみの投与での骨折予防効果のエビデンスははっきりしたものはありません。(それどころか逆に骨折のリスクを上げる可能性や副作用(消化不良や便秘、腎結石、心筋梗塞や脳卒中のリスクを上げるかも?)が懸念され、骨粗鬆症患者さんに対するカルシウム製剤単独の使用は避けるべきだと思います。高カルシウム血症、腎結石、重篤な腎不全には禁忌となっています。
カルシウム製剤
リン酸水素カルシウム 散剤 3g/日でカルシウム699mg含有
アスパラギン酸カルシウム(アスパラCA、Lアスパラギン酸Ca)200mg製剤6錠/日でカルシウム134mg
経口投与したカルシウム製剤の吸収率は2〜4割くらいで無機塩の方が吸収が悪いとされており、日本の製剤では十分な量を投与することもできません。
カルシウムの補充療法(サプリメント)で心筋梗塞が増えたというショッキングな報告(BMJ 2010 341 3691)もありました。カルシウム単独やカルシウムとVD、食事による心筋梗塞の増加はないとする論文もあり、悩ましいところですが、サプリメントで急速に血中カルシウム濃度が上昇して、腎不全患者では血管の石灰化を促進し死亡率を増やすまた健康な高齢女性でも心血管イベントが増えることが指摘されているので(日本人ではそれほど心筋梗塞の発症率は高くないので心筋梗塞を恐れる必要はないとは思われる)1日のカルシウム摂取は1200mg以下(1回の食事では500mg以下に分割)にした方がいいとしています。
カルシウム製剤とビタミンD製剤の併用すると、骨折予防効果は認められていますが、量や錠数が多いことからポリファーマシーの問題、副作用などが指摘されており、日本で利用できる製剤の用量設定に限界があるなどを考慮するとカルシウム補給は食事からの摂取を指導するのが現実的な方法としています。
【当院採用薬】
・アスパラCA®︎(Lアスパラギン酸カルシウム)
【特徴】
・単独で用いても効果は乏しくビタミンDとの併用が望ましい
BBCCクラスの薬剤です。
(10)カルシトニン製剤
カルシトニン製剤には、サケカルシトニン(サケ由来)とエルカトニン(ウナギ由来)があります。カルシトニンは甲状腺の傍濾胞細胞(C細胞)から分泌されるペプチドホルモンで破骨細胞に結合して骨吸収を抑制し、血清カルシウムを低下させる作用があります。親和性や効果の持続性からサケ由来の製剤が広く使用されています。保険適応は、「骨粗鬆症による疼痛」であり、疼痛を有する症例では疼痛改善に有効との記載があります。骨粗鬆症による圧迫骨折の急性期(3ヶ月以上経過した慢性期の疼痛には効かない)の疼痛緩和には有効かも知れませんが、長期使用でがんのリスクが増加した報告もあり、漫然と使用されることはしなくなっています。
【当院採用薬】
・エルシトニン®︎(エルカルシトニン)
【特徴】
・骨量増加効果は弱く、骨折防止効果に関するエビデンスは乏しい
・中枢性鎮痛作用があるため骨粗鬆症に伴う疼痛に対して使用
ステロイド性骨粗鬆症
ステロイド薬は強力に炎症をおさえる作用があり、膠原病や関節リウマチの治療に広く使用されています。しかし、ステロイドを服用すると骨粗鬆症が進行し、骨折が起こします。ステロイド薬は骨を作る細胞の働きを弱め、骨を吸収する細胞の働きを強めて骨を弱くします。また、腸や腎臓でのカルシウムの吸収を低下させます。使用するステロイドの量が多いほど骨折の危険性は高くなりますが、ステロイドが何mgだったら骨折リスクがないと言うような安全域はありません。最初は、海綿骨が多い椎体骨や肋骨から骨折が起こります。ストロイド内服治療を3ヶ月以上継続することがわかった時点で、ビスホスホネートとVDを併用してしっかり治療を開始しましょう。

骨粗鬆症および関連骨折は,ステロイドの副作用のうちで最も頻度が高く,続発性骨粗鬆症の中で最も頻度が高いのもステロイド性骨粗鬆症である。長期ステロイド治療を受けている患者の30~50%に骨折が起こるとされ,骨折リスクの観点からはステロイド投与量の安全域はなく,投与後3~6カ月で骨折リスクはピークに達する。ステロイド開始後の骨量減少率は初めの数カ月間は8~12%と高く,その後は2~4%/年の割合で減少する。以上より,積極的な骨折予防のための介入,特に一次予防が望まれる。
「ステロイド性骨粗鬆症の管理と治療ガイドライン2014年改訂版」によると経口ステロイドを3カ月以上使用中,あるいは使用予定の患者については一般的指導を行った上で危険因子の評価を行い,スコアが3点以上の場合は薬物治療を行い,3点未満の場合は経過観察を行うとされた。

プレドニゾロン投与量としては、20mg/日以上で、骨折リスクが急増するが、5mg以下でも安全ということはない(安全域がない)。重症例が多く、急速進行性である。ビスホスホネート製剤による骨折予防効果あり。閉経前の女性でも骨折が起きる。



ステロイド投与終了と同時に骨折リスクは低下し、ステロイド終了後、約1年で非投与群と骨折リスクは同等になるとする報告が多い。
ロコチェック
腰痛や膝痛、肩痛などの関節痛は、診療所の受診理由として、かぜ症状に次いで、多い愁訴であります。専門的には整形外科ですが、最近、内科のメタボリック症候群に対抗して、ロコモティブシンドローム、通称、「ロコモ」と呼ばれる疾患群が注目されています。ロコモティブシンドローム(以下ロコモ 運動器症候群)あまり、聞き慣れない言葉ですね。運動器(私たちが動くためには、「骨」「筋肉」「関節」「神経」などが互いに連携して働く必要があります。どのひとつが悪くても身体はうまく動きませんが衰え、痛みが現れたり転倒することによって、歩行障害につながる可能性がある状態のことです。ロコモは知らないうちに進行していることがほとんどです。早期に気づき、適切に対応することによって自立した生活を送ることを目標にしています。ロコモになっていないかどうかを調べるのが「ロコチェック」です。普段の生活の動作や運動のなかで、少しだけ負担をかけて、筋力やバランス能力の低下の程度を見ています。 
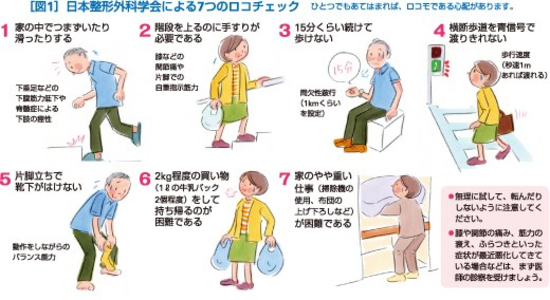
骨粗鬆症の治療において、骨密度を上げることばかりに意識が向いてしまいがちですが、何よりも重要なのは転倒予防です。転倒予防では筋力トレーニングだけでなく、バランス訓練、白内障や緑内障の治療、排尿障害に対する治療のほかもに生活環境の改善など包括的な支援が必要です。

太極拳

太極拳は中国古来より伝わる武術から発生したもので、明の時代に陳王庭が陳式太極拳を創出したのが始まりという説が有力です。その後、陳式、楊式、武式、呉式、孫式の五大流派に分かれて、中国全土に発展していきました。中国で早朝の公園などで人が集まって太極拳が行われているのを目にすることがありますが、これは1965年に中華人民共和国の体育部門である国家体育運動委員会が広く行われていた楊式太極拳の108の動作(型)から24の動作を選んで編成し、簡素化した「簡化太極拳二十四式」です。骨粗鬆症の予防と治療のガイドライン(2006年)で、太極拳が転倒予防に効果があると認められています。太極拳の動作は、柔らかく、円を描くように途切れることなくゆったりと動きます。足関節の背屈など関節の動きに気を配った動作や片足立ちや前後左右への体重移動により筋肉の協調運動などが容易に行われるようになり、バランス機能改善に役立ち、心肺機能、筋力の維持、柔軟性など、方法や時間を調整すれば、高齢者から若者まで誰にでも楽しめ、在宅高齢者に合った運動プログラム(中等度の有酸素運動)も作成されています。
太極拳ゆったり体操


椎体骨折にて逆流性食道炎をおこして胸焼けのような症状を訴えたり、心肺機能が低下して息がしにくいなどの症状を訴えたりすることもあります。
骨粗鬆症の大きな原因は、老化や閉経による女性ホルモンの低下です。そのほかにもカルシウム・マグネシウム不足、ビタミンD不足、ビタミンK不足、運動不足などもあげられます。
骨代謝血液検査
血液検査によりビタミンD、BAP(骨型ALP)、ペントシジン、TRAP5bの骨代謝に特化した4項目を調べます。
ビタミンD 血中のビタミンD濃度が低下すると、カルシウムの吸収量が減少し、骨からカルシウムを遊離させる働きの副甲状腺ホルモンが多く分泌されます。この状況が長期化することで骨粗鬆症のリスクが高くなる危険性があります。
BAP(骨型ALP) 形成状態を知る指標です。
ペントシジン 骨質を見る骨折予測マーカーです。
TRAP5b 骨代謝において骨吸収を行う破骨細胞から分泌される酵素であり、破骨細胞数や活性を反映する骨吸収マーカーです。
骨の健康のために必要な栄養素
カルシウムは骨にとって重要ですが、カルシウムだけでは健康な骨を維持することはできません。ほかにも、いろいろな栄養素と相互作用することにより健康な骨となります。
リン カルシウムの次に体内に多く、骨の主成分となります。
不足すると、骨が弱くなり、新陳代謝が低下して筋肉が弱ったり、倦怠感がでます。
マグネシウム 骨の構成成分であり、骨の正常な代謝を維持する働きがあります。カルシウム以上に不足しがちなミネラルです。
亜鉛 ビタミンCとともにコラーゲンの生成に必要です。
コンドロイチン硫酸 体内でたんぱく質と結びついた形で各臓器に分布します。骨の成長を助けコラーゲンとともに結合組織を構成します。
ビタミンC コラーゲンの合成に働き、骨だけでなく血管や皮膚、粘膜を強くします。
ビタミンD カルシウムやリンの吸収をよくし、輸送にはたらきカルシウムが骨に沈着するのを助けます。
ビタミンK 骨の健康維持に不可欠です。ビタミンKは骨からのカルシウムの支出を抑制します。また、骨の石灰化にも重要で、不足すると十分なカルシウムが取り込まれず、骨がもろくなってしまいます。
たんぱく質 コラーゲン繊維を生成するのになくてはならない成分です。
ビタミンB12・葉酸 コラーゲン繊維を秩序正しくつなぎ止め、適度な弾力を備えるのに必要な栄養素です。
運動では、どのようなものが理想的か
体重をかける運動が効果的です。骨に機械的刺激がかかると、骨形成が盛んになるのです。ギプスをしていたり寝たきりでいると、たちまち骨密度が低下してしまいます。具体的な運動としては、ウォーキングやランニング、エアロビクス、太極拳などが、腰椎の骨密度低下を予防する効果があります。また、背骨の中でも特に柱となる椎体の骨折予防には、背筋を鍛える運動が有効だということも報告されています。
骨粗鬆症を予防するためには、若い頃に必要量のカルシウムを摂取し、十分に運動するなどして、より高い骨量頂値を得ることが大切です。また、中高年になっても食事に気をつけ、運動習慣や活発な身体活動を維持することで、骨の減少量を最小限に抑えることができます。それが骨粗鬆症、ひいては骨折の予防につながります。
ます。骨吸収が亢進する原因としては、エストロゲンなどの性ホルモンの低下や、カルシウム、ビタミンDの欠乏などがあります。
カルシウム、ビタミンD、ビタミンK、たんぱく質の摂取が骨粗鬆症の予防に重要
カルシウム 700〜800mg/日 日本人はカルシウムの摂取が少ない。
魚、乳製品、海藻類
ビタミンD 400〜800IU/日 魚に多い、日光浴
ビタミンK 納豆、緑の葉の野菜
定期的な運動
節酒
禁煙
理想体重
薬に注意
転倒予防
骨粗鬆症は遺伝的素因が強く、60%くらいが大腿骨頸部骨折を起こした家族がいる(家族歴)などの遺伝的因子が関係しています。残り40%が環境因子で、食事の影響や運動不足などが関係してきます。
※2単位とは、日本酒2合、ビール・発泡酒350ml缶3本、ワイン4杯、焼酎3杯、ウイスキー(ダブル)2杯程度。
食生活では、やはりカルシウムの摂取が大切でしょうか。
カルシウムの摂取は、骨粗鬆症になって骨折を起こした人に対してはあまり治療効果がないことがいろいろな研究からわかってきましたが、骨粗鬆症の予防のためには非常に大切です。
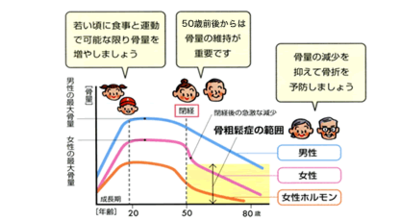
骨密度は子どもの頃から増え続けて20歳から40歳代半ばでピークに達します。これを骨量頂値とかピークボーンマスといいます。ところが50歳を過ぎると骨が減ってきて、ある限界まで減ってしまうと骨折を起こすリスクが非常に高くなるわけです。この骨量頂値を増やすことが骨粗鬆症の予防には非常に大切なのです。つまり骨をたくさん貯金しておけば、少しくらい減ってきても骨折の危険性を防ぐことができるということです。
この骨量頂値を高めるために、カルシウムの摂取が不可欠です。特に骨密度が増加する幼児期から高校生くらいまでに牛乳などからカルシウムをしっかり摂る習慣を身につけることが大切です。カルシウムの目標量としては、1日に800mg以上摂取したいものです。食事で十分に摂れないときはサプリメントで摂ることも必要になります。牛乳の場合、乳糖不耐症で下痢してしまう人がいますが、そのような人はチーズやヨーグルトなどの他の乳製品、あるいはサプリメントで摂取することが望ましいといえます。カルシウムは牛乳・乳製品以外にも野菜や大豆製品、小魚、干しエビなどにも含まれていますから、そのようなものもバランスよく食べることが大切です。
また、ビタミンDやビタミンK、骨の構成分であるたんぱく質の摂取も必要です。骨粗鬆症予防のためのそれぞれの1日あたりの摂取目標量は、ビタミンDが400~800IU(10~20μg)、ビタミンKが250~300μg
ビタミンDやビタミンKはどのような働きをするのでしょうか。
ビタミンDはキノコやウナギ、サンマなどの魚類に多く含まれ、腸管からのカルシウムの吸収を促します。また、ビタミンDは骨にも直接働く、つまり骨形成を促進する作用もあります。卵や納豆、野菜などに含まれるビタミンKも骨に直接作用し、骨吸収を抑えたり、骨形成を促す作用が認められています。骨形成という面では、骨がつくるオステオカルシンというたんぱく質の合成をビタミンKが高めることがわかっています。オステオカルシンはカルシウムが骨に沈着する際に必要なたんぱく質ですから、そのオステオカルシンが増えれば、当然骨は丈夫になるといえます。
骨粗鬆症予防のためのカルシウム、ビタミンD、ビタミンK摂取目標量
牛乳や乳製品のカルシウムは、他の食品より吸収効率がよいそうですね。
牛乳や乳製品に含まれる乳糖や、たんぱく質の一種であるカゼインが消化過程で生成するカゼインホスホペプチドの作用によって、カルシウムの吸収が促進されます。ですから牛乳や乳製品の摂取は骨にカルシウムを蓄える上で極めて効率のよい手段といえます。一方、他の栄養素のことも考えると、いろいろな食品を摂ることが望ましいといえます。
[表3] カルシウム自己チェック表(普段の食事でどれくらい食べていますか?)
運動習慣との関係について
様々な研究を解析した結果、運動は閉経後女性において腰椎と大腿骨頸部の骨密度減少を予防する効果があるとされています。また、階段昇降や散歩などの日常生活活動が大腿骨頸部骨折の予防に効果的なことも報告されています。その意味では、畳の生活という日本式のライフスタイルは骨粗鬆症予防にも意味があるといえます。例えば畳から立ち上がる動作などは、大腿筋群を鍛えることにもなるわけです。
骨粗鬆症
DXA
YAM 70%
FRAX >15%
ビスフォスホネート
顎骨壊死 腎機能が悪い人はダメ
3年から5年まで
必ずVD
大腿骨近位部骨折に効果
Caは?
VKはダメ
抗RABKL抗体 破骨細胞の栄養を止める
デノスマブ 皮下注 4週ごと 6ヶ月ごと 顎骨壊死
大腿骨近位部骨折に効果
PTH テリパラチド 1日1回 週1回 高Ca血症
カルシトニン 痛みには効く
非椎体骨折
エストロジェン
椎体骨骨折の予防に
セメントで固める
風船で広げてセメントをいれる
転倒しなければ折れない
骨粗鬆症は1/3
3年間一生懸命治療して 大腿骨頸部骨折の予防 NNT175
運動すると60%減
筋力トレーニング バランス強化
ロコモ度テスト
立ち上がりテスト
2ステップテスト
ロコモ25
日光浴 運動は基本