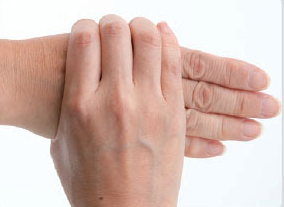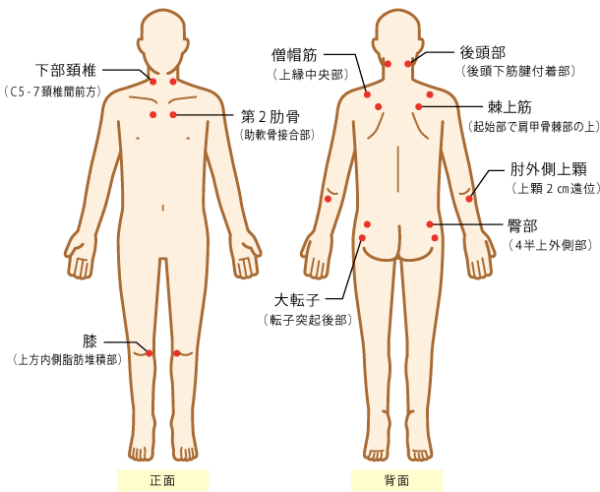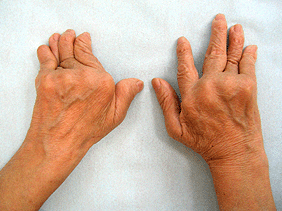
関節リウマチと言えば、整形外科の病気というイメージが強いですが、心筋梗塞然り、気管支喘息然り、胃潰瘍然り、疾患概念が変わったり、全く新しい治療法が開発されれば、パラダイムシフトが起こります。こんな手を診れば、MCP関節(中手指節関節)が変形し尺側偏位しています。誰が診ても関節リウマチかなと思います。新しい治療は、このように関節が変形する前に治療して変形しないように保つような治療を行います。
関節リウマチは、おもに関節の内側にある滑膜に炎症を起こし、それが続くと関節が破壊されて、変形をきたすことで、日常生活QOLが著しく低下する病気です。関節リウマチは中世から関節疾患として長い歴史(アメリカインディアンの骨から証明)を持つ病気で、いまだにその原因は解明されていませんが、一卵性双生児は、10〜30%発症(兄弟で数%)し、遺伝による体質にウイルスなどの刺激が加わって、免疫に異常が生じて起こる自己免疫疾患のひとつと考えられています。1999年にメトトレキサート、2003年には生物学的製剤の登場により、治療が大きく進歩しました。関節リウマチをできるだけ早く発見して、早くから治療を始めることが重症化を抑え、運動機能を保つ上で非常に重要です。※昔は、関節リウマチといえば、最悪「寝たきり」という時代もありましたが、早く治療を始めれば、関節の機能を保ち、病気の進行を抑えることができ、悪くても手術すれば、なんとか自立できる状態に戻せるようになっています。
関節リウマチは、多発性の持続的な疼痛、進行する肢体不自由、精神的、社会的、経済的困難になる疾患で、馴れの果てを整形外科が診る時代とは違って、薬で治す時代になって、早期に見つければ、関節破壊を予防できるとなると、よろず診療所のプライマリーケア医も責任重大というわけです。関節リウマチは、膠原病系統の疾患では、最も多く有病率が0.4%とすると、たつの市の人口は約8万人、320人の関節リウマチの患者さんがおられるわけです。数少ないリウマチ専門医がみんなを診れる訳ではなく、どおりで、僕のところまで患者さんが来るようになったわけですよね。
僕らの時代では「慢性関節リウマチ」という方がしっくりくるのですが、2002年に単に「関節リウマチ」と改名されています。
関節リウマチとは?
(1)寛解と再燃を繰り返しながら、慢性かつ進行性に経過する多発性関節炎。
(2)関節炎の活動期には関節の腫脹と疼痛を伴う。
(3)関節炎が持続すると、関節の破壊が進行し変形が生じる。
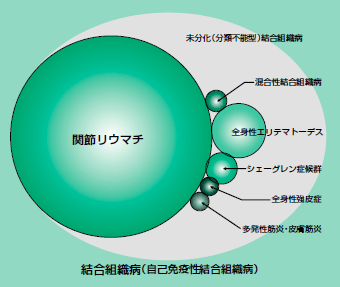
膠原病の中で最も頻度が高いのは、関節リウマチで、全国で約70万人の患者がいるとされています。全身性エリテマトーデス(SLE)約6万人、混合性結合組織病(MCTD)約8.600人、皮膚筋炎/多発性筋炎(PM/DM)約6.000人、強皮症(SSc)約6.000人であり、関節リウマチ以外の膠原病は、患者数の少ない希少疾患であり、特定疾患の指定を受けていることの多い疾患群です。
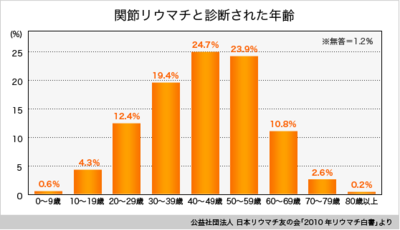
関節リウマチは、決してお年寄りの病気ではありません。発症のピークは30〜40歳代で、性別では女性に多く、男女比は、1:5です。しかし、60歳代からの初発(高齢発症の場合は、男女差なし)もあり、15歳未満で発症する場合もあります。
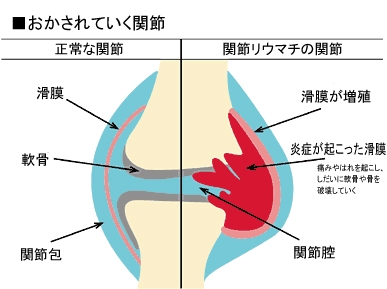
関節リウマチは滑膜に炎症が起こる病気です。関節は骨と骨を連結する部分で、滑膜は、関節を動かす機能のために大切な役割を担っています。関節の骨と骨が向き合う面は、軟骨でおおわれています。軟骨は、コラーゲン(膠原腺錐)に富み、水分が70~80%も含まれている弾力性のある組織で、関節をなめらかに動かす働きをしています。それを助けるのが滑膜です。滑膜は、厚さ1ミリにもみたない薄い膜で、関節の内側を覆って関節液がもれないように閉じられ袋のような組織です。滑膜からは関節液が分泌されていて、軟骨がこすれ合うときの潤滑油になったり、軟骨へ栄養を補給したりしています。異常な免疫活動によって滑膜に炎症が起こると、滑膜は充血してはれあがり、もとの厚さの何倍にもふくれあがります。滑膜細胞は増殖し、朕の表面は絨毛(細かい毛のような突起)状になります。関節液も盛んに分泌されて関節腔にたまり、関節リウマチ特有の「はれ」が起こります。また、炎症性サイトカインや、プロスタグランディンといった発痛物質もたくさんつくられます。滑膜には多くの神経が分布しており、発痛物質がとけ込んだ関節液にふれ、くり返し刺激されて「痛み」の信号を送ります。滑膜には浮腫(むくみ)も起こっているため、神経が庄迫されてさらに痛みます。増殖性の病変はまわりの軟骨や骨に入り込んで「破壊」していきます。
診断
関節痛を主訴に患者さんが来院された時に、ほとんど場合は、だたの使い痛みなので、すぐに関節リウマチと結びつけるのはやりすぎです。しかし、既に数週間痛みが続いていたり、手指のPIP関節の痛みだったり、1時間以上の朝のこわばりがあったりしたら、関節リウマチを疑いありますよね。
関節リウマチの診断は、1987年に発表された米国リウマチ学会(ACR)の分類基準(痛みや腫れなどの症状、血液検査、X線検査)が使われていました。この分類基準の問題点は、平均罹病期間8年のリウマチ患者さん抽出してきた特徴から作られたもので、決して早期診断を目的とした物ではないということです。

◎1~4の4項目は、6週間以上持続していること
この分類基準では、発症後1年以上の関節リウマチ患者の場合は、初診時の感度・特異度は、79% 特異度:90%と誤診や見逃しは少なくなりますが、診断するためには最低6週間は患者さんの様子をみる必要があります。(発症後1年以内の関節リウマチ患者に対する感度77% 特異度77%)
| 診断基準 | 感度(%) | 特異度(%) |
|---|---|---|
| 朝のこわばり | 68 | 65 |
| 3関節以上 | 80 | 43 |
| MCP、PIP、手関節 | 81 | 46 |
| 対称性 | 77 | 37 |
| リウマトイド結節 | 3 | 100 |
| リウマトイド因子 | 59 | 93 |
| 単純X線変化 | 22 | 98 |
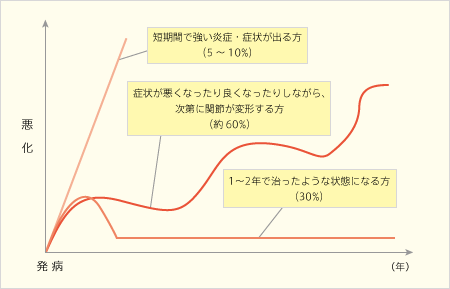
関節リウマチの臨床経過には、いくつかのパターンがあります。約30%の方は1~2年で治癒した状態(寛解)になり、約60%の方は、症状が寛解、増悪を繰り返しながら、次第に関節の変形が進み、多くは手や足の指などの小さな関節はいろいろな変形や障害を受けますが、膝や股関節などの大きな関節ではほとんど進行が見られません。。そして約5~10%の方は、関節リウマチの活動性が高く、症状が出始めてから短期間で強い炎症や症状が起こり、関節の変形が進んでしまいます。
新しい診断基準
2009年に米国リウマチ学会(ACR)と欧州リウマチ学会(EULAR)の共同作成による20年ぶりの新しいRAの分類基準が発表されました。1987年の米国リウマチ学会(ACR)の分類基準では、6週間以上経過を見ないと関節リウマチの診断ができませんでしたが、新基準よって、早期診断が可能となり、速やかに治療できるようになりました。この改訂の背景には、関節リウマチに対する生物学的製剤の登場があるわけです。
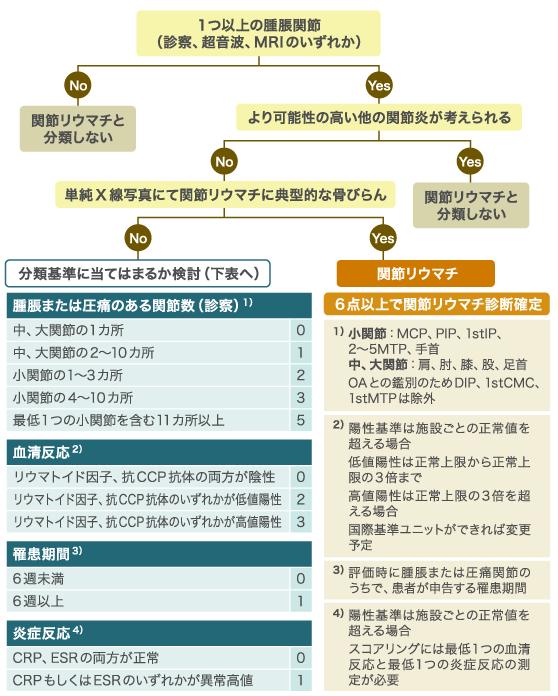
「左右対称性」に関しては、MCP関節、手関節以外では他の疾患との鑑別に有用性が認められなかったために削除されました。また、リウマチ結節も早期RAの患者さんでは頻度が低いため、削除されています。そのかわりに、最近その特異度の高さより頻用されている抗CCP抗体が加えられました。今までの診断基準である症状の6週間以上の持続という規定はなくなり、その気になれば、発症初日に関節リウマチと診断できるようになったわけです。
さあ、どうでしょうか?新しい診断基準では、早期から関節リウマチと診断してもよいところにあるのですが、プライマリケア医にとって、早期診断は可能でしょうか?
診察で1つ以上の腫脹関節を見つけるというのはなんとかクリアできそうですが、関節リウマチのような関節症状をきたす他の疾患を除外するのはどうでしょうか?頻度が多いへバーデン結節(変形性関節症)と痛風、偽痛風あたりまでは大丈夫でしょうが、他の膠原病ではないと否定しなければならないことが大前提です。全身性エリテマトーデスや強皮症も関節炎は主要な症状として現れますが(特に初期症状は、関節リウマチとよく似ている)ここで、誤診をしてしまうと、本来の疾患の治療が手遅れになり、腎臓や肺などのが悪くなったりして臓器病変を引き起こしてしまう可能性があるので、どのあたりに、プライマリーケア医としてのハードルを設定するかは慎重でなければなりません。僕の場合は、あまり自信もないので、ハードルは低めにしており、進行の早い関節リウマチも少なからずいるので、様子をみる期間をなるべく短めにして、疑わしければ、専門医にという態度で望んでいます。単純Xpにて典型的な骨びらん(RAに典型的な罹患関節および関節内の部位)と認めた場合、関節リウマチと診断できるようになりましたが、単純Xpにて典型的な骨びらんを診断できるというのはちょっとハードルが高すぎますよね。
他の膠原病がクリアできて、関節リウマチっぽいって話になると分類基準に当てはなるか、例えば手のPIP関節の腫脹があれば2点、抗CCP抗体が陽性なら3点、CRP陽性なら1点、計6点以上となり、関節リウマチと診断できました。
では、実際の臨床でどういった患者さんを専門医に紹介すればいいのでしょうか?早期に診断というイメージは、一般的には3ヶ月以内を目指して専門医に繋げれば、関節破壊を予防できるようです。
さて、手指の関節(急性発症で多関節炎)が痛いと言って患者さんが来院されました。どうやって診察しますか?
まずは、痛いと言われている手をよく観察して左右差を診ます。どうですか?左右対称にPIP(近位指節間関節)が腫れていますよね。触ってみるとパン生地のように柔らかい感じで、変形性関節症のようにゴツゴツしていません。関節炎、炎症なので、腫れて痛いと伴に、赤くなって可動域制限が合って、熱感があるわけです。もっと早期の場合は、左右対称と言っても右手は第2指、左手は第3指ということもあります。腫れている関節が1個2個だと目立ってよくわかります。痛みがあっても炎症所見のない場合は、リウマチ以外の疾患(線維筋痛症、甲状腺機能低下症、
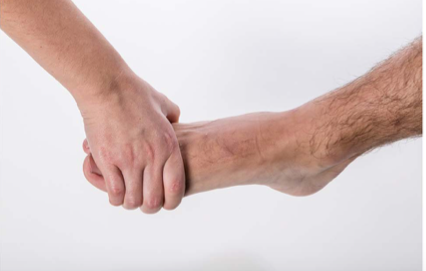
MCP関節は中に入っていてわかりにくいので、はっきりしない時は、Squeeze(スクイーズ)して痛みが出るかどうか診ます。
足もMTP関節に起こる事が多いので、靴下を履いたままでSqueeze(スクイーズ)して痛みが出るかどうか診ます。
手首は、掌屈、背屈して可動域を診ます。肘は真っすぐに伸びればOKです。
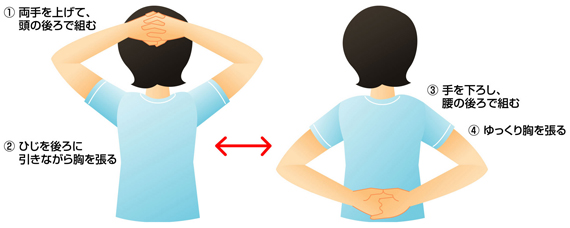
肩は、両手を挙げて、頭の後ろに回して指を組んで、ゆっくりと動く範囲でひじを後ろに引きながら、胸を張る。次に手を下ろし、腰の後ろで手を組むか、手首を握り、ゆっくりと胸を張れればOKです。
分布も大事です。MCPやPIPや手首が腫れていなかったら、関節リウマチぽくないなと考えます。
関節リウマチの場合は、数ヶ月かけて数個の関節が腫れているのから始まり、徐々に痛い関節が増えて行きます。最初、痛かった関節が治ってまた違う関節が痛くなる移動性関節炎の症状はSLEやリウマチ熱とウイルス性関節炎などで起こります。
血液検査は、紹介に関してはしてもしなくても関係ないのですが、とりあえず、リウマトイド因子(RF)抗CCP抗体、抗核抗体(ANA)CRPを測定しています。しかし、大切なことは、リウマトイド因子(RF)抗CCP抗体が陰性だからといって関節リウマチではないとは言えないということです。
誰でも早期に関節リウマチを診断できる奥の手もあります。抗CCP抗体が陽性で、MRIで滑膜炎か骨びらんが見つかれば、関節リウマチと診断できます。
抗CCP 抗体は、感度も特異度も高く、特にリウマチ因子が陰性の段階でも検出され、現在早期RAの診断には欠かせなくなっているます。またMRIも単純レントゲンで検出されない早期の滑膜炎を捉える ことが可能であり、早期RAの画像診断で頻用 されるようになってきました。特に早期では関節周囲の軟部組織の腫脹のみが見られ、関節の軟骨に異常がない場合は、単純レントゲンで捉えることはできないが、MRI によって滑膜増殖が滑膜炎の存在を表し、早期RA の診断に有用である。滑膜炎は造影後の脂肪抑制T1 強調画像で所見として得られる。またそのほか早期RA に特徴的 なMRI 所見には脂肪抑制T2 強調画像で捉えられる海綿骨の骨髄浮腫などがある。
検査
RF(リウマトイド因子)
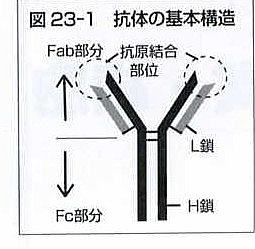
リウマトイド因子は、慢性関節リウマチ患者の血清中に高率に検出される自己抗体で、診断基準の一つになっています。しかし、リウマトイド因子は、健康人の約5%が陽性になりますし(高齢者では25%陽性)関節リウマチの80%しか陽性になりません。(つまり、どんなにひどい関節リウマチでも20%は陰性です)
リウマトイド因子は、自分のIgG抗体(外来の細菌などを排除するために作られ抗体:体液性免疫)のFc部分に対する自己抗体です。リウマトイド因子は自分のIgGのFc部分と結合して免疫複合体を作り、関節内に沈着し、関節炎を引き起こします。リウマチ因子の検査法には、RAテスト(定性法)とRAPAやRAHA(半定量法)、RF定量があります。現在は、診断基準からも定量法が用いらています。一般に,RFという名称はIgM型のRFを指すが,他のIgと同様にIgG型,IgA型,IgE型も存在している。RFが産生されるメカニズムは明確にはなっていないが,EB(Epstein-Barr)ウイルスやパルボウイルスなどによる感染症の影響や喫煙などの環境因子のほか、IgGにガラクトース欠損などの構造変化が起きることで抗原性が高くなり,RF産生が亢進するといった機序が考えられている。また、IgGクラスのみを検出するIgG型リウマチ因子は関節リウマチの疾患活動性や悪性度の判定、治療効果のモニタリングに使用され、CA・RF(抗ガラクトース欠損IgG抗体)は、すべてのグロブリンクラスのリウマチ因子を検出し、早期関節リウマチの診断に有用とされていましたが、抗CCP抗体の登場により、出番は終わった感があるようです。
リウマトイド因子はいつ出せばいいのでしょうか?関節炎所見(腫脹・疼痛・発赤・熱感)がある時か(関節炎がない患者には意義が乏しい)リウマチ性多発筋痛症(PMR)成人still病(AOSD)RS3PEを疑うが、除外したい時(リウマトイド因子陰性であることを分類基準に含む)に有用です。一方、リウマトイド因子が陽性になる疾患は無数にあります。たまたま出された検査で陽性になってしまった場合には、その結果は異常ない場合の方が多い(60歳以上で5〜25%陽性)なにか疾患があったとしても特異度は高くないのでRFだけでは確定には至らず、なんのために検査したのかわからなくなってしまいがちです。
「リウマチ因子」という名称の通り、RA患者におけるRF陽性率は70~85%と高いが、RFの特異度は40~90%と低く、陽性が必ずしもRAの診断と直結するわけではない。RF陽性となる疾患は,全身性エリテマトーデス(systemic lupus erythematosus:SLE)やシェーグレン症候群をはじめとする膠原病疾患,感染性心内膜炎やウイルス感染などの感染症,悪性腫瘍など様々である。また,わが国でのRFのカットオフ値は健常人における陽性率が5%となるように標準化されているため,健常人であっても陽性となりうる。(欧米は20%)RF陽性率は加齢に伴いさらに上昇し,高齢者では一般人口においても陽性率が10%を超えるという報告がある。
✴︎ウイルス感染症(HBV、HCV、ムンプス、HIV、風疹、パルボ、Fluなど)
抗CCP抗体(抗環状シトルリン化ペプチド抗体;anti-cyclic citrullinated petide antibody:anti-CCP、ACPA)
1998年にリウマチ患者さんの血液中に存在する新しい抗体として発見されました。RFと同様、関節炎があり関節リウマチを疑った時に出す検査です。RAの全経過中に対する抗CCP抗体の特異度は95%と高く(発症時の特異度は50%に過ぎません)関節リウマチ診断には有用です。また、早期リウマチにおいてもリウマチの診断基準を満たさない(つまり現在ある診断方法でリウマチかどうか判断のつかない)患者さんであっても、抗CCP抗体(ACPA)やRF(リウマチ因子)は、関節リウマチ発症10年以上前より陽性であることもあり、抗CCP抗体が陽性であると、後にリウマチと診断される可能性が考えられます。一方で、感度70〜80%のため陰性でもRAは否定できません。(RF陰性 & 抗CCP抗体陰性の早期RA患者は3割以上。要注意!)
RFより陽性率は低いが他の膠原病や感染症で陽性になります。また結核の時には高率に陽性化しやすい( 34.3% )ので注意が必要です。健常人でも1.7%が陽性です。
炎症の血液検査はなにがあるでしょうか?
赤沈 CRP、フェブノーゲン、ハプトグロブリン、血清アミロイドA蛋白、補体などの炎症で増える蛋白をすべて見ているわけで、間接的に炎症反応を見ている検査です。正常値は年齢で変わります。正常上限値は男性では年齢/2、女性は(年齢+10)/2とされていて、80歳女性なら40では正常です。貧血や妊娠でも上昇します。
CRP 関節リウマチの活動性に比例します。これも年齢とともに正常値が上昇します。男性は(年齢/5+6)/10 女性は(年齢/5)/10 とされています。60歳男性なら(60/5+6)/10=1.8 は正常になります。
血小板上昇 炎症があるのに血小板が下がっていたら、SLEや白血病を鑑別診断に入れましょう。
フェリチン上昇、慢性貧血、Alb低下(高ガンマグロブリン血症)が認められます。
画像診断については、レントゲン検査で骨びらんがあるかどうか調べるのですが、レントゲン写真だけでは診断に迷う時は積極的に行われています。関節MRIは、圧倒的な感度で早期からの診断可能です。
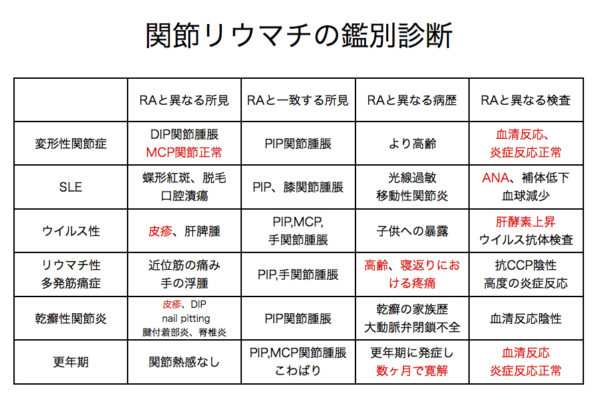
鑑別診断
関節痛も胸痛と同じです。いつも胸痛で聞いていることを考えながら問診します。どこが、いつから、どれぐらいの持続時間で、痛みの性状は、強さは、増悪因子はなどなど
(1)実際の指1本で指せるか?どうか
(2)急性か亜急性か慢性か
(3)どれくらい続くか 3日間で移動性など こわばりの持続時間
(4)痺れ、焼ける様な
(5)痛みの強さはVAS(1〜10)で評価、痛みの経過にも大活躍
(6)安静時や夜間に痛いか 動かした時に痛い ずっと痛い
(7)感染症や悪性腫瘍の関連症状としての関節痛などもあります。
年齢、性別、家族歴、アルコール歴、性交歴、薬歴(薬剤性ループス)膠原病の既往なども鑑別診断には大事です。
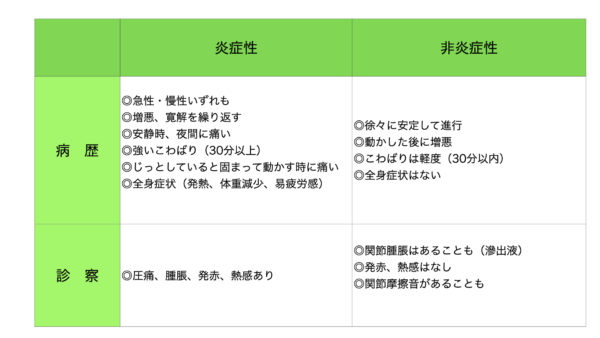
まずは、関節炎かどうかです。関節が痛いといっても関節、関節周囲には解剖学的にいろいろな組織があります。本当に関節かどうかは大事です。関節としても軟骨ならOA(変形性関節炎)軟骨下骨ならAVN(阻血性骨壊死)滑液なら(痛風、偽痛風)滑膜ならRA(関節リウマチ)です。関節周囲には靭帯、滑液包、腱、腱鞘、付着部(テニス肘、鵞足炎)、骨、筋肉、神経痛などもあります。
関節炎か関節周囲の痛みかの鑑別は、関節炎はどの方向に動かしても痛い、また能動的にも受動的にも痛みがあるが、関節周囲の痛みは、一定の方向に動かすとか可動域制限があり、能動的に動かすと痛いが、受動的なら大丈夫といった傾向があります。関節炎(関節に炎症)がある、つまり、痛みのある関節が、赤くなって腫れて、可動域制限があって、熱感があれば、関節炎であり、疾患は絞られてきます。関節痛があっても炎症がないのは、線維筋痛症、甲状腺機能亢進症、甲状腺機能低下症、ビタミンB 12欠乏症、睡眠時無呼吸症候群などがあります。
次は、分布です。
手でDIP、PIP、CMC ときたらOA(変形性関節症)です。朝のこわばりはありますが、30分以内です。
PIP、MCP、手首、左右対称ときたらRA(関節リウマチ)です。
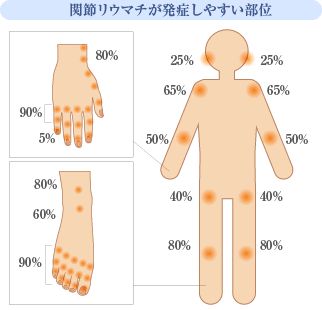
関節リウマチの発症時の関節分布は、単が21%、少数が44%、多関節35%です。2〜4個の関節炎から発症され、徐々に加わっていきます。治らずに加わっていくわけです。リウマチでは、やはり手が多い MCP、PIPには91%、手首78%に現れるので、手になければ、ちょっと違うかもしれません。起こり方も徐々におこってくることが55〜70%と多くなります。急性も8〜15%ぐらいにみられますが、やはり急性なら結晶性(痛風や偽痛風)や化膿性、リウマチ性多発筋痛症などをまずは考えましょう。それに対して消えて新たな関節が痛くなるのは移動性関節炎といい、SLE、リウマチ熱、ウイルス性関節炎などがあります。
単関節 まずは結晶性です。中年なら痛風、高齢者なら偽痛風です。必ず化膿性は除外します。
少関節(2〜4個)SpA(脊椎関節炎) OA RA
多関節(5個以上)RA
軸関節(仙腸関節や脊椎)HLAB27関連疾患 強直性脊椎炎 乾癬 腸炎性 反応性関節炎など
化膿性関節炎は、膝や股関節に多い
痛風 比較的若年でMTP関節 足首、膝に多く、偽痛風は高齢者に多い。両手、両膝、骨盤の単純Xpを
若年〜中年で下肢優位の関節炎、アキレス腱付着部炎があれば、脊椎関節炎が怪しい。
膠原病の鑑別も。RAと思いきやシェーグレンのことも。抗核抗体160倍以上は抗核抗体関連疾患を慎重に吟味、
ウイルス性関節炎では、パルボウイルスB19、肝炎ウイルス、HIV、風疹、チクングニャ熱などがあります。
関節リウマチに似た多関節痛を起こす疾患としての鑑別診断は、乾癬性関節炎 リウマチ性多発筋痛症、更年期障害、甲状腺機能低下などもあります。
治療
治療の目標としては、日常生活で痛みがなくて、普通の日常生活がおくれることが大事です。プライマリーケア医としては、NSAIDsやステロイド、安静など対症療法も上手に使って、当たり前のことを当たり前にできるところを目標にしましょう。
まずは、痛みをとってあげることが大事です。痛みをとるだけなら頓服でもいいのですが、炎症を抑えるために毎日しっかり飲んでもらいましょう。痛い間時は安静も大事です。
セレコックス 200mg 1日2回 1週間
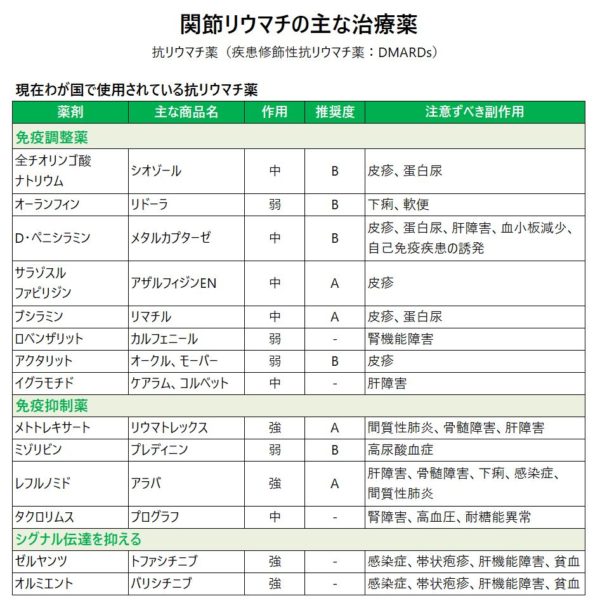
リウマチのお薬はたくさんあります。プライマリケア医としては、メトトレキサート、アザルフィジン、リマチルがなんとか使えたら合格でしょうか。しかし、間質性肺炎や妊娠希望にメトトレキサートは使えません。生物学的製材はいい薬ですが、お金がなくて使えないという人もいます。がんの既往や結核、B型肝炎などがあったら使える薬は限られてきます。金製剤や生物学的製剤は専門家に任せましょう。
MTX(メトトレキサート)
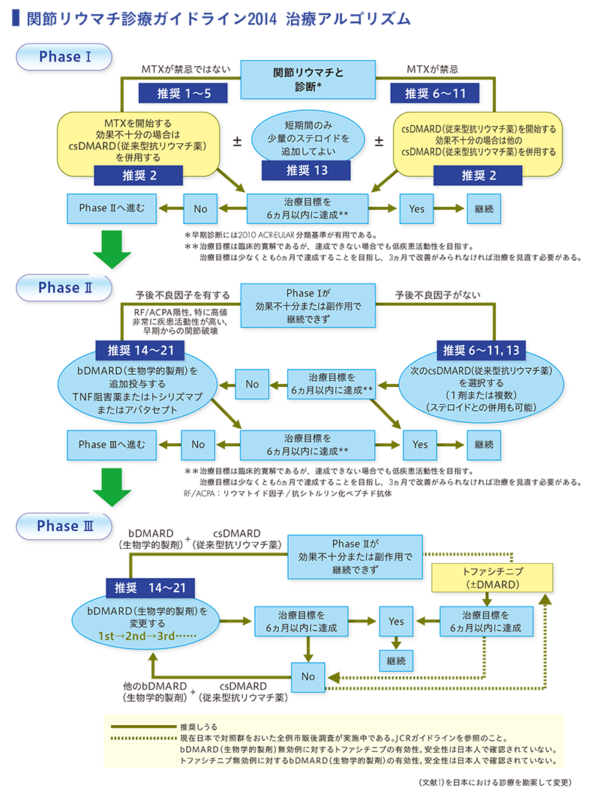
お薬については、いろいろなエビデンスはあるようですが、リウマチと診断されたら3ヵ月を待たず、すぐに抗リウマチ薬を使うのは大原則となっています。治療方針における一般的なコンセンサスとしてはMTXが禁忌でなければ、十分量のMTXを3ヶ月投与し、効果不十分の場合は、生物学的製剤へというのがスタンダードです。MTX禁忌の場合は、古典的DMARDsの出番です。効果不十分な場合は、生物学的製剤となります。MTXは、もともと抗がん剤でありました。「MTXを制するものはリウマチも制す」と言われるぐらい関節リウマチにとってはキードラックであります。
妊婦または妊娠 している可能性のある女性には、MTX の投与は禁忌である。授乳中もMTX の投与は禁忌である。本剤成分に対する過敏症 ,胸・腹水を認める患者や,重大な感染症や血液・リンパ系・ 肝・腎・呼吸器障害を有する患者は投与禁忌である。
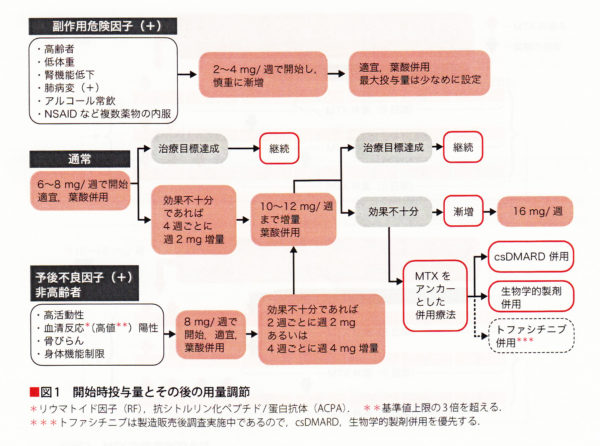
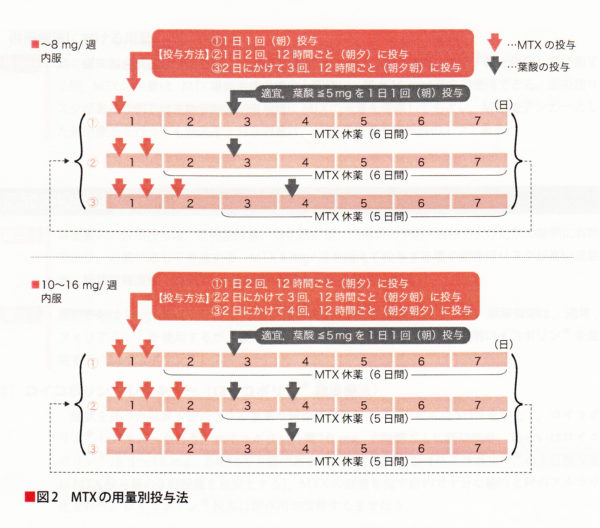
MTX禁忌ではない場合は、MTXを開始します。MTX副作用の危険因子のある場合は、2〜4mg/週で開始、通常の場合は 6mg/週で開始、予後不良因子(関節リウマチがたいそうひどい)がある場合 8mg/週で開始します。しっかりMTXを使用することがリウマチ治療において最も重要です。MTX 治療開始後,4週間経過しても治療目標に達しない場合は増量する.通常、増量は1 回に 2mg ずつ行う。高疾患活動性、予後不良因子をもつ非高齢者では、2週ごとに2mg あるいは4週 ごとに4mg ずつ迅速に増量してもよい。副作用がなければ、8週で必要量(12mg/週)まで上げていきます。(2011年より、効果が不十分であれば最大16mg/ 週まで漸増することができるが,他の従来型合成抗リウマチ薬や生物学的製剤の併用を考慮してもよい。
用法は、1回または2〜4回に分割 12時間間隔で1〜2日間かけて経口投与 8mgを越えて投与するときは分割投与が望ましい。MTXを1日で2分割(6錠なら朝3錠 夕3錠)するよりも2日に跨がって(朝2錠 夕2錠 翌朝2錠)3分割にすると主作用を減じる事なく副作用(消化器症状)が軽減する。例えば、8mgなら月曜日の朝4mg、月曜日の夕2mg、火曜日の朝2mg。
MTX 8 mg/週を超えて投与する際や副作用リスクが高い高齢者や腎機能軽度低下症例では、葉酸併用投与が強く勧められます。葉酸の投与方法は、葉酸5mgをMTX最終内服時から24〜48時間あけて内服することが推奨されています。(MTXの服用量が少なければ無用)葉酸製剤は、通常フォリアミン ® を使用します。フォリアミン®薄めて連日投与(7分割)を行う事でかなり消化器症状が軽減され、フォリアミン®を7分割(院内処方で葉酸分割の調剤が難しい場合はパンビタン末®️2g/日分1で葉酸含有700mg×7日≒5mgにて代用も可能です)すれば、消化器症状が改善し、再び十分量のメトトレキサートの内服が可能となりました。
症状を伴う血球減少症のような重篤な副作用発現時には、ただちに MTX を中止し、活性型葉酸製剤ロイコボリン ® を使用します(ロイコボリン ® レスキュー)ロイコボリン® 錠10 mg、6時間ごとに経口投与、あるいはロイコボリン® 注 6〜12 mg、6時間ごと筋注あるいは静注投与する(ロイコボリン® の1日投与量 は MTX 投与量の 3 倍程度を目安とする)MTX の排泄を促す目的で十分な輸液と尿のアルカリ化を行う。ロイコボリン ® 投与は副作用が改善するまで行います。
MTXによる間質性肺炎の病態は、薬物アレルギーと考えられているので投与量とは関係しません。危険因子としては、既存の間質性肺炎、高齢者であることがわかっており、スクリーニングとしては、胸部Xp、胸部聴診、KL6などがあります。メトトレキサート の副作用には、葉酸によって予防効果のあるもの(肝障害、粘膜病変、胃腸障害、口内炎、骨髄抑制)と予防効果のないもの(間質性肺炎と頭痛)があります。
骨髄抑制は、腎機能の悪い人(高齢者)に起こりやすくなります。早期発見が大事です。大きな赤血球が出てきて、RDWが上昇し、すべて大きくなるとMCV上昇します。そして骨髄抑制に進展します。骨髄抑制になるとロイコボリンを使わなければならなくなるので、その前に葉酸を投与したり、MTXを減量したりしなければなりません。
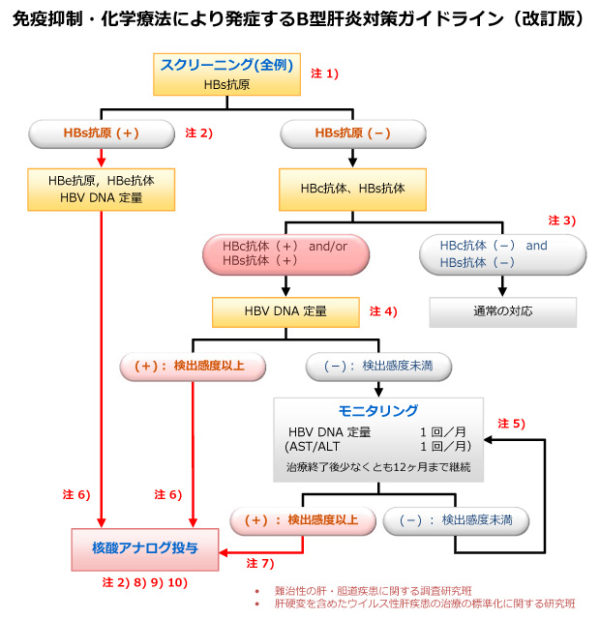
MTX投与前にB型肝炎のスクリーニングは必須です。B型肝炎については、診療の手順のガイドラインが出ています。
DMARDs:Disease Modifying Anti-Rheumatic Drugs
関節リウマチの免疫異常を修飾することによって、関節リウマチの活動性をコントロールする薬剤。
サラゾスルファピリジン(SASP)(商品名:アザルフィジンEN®など)
比較的早期で軽症~中等症の患者さんに有用性があります。また副作用や合併症などによりメトトレキサートが使用できない患者さんにも第一選択薬となります。250mgを朝夕食後2回(計500mg)2週間投与します。2週間後にきてもらって、副作用がなければ、1日2回(計1000mg)2週間投与します。効果発現は1~2ヶ月と比較的早いことが特徴です。副作用は軽微なものも含めると20~30%の患者さんに出現し、開始してから1ヶ月以内に生じることが多いです。皮疹、発熱が多く、肝機能障害、消化管障害、日光過敏症、血球減少症がみられることもあります。サリチル酸が含まれるため、気管支喘息の患者さんは注意が必要です。また、アレルギーはシェーグレン症候群の患者さんに多く、2〜4週に発症することが多い、高熱を伴うこともありり、肝障害、倦怠感あり、播種状紅斑丘疹様発疹 2週間後 Ⅳ型アレルギーの紅斑です。
ブシラミン(BUC)(商品名:リマチル®)
我が国で開発された抗リウマチ薬です。サラゾスルファピリジン同様、比較的早期で軽症~中等症の患者さんに有用性があります。1日50~100mgから開始し、通常は1日100mgで使用されます。効果発現は1~3ヶ月程度です。発現頻度の高い副作用としては消化器症状や口内炎、味覚異常、皮疹、爪の変色(黄色など)があります。他にも、肝機能障害、間質性肺炎、腎障害などがあります。このうち特に注意しなければならない副作用は腎障害(蛋白尿、ネフローゼ症候群)です。定期的な尿検査を行うことが必要で、特に蛋白尿が出現した際には速やかに薬剤を中止することにより、多くの場合腎機能は速やかに改善します。
ステロイド注射
患者さんは、今すぐに痛みをとってほしいわけです。原因は関係ありません。抗リウマチ薬は時間がかかります。痛みが強い時は、ステロイド注射が即効性があり、患者さんの満足度の大変高く、炎症を速やかに抑える方法です。比較的簡単で、自分も父の肩と膝にヒアルロン酸の注射をしていたことがありますが、ここの線引きは、頻度を在庫の関係でやはり整形外科の先生(200m先に堀整形外科あり)にお願いするのが妥当かなと思っています。
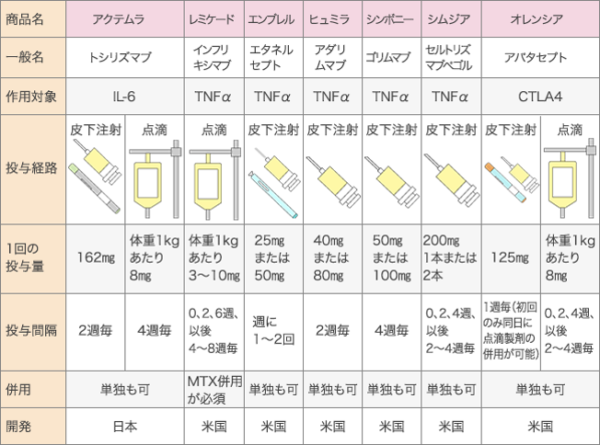
生物学的製剤
1994年、Lancetに関節リウマチに対する魔法の薬、TNF-α抗体が発表されました。その後、本邦では生物学的製剤は7剤が保険適応が認められ、関節リウマチにはなくてはならない薬になりました。生物学的製剤の適応は、経口の抗リウマチ薬だけでは疾患活動性が抑えられない患者さん、経口の抗リウマチ薬(MTX)が使用出来ない理由がありなおかつ疾患活動性が高い患者さんなどが適応になります。
どれがいいかは患者さんとの相談です。お金もかかるし、点滴がいいか、自己注射がいいか自分で決めてもらいます。迷っている人には、とりあえずは3ヶ月やってみましょうとお話しします。3ヶ月で止める人は皆無です。
よろず診療所の万年研修医として僕のできるところは、せいぜいこの辺りまでです。MTX導入もできれば、専門医の先生にお願いしたいとことですが、どうしても行かないと言われる患者さんが一定数おられますので、自分の実力と患者さんの利益、不利益を天秤にかけて、見よう見まねでMTXまではやらざる得ないのかなと思っています。しかし、生物学的製剤はちょっとかじったぐらいでは、手出しできない印象です。患者さんのこれからの人生を考えると夢のような薬なんでしょうけれど、値段も高額だし(月100万円以上かかる)効くのは確かですが、どれもどんぐりの背比べ、お薬の変更(TNF-α阻害薬から非TNF-α阻害薬へ)等も含め、効果判定も人任せなので、専門医で処方されている自己注射の製剤を代わりに処方、フォローは専門医でお願いしています。
生物学的製剤を使用する前に、潜在性結核に罹患していないかどうか(本邦は潜在性結核が多いと推定されている)を調べなければなりません。スクリーニングとしては、ツベルクリン反応を第一選択として推奨され、インターフェンロンガンマ遊離試験(T-spotとクオンティフェロン検査)は補助的診断と位置づけられています。胸部CTに結核を疑わせる所見があったり、家族歴に肺浸潤やリンパ腺炎の既往があった時は、潜在性結核ありと判断し、少なくとも3週間は潜在性結核の治療(イソニアジド300mg/日(5mg/kg/日を越えない)ビタミンB6を併用)を先行し、6〜9ヶ月間併用します。
TNF阻害薬は、65歳未満、間質性肺炎なし、糖尿病なしの患者さんは安全性は大丈夫なようです。専門医の領域なので簡単に説明しておきます。
インフリキシマブ(レミケード®)
関節リウマチに対する生物学的製剤で、1993年にTNFに対する最初のモノクローナル抗体製剤として関節破壊を抑制する効果がATTRACT試験で示されました。1999年に米国、2003年にわが国で一番初めに承認された生物学的製剤であるレミケードは、TNF阻害剤唯一の点滴製剤です。
抗体のTNFに対する結合部分が一部マウス由来の成分で構成されており、その部分に対する抗体(中和抗体)が出現し、効果が減弱してしまうのを防ぐために、メトトレキサート(MTX)を併用する必要があります。TNF阻害薬のなかでは唯一の静脈投与製剤であり、効果の発現(早ければ数日以内)が早いのが特徴です。
BeSt studyは、発症2年以内の未治療リウマチ治療で、5年後には58%がバイオフリー寛解を維持可能で、リウマチは治癒する可能性があることが示されました。さらにRRR試験では、罹病期間が長く、関節破壊の進んだ方々であっても、67%で構造的寛解を維持しておりました。
エタネルセプト(エンブレル®)
インフリキシマブとほぼ同時期に開発されたエタネルセプトはTNFに対する受容体と免疫グロブリンの一部の融合蛋白製剤で、抗体製剤と異なり中和抗体が産生されない免疫原性から、長期にわたって有効性が持続することや、再投与に際しても安全性が高い特徴を持ちます。週1回もしくは週2回の皮下注射製剤で、半減期が短く、中止したら比較的短い期間で血中からなくなることから、安全性を重視しなければならない高齢の患者さんなどに多く使用される傾向があります。
アダリムマブ(ヒュミラ®)
2週間に1回の皮下注射である簡便さから欧米では最も使用頻度が高いTNF阻害剤です。十分量のMTXとの併用で有効性が高いと言われています。生物学的製剤のなかで唯一、疾患修飾性抗リウマチ薬(DMARDs)との同時開始が保険で認められている薬剤であり、疾患活動性が高いなど、関節破壊の進展が早いと予想される患者さんに診断の直後の早い段階から用いることがあります。
ゴリムマブ(シンポニー®)
2011年7月に4週毎の皮下注射製剤として承認されています。完全ヒト型抗体であるため、TNFに対する結合親和性が高い薬剤です。自己注射は承認されていないため、月に1回受診したときに注射をします。
セルトリズマブ・ペゴル(シムジア®)
2012年11月に本邦で承認されました。この製剤は抗原に結合する一部分のみに遺伝的工夫がなされており、TNFに対する結合親和性を高め、さらにポリエチレングリコール分子を付加しているため、血中半減期が安定し、病変局所への移行がしやすいことが特徴とされています。妊婦が使用しても胎盤通過が極めて少ないことが報告されています。
トシリズマブ(アクテムラ®)
本邦発のヒト化抗IL-6受容体モノクローナル抗体製剤です。アクテムラは単独療法(アクテムラのみ)でも高い有効性が証明されており、MTX併用が行えない場合の生物学的製剤は、アクテムラ投与が推奨されております。一次無効、二次無効が極めて少なく、生物学的製剤の中で最も継続率が高いです。これは、アクテムラがヒト化製剤であり、B細胞の活性化を抑制することで、抗体産生を抑制し、その結果アクテムラに対する抗体産生が極めて少ない(2~3%)ためと考えられます。SAMURAI試験(2007年)、TOWARD試験(2008年)、OPTION試験(2008年)、RADIATE試験(2008年)、SATORI試験(2009年)、AMBITION試験(2010年)、LITHE試験(2011年)など豊富なエビデンスがあり、アクテムラは臨床的寛解、構造的寛解、機能的寛解を期待できる薬剤です。
アバタセプト(オレンシア®)
生物学的製剤の中でも唯一、サイトカインではなくT細胞を標的とする薬剤です。(T細胞選択的共刺激調節剤 )T細胞はリンパ球の一つで、関節リウマチの病態において、炎症の促進や破骨細胞の分化にも関与しています。
しかし、メトトレキサートと生物学的製剤の併用によって、みんながみんな万歳というわけではありません。今までのようにあまり効果的な治療がなかったのに比べれば、飛躍的に改善されましたが、関節リウマチ全体からみると、3割の人には効果がありませんし、効果があった患者さんも、劇的に効いて完治に近い状態の人もいれば、現状維持にとどまっている人などかなり幅があります。(それでも、仕事や家事などのQOLの視点から考えると、画期的な改善が見られます)
慢性期の治療
関節リウマチの闘病生活が20年30年、いや50年というベテランの強者もたくさんおられます。今後の治療方針としてどのように外来でフォローすればいいでしょうか?既に曲がった関節をもとに戻すことはできません。こういった長期罹患患者さんの疾患活動性を可能な限り低くして、痛みを和らげ、生活の質を高め、生命予後を改善させるにはどうしたらいいでしょうか。
(1)抗リウマチ薬(DMARDs)導入が遅くなる
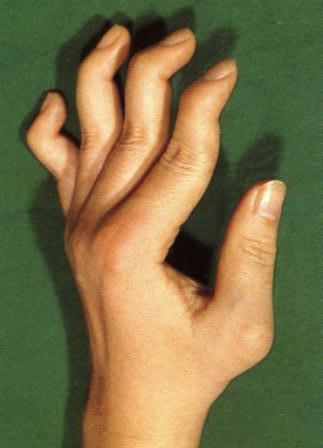
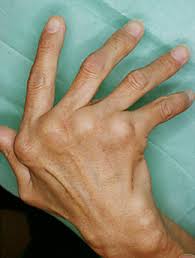
スワンネック変形(白鳥の首のように) 尺側偏位 MCP関節が脱臼して
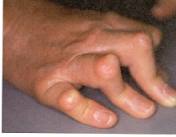
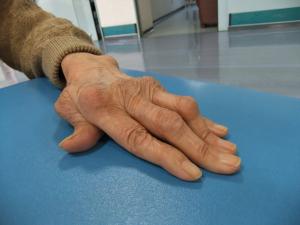
ボールホール変形 Z型変形(ダックネック変形)
スワンネックと反対で、PIPが屈曲 DIPが伸展
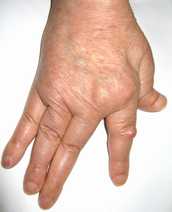
これらは徐々に変形するので、握力はさがってADLは低下するものの、物をつかめたり身の回りの日常生活をなんとか自立している方も多く、見た目ほどには機能は落ちていないが、ムチランス型リウマチは、手背がブヨってして、手指の変形は同じかかなり軽く見えても、実は手根骨が溶けて指を支えられない状態で、極めて機能が悪くなっています。
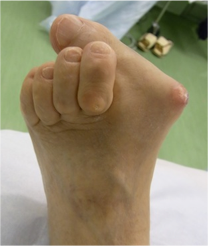
関節リウマチでは、手の変形が有名ですが、足の変形も見逃さないようにしましょう。外反母趾がひどくなった三角足、槌趾などが見られます。
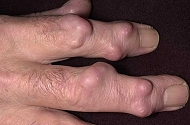
リウマチ結節は、無痛性で肘頭の上、MCP関節の上など、骨の上の軟部組織が乏しく、かつ過重がかかる部位に好発し、負荷がなくなれば、自然に消退します。手が不自由なため、肘や手などを付いて動作するためと言われています。
(1)患者さんが希望するADLの達成(料理したい 畑したい 散歩したい こたつでみかんを剥きたいなど)
(2)1年毎の単純Xpで関節破壊の進行がない
(3)CRP<1.0を維持できている
(4)プレドニン量をなるべく少量にする(5mgでも多い → 2.5mg)
(5)NSAIDsの使用をできるだけ少なくする。(せめて頓用で処方する)
(6)関節リウマチの専門医と連携して、適切なリハビリテーション(ストレッチと等尺性運動)手術適応のタイミング
これらを目標にしています。
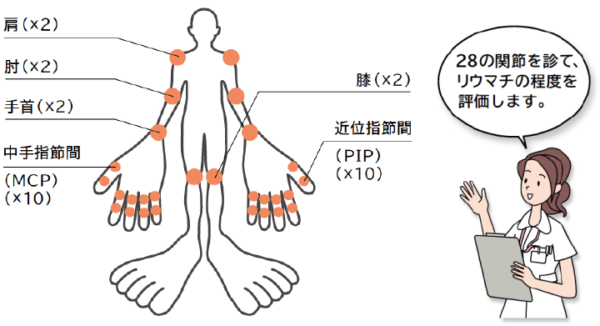
活動性の評価については、ゴールデンスタンダードとなる指標はありません。専門家のレベルではDAS28とやら、膝から上の関節28個の圧痛を評価するという整形外科の先生って以外ときちんとしてるんだと思ってしまいました(循環器内科から肝臓内科の先生を見てる感じ?解る人は解るなんて失礼しました)かかりつけ医としては痛い関節の自覚症状を聞いて、CRPを測定するのが精一杯でした。
長期にプレドニン10mg内服していて、減らすと痛い。MTXは腎障害、肺障害のため処方するのは難しい。古典的な抗リウマチ薬が漫然と処方されており効いているのかどうかわからない。外出するためにはNSAIDsを飲まないと動けないなどなど難しい問題が山積みです。
圧迫骨折、慢性疼痛など関節リウマチと関係ない疼痛であれば関節リウマチの治療をしてもよくなりません。CRPが1.0mg/dL未満を維持できているなら、まずは、プレドニンを5mgを目標に1mgずつ減量してみましょう。現在では、5mgでも多いとされており、さらに0.5mgずつ2.5mgを目指して減量していきます。NSAIDsの併用は消化管出血、腎障害、心血管疾患のリスクになります。まずは頓服にしましょう。また、ノイロトロピンやナプロキセン(ナイキサン)神経障害性疼痛(リリカ等)オピオイド(トラマール等)抗うつ薬(サインバルタ等、4割が抑うつを合併しているという報告もあり)などの反応もみてみましょう。CRPが高値である場合は、本当に関節リウマチによるものかどうかの吟味も必要です。
関節リウマチの患者さんが亡くなる原因はなんでしょうか?一般的には、心筋梗塞、誤嚥性肺炎、大腿骨頸部骨折(廃用性症候群、寝たきりへ)肺線維症 アミロイドーシス 悪性腫瘍などの合併症が問題になります。かかりつけ医の役割としては、ストロイドの長期使用による骨粗鬆症を含めた生活習慣病の治療、摂食嚥下(ラクナ梗塞による嚥下機能の低下、圧迫骨折による胸郭運動の低下、シェーグレン症候群による口腔細菌叢の変化)の生活指導管理等、介護とも連携した対応が大切になります。
関節外症状として、間質性肺炎、リウマトイド血管炎、神経障害、腎障害、アミロイドーシス、皮膚病変などがあります。この中で最も気をつけなければいけないのが、間質性肺炎(関節リウマチの10%に認められる)です。一方で、MTXの副作用としても肺炎があります。
ニューモシスチス肺炎(日本での報告例が多い)の危険因子は高齢、既存の肺疾患、ステロド内服などです。発熱、乾性咳、呼吸困難で発症し、胸部Xpではほどんど正常に見えますが、CTを撮像すると淡いスリガラス状陰性など間質性の変化を認めます。画像所見が乏しい割に低酸素血症が強いもの特徴です。血液検査でCRP、LDH、βDグルカンが上昇し、時にKL-6も上昇する。確定診断は、喀痰やBALで病原体を顕検にて証明します。
| βーDグルカン | |||
|---|---|---|---|
| 陰性 | 陽性 | ||
| KL-6 | 陰性 | 細菌性肺炎 | 肺真菌症 |
| 陽性 | 間質性肺炎 | カリニ性肺炎 | |
リハビリテーション
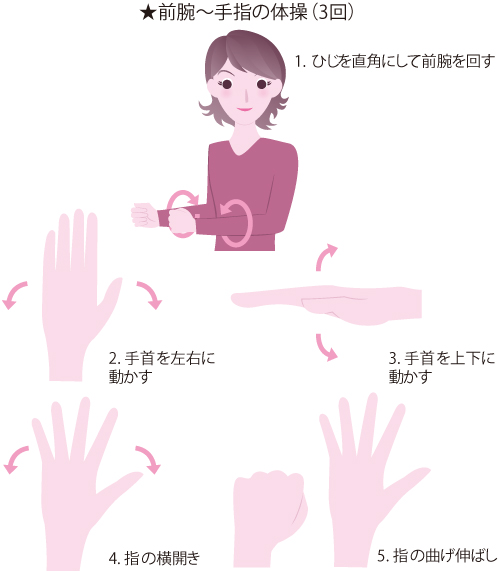
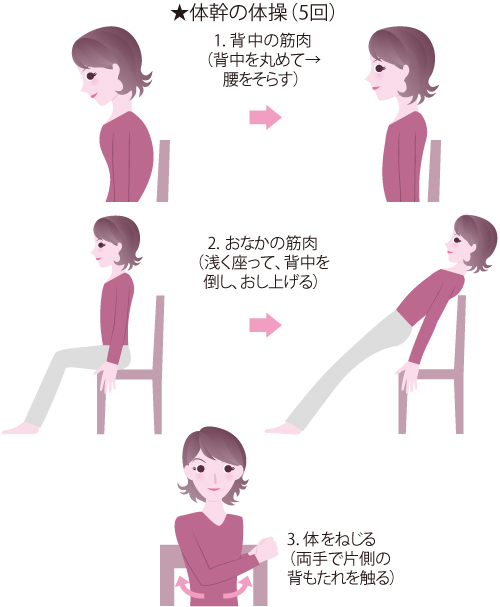
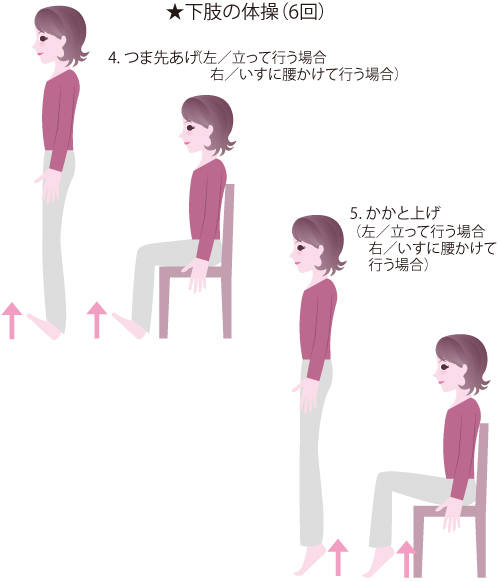
関節を動かす「リウマチ体操」は、関節の血液循環を改善し、関節や筋肉の機能低下を防げることから推奨されています。痛みがあるときや、朝、関節がこわばっているときは無理して行うことは避け、1日のなかでいちばん調子のよいときやお風呂に入ったあとなど体が温まっているときに行います。リウマチ体操には、関節の動く範囲を広げたり、狭まるのを予防したりする運動と、関節を守っている筋肉を鍛える「等尺(とうしゃく)運動」があります。等尺運動は筋力増強訓練のひとつで、関節を動かさずに筋肉だけを緊張させたりゆるめたりする運動です。痛みが強いときや関節を動かすと関節障害を進行させてしまうときには、この運動が適しています。
手術
日常動作がどの程度制限されており、手術によってどの様に改善が見込めるかがポイントです。指の変形がいくら強くても見た目だけで判断してはいけません。ちゃんと使えてたらOKです。見た目だけきれいに治しても痛みが強くて使えなくてはなにをしているのかわかりませんよね。しかし、タイミングを見損なうと、股関節の中心性脱臼を起こしたり、手指伸筋断裂など起こってしまうことがあります。
整形外科へのコンサルとのタイミング
頸椎病変(環軸椎亜脱臼など)(固定術)手足を動かせない、自力で排泄できなくなった時
手関節(関節形成術、滑膜切除、固定術)尺骨頭の背側脱臼(piano key sign)を見逃さないこと
股関節(人工関節)予想しがたく難しい。立位単純レントゲンで関節裂隙の狭小化が進行し、股関節痛が持続する時
膝関節(人工関節)立位単純レントゲンで関節裂隙の狭小化が進行し、歩行困難な疼痛(手術で痛みはとれる)
足関節(固定術、人工関節)単純レントゲンで関節裂隙の狭小化が進行し、歩行困難な疼痛
足趾(足趾形成術)MTP関節が足底方向に脱臼し、立位、歩行困難な疼痛 足底に難治性の胼胝ができた時
胸部CTで検査すると44%に間質性変化があるとの報告もあり。MTX肺炎とニューモチスチス肺炎は鑑別が難しく、胸部Xpでもわからないこと(胸部CTでGGO)もあり、注意が必要です。
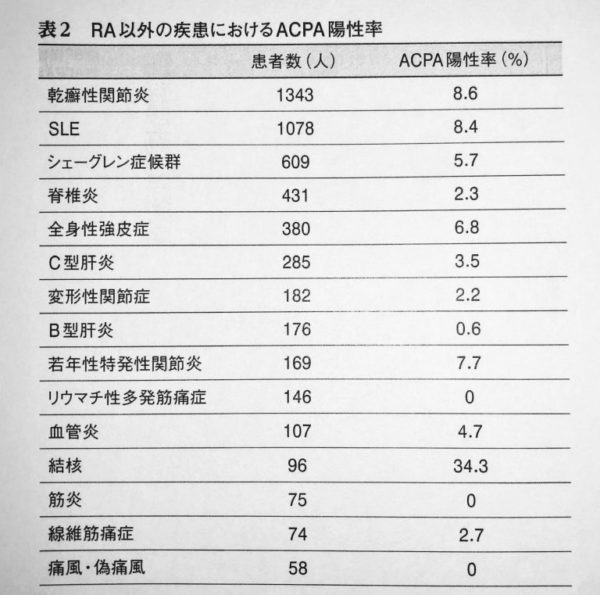
乾癬性関節炎
乾癬性関節炎は、皮膚の病気である乾癬に腫れと痛みを伴う関節炎をが合併した病気です。遺伝する病気ではありませんが、血縁関係の方にこの病気の方がいると発症しやすいといわれています。 日本における乾癬の患者数は50~60万人と推計されています。関節炎を発症するのは、乾癬の患者さんのうち1~20%程度です。乾癬性関節炎はどの年代にも起こり得ますが、20~30代の若い方に発症することが多いです。
皮膚の表面を占める表皮は、通常は28日程度の間隔で作られては垢として脱落していきます。しかし乾癬ではこの間隔が4~7日程度と著しく短縮しているため、皮膚が赤くなり、剥がれた皮膚の一部が白く付着するという病変がみられます。通常、皮疹に自覚症状はありませんが、痒みを伴う場合もあります。肘や膝、頭部、殿部など刺激を受けやすい場所に出現しやすいです。爪の病変も多彩で、爪が厚くなったり、剥がれたり、くぼみができたり、といった変化を示します。いわゆる”水虫”のような見た目になることもあるので注意しましょう。
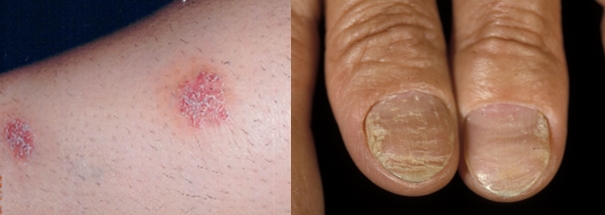
爪も皮膚の一部です。爪乾癬では爪の点状陥凹、爪混濁、爪肥厚、爪甲剥離などを認めます。爪の点状陥凹(ピッティング)は、乾癬患者の10〜50%に認める(DIP関節炎があれば90%)所見ですが、反応性関節炎や膠原病、サルコイドーシスなどの他の関節炎を起こしうる疾患でも爪の点状陥凹を認めることもあることが報告されています。もちろん、もともとあった乾癬に関節炎を起こす疾患が合併することもあります(関節炎+爪乾癬=乾癬性関節炎とは限らない)
主に手の指の第1関節に関節炎が出現し、腫れたり痛んだりします。そのほか、手首や膝、足首、足の趾などにも起こりやすいです。関節炎が続くと骨の破壊が起こった上で新たな骨の形成が起こり、手のX線写真で特徴的な変化を伴うようになります。
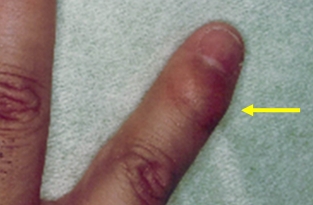
1本の指全体がソーセージのように腫れることがあり、これを指炎といいます。また、腱や靱帯が骨に付着する部位に炎症を生じることがあり、これを腱付着部炎といいます。かかとのアキレス腱付着部に起こることが多いです。
ぶどう膜炎や結膜炎といった目の炎症が起こることがあります。これは目の痛みや見えにくさといった症状が出ます。仙腸関節(腰の後ろの関節)や脊椎(背骨)の関節に炎症が起こることがあります。腰痛を起こしますが、動かずにいると痛み、動かすと楽になる、というやや変わった痛み方をします。
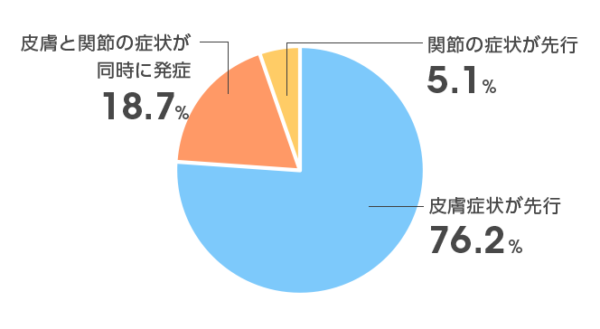
乾癬と診断されている方に典型的な関節炎が出現した場合は、比較的診断は容易です。ご自身で乾癬の皮疹に気付かれていない場合や、15%は関節炎が先行するため、皮疹出現前の方などは病気がはっきりせず、診断に時間がかかることがあります。
炎症性の関節疾患(関節炎、脊椎炎、もしくは付着部炎)を有する方で、下記の各項目を1点として3点以上の場合に乾癬性関節炎と分類(診断)します。(感度98%、特異度91%)
(1)現在乾癬にかかっている(2点)または過去に乾癬があった。または兄弟姉妹や両親、祖父母に乾癬の方がいる。
(2)典型的な乾癬の爪病変(爪剥離症、陥凹、過角化)がある
(3)リウマトイド因子が陰性
(4)指全体が腫れる指炎がある(あった)ソーセージ様腫脹の指
(5)手、足のX線検査で特徴的な所見(関節近傍の新骨形成)がある
皮膚や爪の病変に対しては基本的に皮膚科で受診することになりますが、ビタミンD軟膏やステロイドの外用、またPUVA療法という紫外線を用いた治療法があります。重症型ではメトトレキサート(商品名リウマトレックス®)やシクロスポリンA(商品名ネオーラル®)などの内服や後述する生物学的製剤を使用することもあります。まず、乾癬性関節炎に対しては非ステロイド抗炎症薬(NSAIDs)の内服が勧められます。NSAIDsを3~6ヶ月使用しても改善が乏しい場合や、予後不良因子がある(5関節以上の関節病変を有する、関節破壊がある、炎症反応高値、関節外症状を有する)場合には、疾患修飾性抗リウマチ薬(DMARDs)のひとつであるメトトレキサートの使用が勧められます。もし、副作用等でメトトレキサートが使用できない場合には、同じくDMARDsであるサラゾスルファピリジン(商品名アザルフィジンEN®)が用いられることが多いです(ほかにはレフルノミドやシクロスポリン)。さらに、メトトレキサートもしくはサラゾスルファピリジンを3~6ヶ月使用しても関節炎の改善が不十分で予後不良因子を有する場合や、DMARDsを3~6ヶ月複数併用しても関節炎の改善が乏しい場合、もしくは脊椎・骨盤の病変もしくは重度の付着部炎がある場合には、TNF阻害薬という生物学的製剤を使用します。TNF阻害薬が何らかの理由で使えない場合は、ほかの生物学的製剤を使用します。生物学的製剤の効果は3~6ヶ月で判断し、効果が不十分である場合にはほかの生物学的製剤へ切り替えを行います。いずれも従来の薬に比べて効果が高く、副作用が比較的少ないことが特徴です。ただし、どの薬も高価なこと(月の自己負担3割で薬剤費のみで数万円)が使いづらい点になります。
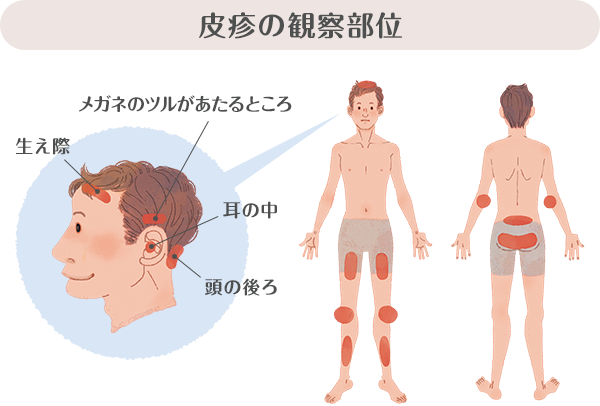
乾癬のあらわれやすい頭、ひじ、ひざ、すね、腰、おしり、太ももなどに、紅斑、浸潤・肥厚、鱗屑といった典型的な症状がないかを確認します。頭は髪の毛をかき分けて全体を確認します。特に生え際、頭の後ろ部分、耳の中、メガネのツルのあたる部分をよく観察します。爪の観察は乾癬かどうかの判断に迷う場合にとても大切です。表面のボツボツとした凸凹、爪の浮き上がりなど、乾癬に特徴的な爪の変化を確認します。乾癬と区別がつきにくい足白癬、爪白癬(足の水虫、爪の水虫のこと)が疑われる場合には、皮膚や爪の一部を取って顕微鏡で調べます。乾癬では、皮疹のない部位に刺激が加わると、そこに新たな皮疹が生じることがあります。これは「ケブネル現象」と呼ばれ、掻き傷や切り傷のほか、髭剃り、虫さされ、靴ずれ、メガネや衣服で肌がこすれることでも起こります。衣服は、身体をしめつけないゆったりとしたものが望ましいです。特に、皮膚に直接触れるものは綿素材にし、化学繊維やウール製品は避けましょう。ズボンのベルト、シャツの襟や袖口、腕時計などは、皮膚に接触して刺激を与えやすいため注意しましょう。
乾癬の皮膚病変自体はストレスで悪化することが知られています。乾癬性関節炎もおそらくストレスで悪化するといわれていますので、ストレスをためないことが大切です。肥満との関連も知られていることから、カロリーを摂りすぎないように気をつけ、適度に運動を行い、体重が増えすぎないようにすることも重要です。また、乾癬性関節炎の治療薬の中には妊娠前に中止しなければならないものがあります。加えて、予防接種に制限がある治療薬もあります。妊娠や予防接種を希望する場合は担当の医師に確認するようにしてください。
リウマチ性多発筋痛症
リウマチ性多発筋痛症(Polymyalgia rheumatica :PMR)は、他に原因のない肩(95%)腰周囲(75%)の筋肉痛(運動痛)を起こす病気で、血液でCRP高値(10以上)血沈亢進などの炎症反応を認めるのが特徴ですが(筋痛はあるが、CK、アルドラーゼは正常)決め手になる検査がないため(ANA陰性、RA因子陰性(陽性でも可)、診断は、関節リウマチなどの他の膠原病や感染症などを否定しながら総合的に行われます。リウマチ性多発筋痛症は50歳代以上の高齢者の方に多く(平均年令は65歳)有病率は10万人に700人(50歳以上では)と言われ、common diseaseのひとつです。男女比は1:2とやや女性に多いといわれています。
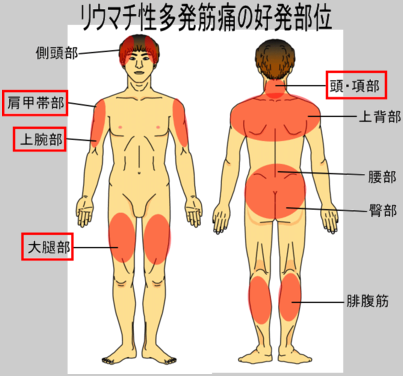
リウマチ性多発筋痛症では、全身の症状、筋肉の症状、関節の症状3つが主な症状です。全身症状としては、あまり高くならない発熱(80%)食欲不振(60%)体重減少(50%)全身倦怠感(30%)抑うつ症状(30%)などがみられます。筋肉の症状としては、両側の肩、くび、腰、臀部、大腿などに痛みやこわばりがでます。半数以上の人ではこの肩周囲の症状が最初に現れます。発症は、急性もしくは、亜急性で、片側から起きても数日に両側になることが多い。しかし一般に筋力が低下することはありません。関節の症状として45分以上の朝の手のこわばりや関節痛がみられます。とくに夜の痛みが多く、睡眠時の体動で痛みが起こり、寝返りなどで目が覚めてしまうことがよく起こります。手関節などが関節リウマチのように腫れることはあまりありませんが、RS3PEもこの亜型と考えられており、手の浮腫(伸筋腱の炎症)を伴うこともあります。元気がないことから初老期うつ病と間違えられたり、肩の痛みから五十肩と誤診されることもあります。
検査ではCRP上昇(7〜20%は正常)慢性疾患による貧血(〜50%)肝機能異常(特にALP)(〜30%)白血球は正常なことが多いが、血小板の上昇を認める。
症状が他の病気にも見られること、検査で特にこの病気で特別に認められるものがないことから、診断は簡単ではありません。他の関節痛や筋肉痛を起こす病気ではないことを調べないと、最終的な診断にはなりません。特に後で述べる巨細胞性動脈炎を合併していないことの確認は重要です。
| 欧米の診断基準 | |
|
1
|
1ヶ月以上続く、首、肩、骨盤周囲のうちの2つの部位の両側性の痛みとこわばり |
|
2
|
1時間以上の朝のこわばり(手) |
|
3
|
プレドニゾロン20mg以下で劇的な改善 |
|
4
|
その他のリウマチ疾患が除外できること |
|
5
|
50歳以上であること |
|
6
|
血沈が40mm以上であること |
| これらの全ての症状が揃ったものをPMRとする | |
|
(Healey, 1984)
|
|
| 症状 | 頻度 |
|---|---|
| 近位筋の痛み、こわばり | 100% |
| 全身倦怠感 | 30% |
| 抑うつ状態 | 15% |
| 食欲不振 | 15% |
| 体重減少 | 15% |
| 運動時痛 | 15% |
| 発熱(38℃以上) | 15% |
リウマチ性多発筋痛症は、少量のステロイド薬(10〜20mg)が著効することで知られ(NSAIDsは無効なことが多い)薬を飲みはじめてすぐに(1週間以内)症状が軽快しはじめます。VASで70%以上改善していれば、PMRらしいとして治療を継続します。50〜70%改善だと、プレドニン20mgまでは増量します。50%以下だと診断が正しいか再考の余地ありです。
プレドニン10〜20mg/日処方し、著名改善した場合、PMRと診断でOKですが、薬をすぐに中止すると再発することがありますので、慎重に薬の量を減らしていかなければなりません。また、少量のステロイドで効果が悪ければ、巨細胞性動脈炎(giant cell arteritis:GCA 側頭動脈炎)を合併(20%)し、失明するなどの危険があるので、限局性頭痛や視力障害などがないか注意が必要です。(巨細胞性動脈炎は、もっと大量のステロイド薬や免疫抑制剤の併用が必要)逆に巨細胞性動脈炎の患者さんの半分はリウマチ性多発筋痛症を合併していることが知られています。2〜4週間投与、以後CRPを参考に1〜2週間毎に10%づつ漸減する。減量のスピードは速いと再燃する。数年単位での治療を必要とすることが多い。ステロイドの中止できる確率は、2年で50%、3年で70%、11年で90%とかなり難しい。急激な減量では再発率が高く、特に女性で再発率が高くなっています。
巨細胞性動脈炎とは、病気で障害された血管に、巨細胞という特徴ある細胞が見られることからこの名前が付けられました。血管を取り出して、顕微鏡で検査し、そこに巨細胞が見つかればこの病気の診断は確定します。多くが、こめかみのところを走る側頭動脈に病変があるため側頭動脈炎とも呼ばれます。巨細胞性動脈炎の場合には頭痛などの他の症状をともない、少量のステロイド薬では病気を抑えることができず、もっと大量のステロイド薬や免疫抑制剤の併用が必要です。しかし、リウマチ性多発筋痛症がコントロールされていれば、巨細胞性動脈炎への移行は少ないことから、リウマチ性多発筋痛症のコントロールに十分注意を払う必要があります。リウマチ性多発筋痛症は、関節リウマチと違い、関節、特に、その周囲を被っている滑膜に炎症が及ぶことは少ないといわれています。従って、関節の破壊や変型が起こることもあまりありません。
処方例)
プレドニン15mg/日 4週間
12.5mg/日 4週間
10mg/日 6週間
1mgずつ 8週間ごとに漸減
7mgで再発した場合は、
8mgか9mgぐらいに戻して、再度、1mgずつ 8週間ごとに漸減
やはり7mgで再発した場合は、MTX 10mg/週以上の併用を考慮しましょう。
MTX併用を考える症例としては、プレドニン7.5mg/日以上で再燃した場合や再燃を2回以上繰り返す場合、ステロイドの副作用(骨粗しょう症性の骨折など)が重篤な場合などです。MTXはステロイド中止後、6〜12ヶ月後に中止します。ちなみに、NSAIDsやTNF製剤(レミケードやエンブレム)の併用は効果はないようです。

1985年にMcCartyらにより提唱された病気です。remitting seronegative symmetrical synovitis with pitting edema(自然に良くなる傾向のある、圧痕を伴う浮腫を伴う血清反応陰性の対称性滑膜炎)の頭文字をとってRS3PE症候群と命名されました。
(2)急性発症
(3)左右対称性(両肩、両腕など)の滑膜炎による手背に指で押すと凹む様な圧痕浮腫(発赤や熱感は伴いません)
(4)リウマトイド因子陰性
(5)X線上関節破壊をきたさない
(6)予後良好
血液検査では、炎症反応(CRP上昇、赤沈亢進)がみられ、MMP-3も著増することが多いです。リウマトイド因子(RF)や抗CCP抗体、抗核抗体をはじめとする各種自己抗体は通常陰性です。骨のX線では骨びらんや関節破壊はありません。
発生頻度は国内の50歳以上の0.09%に認められた(リウマチ性多発筋痛症の1/3)との報告があります。再発・再燃(再び病状が悪化すること)は比較的稀です。また,糖尿病に用いるDPP-4阻害薬の投与により本疾患と類似の症状がみられることがあり,患者の内服薬の確認も必要である。消化器系(胃・腸)や造血器系(血液)、前立腺などの悪性疾患との合併が報告されており、そのスクリーニングが必要である。糖尿病の治療薬のDPP4阻害薬でRS3PE症候群が発症すると言われているので薬物のチェックも必要です。
この病気と似ている病気として重要なものにリウマチ性多発筋痛症(PMR)と高齢発症の関節リウマチがあります。PMRでは通常筋肉痛が強く、関節炎が少ない点で特徴づけられますが、手足に浮腫をきたすこともまれにあり、その場合はには判別が難しいことがあります。最近では、リウマチ性多発筋痛症の亜型と考えられています。関節リウマチは手や指などの小関節の関節炎の頻度が高く、ゆっくりと発症することが多いなどの点で異なりますが、関節炎が強い場合には手足に浮腫を来すことや、高齢者では大関節に比較的な急な関節炎をおこすこともあり、判別が困難なこともしばしばあります。MRIや超音波検査にて滑膜炎が検出されるなどRAとの鑑別が困難なことがあるが、通常RS3PE症候群では骨びらんは呈さないことから、骨びらんがみられると関節リウマチの可能性が高く診断に有用です。その他手足のむくみに発赤や熱感がある場合には、蜂窩織炎や深部静脈血栓症などの可能性もあります。
治療はプレドニゾロン10~15mg/日の低用量ステロイドが著効します。(PSL10mg開始5日後 80%以上よくなる)ステロイドは2~4週程度初期量で投与し,疾患活動性が落ちついた後,2~4週に10%ずつ減量していき、12〜18ヶ月で不要となることが多い。比較的少量のステロイド再燃は少ないとされるが、減量中止に伴い再燃する例もあり、治療はPMRに準ずる。初期ステロイドに反応しない場合は、ステロイドの増量やメトトレキサートの追加投与を検討する。またステロイド減量中に再燃することもある。その場合は、ステロイドの再度の増量やメトトレキサートの投与を検討する。また,IL-6受容体に対する抗体製剤であるトシリズマブが有効であったことも報告されている。ステロイドが効かない場合は、腫瘍随伴RS3PEの可能性、高齢発症の関節リウマチなど、X線で骨破壊や抗CCP抗体陽性など他の疾患への診断の見直しが必要となることもあります。
線維筋痛症
線維筋痛症の患者さんは、日本国内に200万人以上いると推定されている。性別では、女性が多く、男性の4.8倍だと言われている。年齢別で見ると、患者数がもっとも多くなるのは50歳代。膠原病専門医へ紹介のある患者さんの集団では10%ぐらいがこの疾患であるという報告もあり、結構多い病気です。
線維筋痛症の痛みは、痛みを感じる神経の異常などが原因との説があるが、根本的な原因は明らかになっていない。線維筋痛症の痛みは激しく、3カ月以上も続くため、激痛のため、日常生活が困難になる人も多い。病気の程度によるが、腕や背中など全身を襲う激痛に苦しんだり、箸を持つだけでも痛みがあったり、寝床から起き上がることができないケースもある。
診断は、1990年にできた米国リウマチ学会の基準に基づき、広い範囲の痛みが3カ月以上続き、決められた全身18カ所の圧痛点を4kgの力で押し、11ヵ所以上に痛みがあれば線維筋痛症と判定している。関節リウマチのような関節の炎症はなく、エックス線検査や、炎症反応を見る血液検査で異常を示さないのも特徴だ。

しかし、4kgって結構な強さですよね。こんな力で押すと、みんな線維筋痛症になってしまいませんかね。実際は、爪の色が変わる(ピンク色から白くなる)ぐらいとされています。
実際は、どこを押しても痛い痛いとおっしゃる患者さんもいますよね。negative pointと言われる場所もあって、頭頂部や鎖骨の真ん中、手の関節の真ん中などを押さえても痛いと言われる場合は、診療内科へ紹介するべき患者さんかもしれません。こういうわけのわからない病気は、さっさと専門科へ紹介するのが患者さんのためでもあるかもしれませんね。


βーDグルカン
ツ反
RF陰性
尿クラミジアPCR検査を行う
膝から
反応性関節炎
両側手 三角軟骨
骨盤正面 恥骨
両側膝PA
グラム染色でも見える 痛風 偽痛風は見える
高Ca血症 甲状腺機能低下症 低Mg
SS
舌がからから 虫歯 カンジダ
50%で関節痛あり RF陽性(SSの40〜70%)
抗核抗体関連疾患
抗CCP抗体 14%陽性
骨びらんがあればRAとも言われるが、SSでも骨びらんがあることあり
抗核抗体160倍以上で
栄養状態
魚油(Fish Oil)EPA3.8g
VDとカルシウム
コンドロイチン グルコサミンが関節リウマチの症状を緩和するというエビデンスはありません。
関節リウマチでプレドニンを5mg内服されている方が肺炎になりました。肺炎など体にストレスがかかった場合、状況では、プレドニンに換算して20mg程度の副腎ステロイドホルモンが必要になると想定されています。短期間はプレドニンを20mgに増量するのが適切な対応です。