目次
在宅診療(訪問診療)
「在宅診療」という言葉は、余りなじみがないかもしれませんが、「往診」といえば、イメージがわくのではないでしょうか?考えて見れば、ぼくが子供の頃に、夜中によく電話が鳴り、父が往診に出かけて行ったのを憶えています。最近は、急病センター(これも一部ではパンク状態ですが)が整備され、夜中の往診は、めっきり減っています。
「往診」とは、患者さん(又は家族)の要請を受けて、医師がその都度、患者さんの家に診療に伺うことです。
例えば、患者さんが、急に熱が出たが、なんらかの事情でクリニックを受診するのが難しい、でも救急車を呼ぶほどでもないといった場合に、かかりつけ医に連絡して診察に来てもらうといった場合です。
つまり「往診」は基本的に、困ったときの臨時の手段です。これに対して、「在宅診療」は計画的な診療です。足が悪かったり、体調が悪かったりして、通院するのが難しい患者さんが、だからといって入院するほどでもない場合に、長期にわたり在宅で診療を受けたいという患者さんのご自宅に訪問スケジュールをたてて計画的に診療に伺うというタイプの往診なのです。なぜ、今、在宅診療という形式ができてきたのでしょうか?
多死社会に向けて
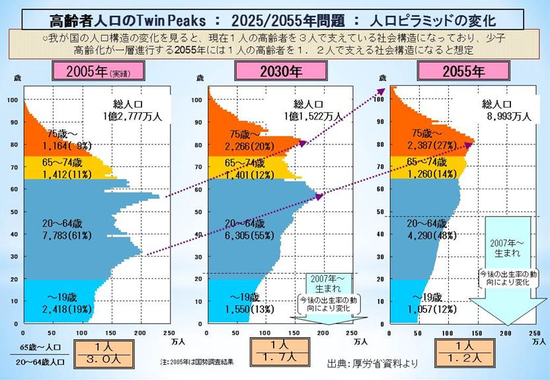
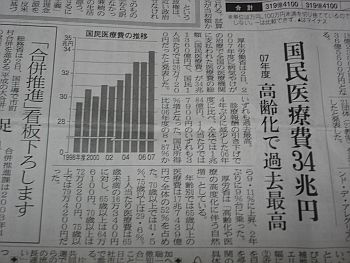
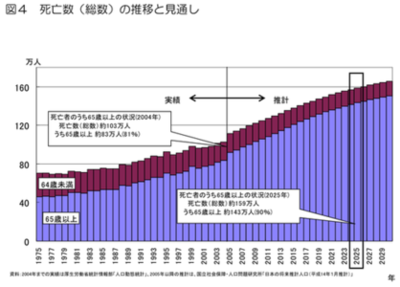
我が国において、2025年、いわゆる団塊世代が75歳以上の後期高齢者となります。たしかに一部は元気な方もおられますが、集団としては虚弱であり、入院患者や要介護者となり、やがて亡くなっていくわけです。2025年以降、逆人口ピラミッド化は、さらに顕著となって橙色の後期高齢者の占める割合は、1/5からやがては1/4にまで激増し、少子高齢化がどんどん深刻化して行きます。このような事態は世界中が経験したことのないことであり「2025年問題」とも言われ、日本の社会保障を維持していくためには、どのような準備をするか、医療・介護のありかた自体が問われています。
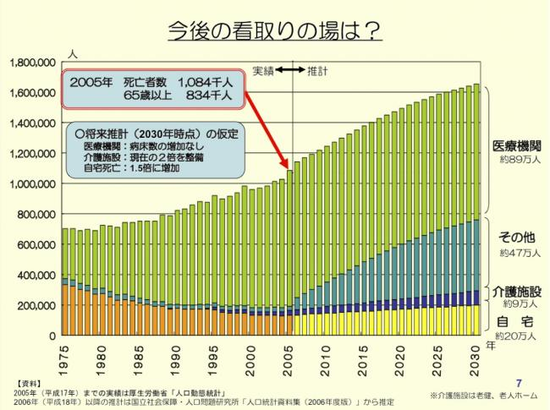
2007年に厚労省が公表した推計によると、2005年から病床数(89万人)の増加はありません。政治的なお話をすると、現在(2014年)行われている社会保障と税の一体改革において、看取りがどのように計画されているかですが、今後2030年以降に死亡数170万人の多死社会を迎えることになります。どのような仕組みで対応するかを考えなければなりませんが、病院のベット数は増やさないとされているので、介護施設を現在の2倍(9万人)に増やして、「死に場所」さえない人が約47万人にのぼるとしています。この47万人のうち、サービス付き高齢者住宅等で15万人相当をカバーするとして、在宅での看取りは32万人追加されて(現在15万人)たつの市は全国平均ぐらいと考えると、今在宅診療を行っているのが10〜15人ぐらいなので、現状の約3倍(30〜45人)の患者数になるというイメージをもっていなければなりません。在宅日を増やさないとちょっと大変そうですね。
自分はどうしたいのか?
最近「在宅診療」が推し進められている背景として、大きく2つの理由があると考えられます。
1つは、医療の経済的問題です。お年寄りは多くの病気をもっているため、他の世代の人に比べて3〜4倍の医療費がかかります。日本は世界が経験したことのないスピードで高齢化が進んでいるため、国民の医療費は今後ますます高騰していきます。だから、入院でかかる医療費よりも安くつく在宅医療を推進することで医療費を削減したいという、国としての希望があります。 特別養護老人ホームも全国で42万人の待機の状態で、病院や施設ではなく、在宅で療養せざるを得ない人々が今後ますます増えていくことになります。
もう1つは、老衰やがん、難病などで積極的な治療法がない場合に、 最後は、病院ではなく、住み慣れた地域・家庭で過ごしたいという患者さんの希望です。 医療の限界が、患者さん自身にも分かってきたのです。どんなに医療が高度に進歩しても、最後は、人間(生物)は必ず死ぬのです。死ぬから命が尊いのです。延々と生きて、ゾンビみたいに誰も死ななかったら、命の大切さみたいなものはなくなって、殺伐とした世の中になると思いませんか。どこでどのように生きて、どのように死にたいか、どのような医療を受けたいか、私たち一人ひとりその希望は異なります。
在宅医療は、外来・入院に次ぐ、「第3の医療」と呼ばれています。 今後、在宅医療のニーズが高まる中、在宅医療としての高い質を保ち、多職種の連携(訪問看護、訪問歯科診療、訪問薬剤指導、訪問栄養指導、訪問リハビリテーション、訪問歯科衛生指導など)などの社会資源が充実してくると、単に「通院できないから」「入院させてもらえないから」という理由からではなく、より積極的に在宅での療養を望む人が増えてくるかもしれません。
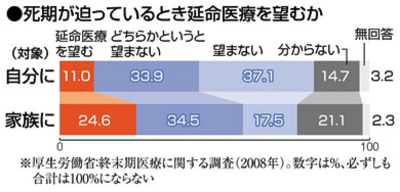
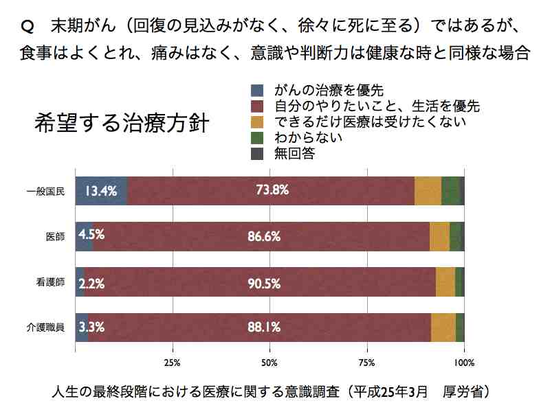
死に場所は?
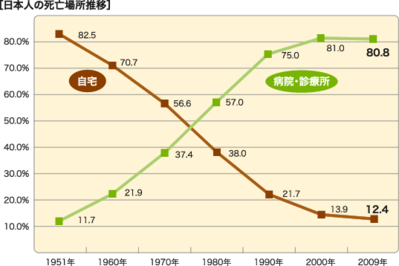
厚生労働省の人口動態統計によると、1951年では、全国で自宅で亡くなった人の割合は83%を占め、病院はわずか11%にすぎませんでした。それが、医療が進歩し、感染症を克服し?、臓器移植、遺伝子治療、再生治療など、どんどん命を助けることができるようになったことで、さまざまな恩恵を受けてきたことは事実です。
しかし一方では、医療の進歩が、どんな病気でも治せるというような幻想に取り憑かれ、 誰でも最高の治療が享受できるという皆保険制度があり(批判しているつもりは、全くありません)日本人に根づいた大病院信仰が、患者を日常と切り離し、徹底的な延命治療が行われた結果、平均寿命世界一、国民の80%以上が病院で亡くなるという状況が作られたのです。(ちょっと皮肉が入っています)
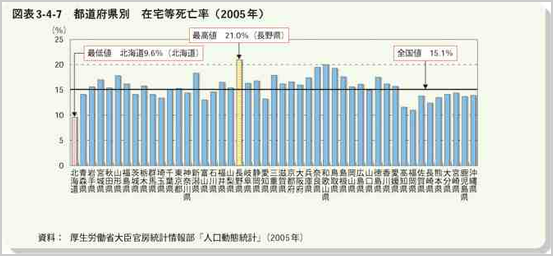
在宅死の割合は、少子化、核家族化に伴う介護力の低下も要因に加わり、12 %程度にまで減少してきたわけです。
在宅死での死亡率を都道府県別に見ると、ピンピンころり運動で有名な長野県が第1位で、最も低い北海道の倍以上の差があります。これを見ると兵庫県が結構がんばっているのがわかります。ちなみに、たつの市の在宅でも死亡は13.2%(2012年)でした。
CureからCareへ
戦後、経済成長とともに、日本の医療も最先端に、世界に類を見ない医療制度も確立させ、世界一の長寿国になりました。昔は、総死亡数に占める高齢者の割合は、急性期医療を要する患者層とともに、受け入れ可能な相当数でありましたが、今後の多死時代においては、ほとんどの死亡が高齢者で占められています。もとよりCureとCareは対立的なものではなく、相互補完的な関係ではありますが、若い世代の急性疾患に対して、救命する高度医療、徹底的な延命治療が、高齢者の慢性的な疾患経過の延長線上で緩やかに死に至ることが見込まれる患者層においても、同じ医療でいいのかが問われています。
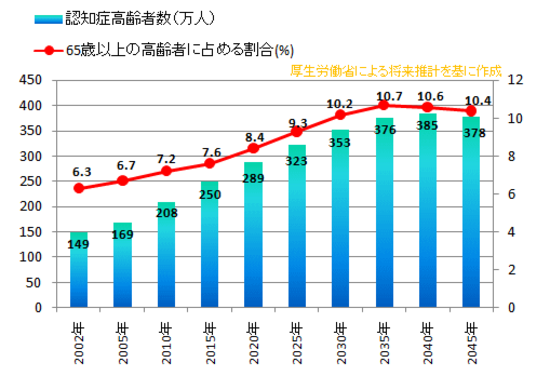
これだけ高齢者が増えるということは、認知症も増えるということです。現在、 日本には200万人以上の認知症患者さんがいるといわれており、その約60%にあたる120万人ぐらいがアルツハイマー型認知症と考えられいます。65歳以上の高齢者における認知症の有病率は約7%といわれていますが、加齢と共に増加し、65~69歳では約1%、75~79歳では約10%、85歳以上では30%前後になると思われます。認知症の患者数は高齢化によって、2025年には300万人を超えると推計されています。
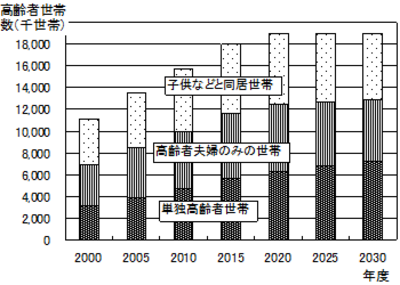
「老老介護」「認認介護」と呼ばれるように、高齢者の世帯形態の見通しについて、高齢者世帯数の増加、特に高齢者夫婦もしくは高齢者単身世帯の増加するとされています。高齢者(認知症も含めた)が単身あるいは夫婦だけの生活をいかに支えるか、Cure中心の病院医療だけで対応出来るのか、CureからCareへのパラダイムシフトが求められているのではないでしょうか。

僕も開業して、11年が経ち、50歳になりました。後20年ぐらいは、地域医療のために、頑張らないといけないかなあと思っております。
開業当初から訪問診療をしようと思っていたわけではありません。むしろ、余り興味がなかった、知らなかったと言うのが本当のところです。
家庭医として日常診療の中で、往診などを依頼された延長線上で、在宅死の看取りを経験しながら、また病院からの依頼で在宅ターミナルケアを開始する・・・といった地域医療のニーズに応える形で在宅ホスピスもどき?(なかなかここまでは出来ませんけど・・・)まで取り組むようになってきたわけです。
「帰りたい」という意思表示から
在宅診療は、まずは、患者さんの「家に帰りたい」家族の「家に連れて帰ってやりたい」という思いから始まります。

- 「家族に負担がかかってしまう」
- 「一人暮らしだから、無理?」
- 「病状が急変したら?」
- 「癌の末期は、痛みで苦しい?」
- 「在宅ケアには、どれくらいお金がかかる?」
みなさんの周りに、最初から家族の了解や支援、医療、看護、介護のサポートなどすべての条件が整っている人などほとんどいません。本人が帰りたければ、帰ることはできるんです。
本来、自分の家に帰るのに遠慮はいらないはずです。入院するまでは、家にいたわけだし、入院していても治る見込みのなければ、殺風景なところにいる理由はありません。(家より病院が安心という人は、入院でもかまいません) 家に帰ることを決めたら、とりあえず、事前に外出や試験外泊をしてみてはどうでしょうか。その際、どういった具合か?なにか困る点はないかどうかチェックしてみて、ケアマネージャーさんと相談して、必要なサービスから手配してゆけばいいのです。
生あるものは、必ず死あり
人は必ず死にます。死亡率は100%の動物です。

では、「もし選べるとしたらどんな死に方がいいですか?」という質問はよくされますが、たいていの人は、ぽっくりとか朝起きたら死んでたらいいなあというようなイメージで表現されることを聞くことが多いです。いわゆるピンピンコロリです。

2000年にWHO(世界保健機構)から『健康寿命』という新しい指標が発表されました。健康で自立して生活できる年数、つまり『平均寿命』から『要介護年数』を差し引いた寿命のことです。介護を必要とする障害には『身体障害』と『認知障害』の二種類があります。ピンピンコロリとうまく逝ければいいですが、今はそう簡単に死なせてくれませんよ。死にそこなうと寝たきりという状態になってしまいます。極まれには、急死、突然死という幸せ?な死に方が出来る人もいるかもしれませんが、よく考えてみましょう。たしかに本人は幸せなのかもしれませんが、いろいろな社会にしがらみの多かった人が急に亡くなると、残された人は、大変な目にあいます。いろいろな整理に混乱したり、喪失の悲嘆も大きく、お別れも出来ない心残りのまま生きて行かなくてはなりません。また、ひとつ間違えば、検死(警察が介入してきたり)になったり、死にきれずに意識消失で倒れているのを見つけられてしまって、救急搬送されると、誰も望んでいなかったスパゲッティー症候群状態(点滴、挿管、気管切開、経管栄養など)で延命治療となってしまうシナリオの方が、現実に即しているのではないでしょうか。
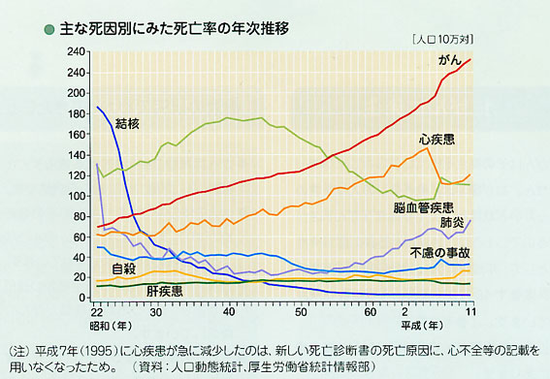
在宅は最初のつかみがポイント
特に闘病生活が長期にわたっている患者さんや若い患者さんの場合、在宅看取りでのバトンを受ける時に、病院の先生の方ばかり見て、かかりつけ医を信頼してくれない場合がよくあります。病院ではこうした、病院ではそんなことはしなかった、病院と同じようにしてほしい、病院の先生に聞いてみてほしい、病院では・・・、なるべく希望にそうようにしようにも、マンパワー的にも在宅ではできないこともあります。そもそも病院と在宅、医療が関わる濃度が違うのです。患者さんの不安と軽減するためには、まず、退院時カンファレンスに参加して主治医の先生との申し送りや多職種との連携をしっかりしておくこととできる限り退院した日に患者さん宅に訪問しておくこと、また患者さんからのファーストコール(初めてかかってきた電話)には丁寧に対応(できれば往診する)しておくことが、難渋しそうな在宅診療にもスムースに入っていける押さえておきたいノウハウかなと思っています。あの時こうやっていたらもう少しいい方向にいったかもしれない?痛みのコントロールであったり、鎮静であったり、自分一人でかかえこまないで、多職種のチームで対応することもポイントかも知れません。患者さん、家族、それぞれ病気の受け止め方が異なります。最初にボタンのかけ違えると思いとは全く違う方向へ行ってしまいます。本当に一症例一症例がいろいろな宿題をもらって、患者さんに教えてもらうっていうか、机上だけでは、臨床の現場では全く役に立たないというのがよくわかります。
がんは、在宅医療に向いている
誰でも「がんはいや」というのは本音ではありますが、人は、必ず何かでは死ななければならないということも事実です。
何が原因で亡くなっているのか? 平均年齢が80歳という長寿社会で、1/2の人ががんになり、1/3の人ががんで亡くなっています。

がん末期は、在宅医療に向いていると言われています。つまり、 期間限定で、支える家族や周りの人たちが頑張れるからです。がんの末期で数年も寝たきりということはあり得ません。 残り時間が限られていると言うことは、大変残念なことである反面、認知症や寝たきりのエンドレスの介護、先の見えない老々介護では、疲れ切ってしまうのです。
がんの末期は、痛い?
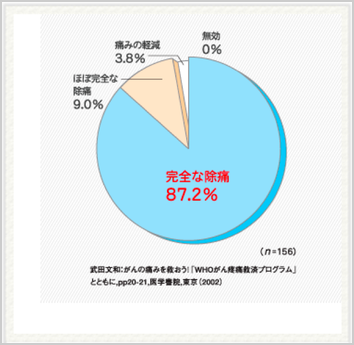
「がんになる」というのが、いやな原因はなんでしょうか?
がんの末期は、痛みと苦しみで耐え難い最後?というイメージがあるからでしょうか?
しかし、実際は、そんなことはありません。
がんの種類によって在宅ケアが特に困難ということもありません。
痛みなどの症状のコントロールも、医療用麻薬(オピオイド)や鎮痛補助薬を適切に用いれば、在宅で十分可能なのです。孫の声を聞いたら、痛みが楽になった。ヘルパーさんがさすってくれたら痛みが軽くなったなんてこともありますよね。
在宅での看取りに関する手引き
終末期は、個々の病態において様々であるが、本人の尊厳、家族への精神的支援に十分配慮しながら、多職種、家族等のチーム医療・ケアとの連携による医師の診断に基づいて、心身機能の障害や衰弱が著明で明らかに回復不能な状態であり、かつ近い将来確実に死に至ることが 差し迫っている状態が、終末期と考えられる。
平成30年3月、厚労省は「人生の最終段階における医療・ケアの 決定プロセスに関するガイドライン」が策定されました。近年の高齢多死社会の進行に伴う在宅や施設における療養や看取りの需要の増大を背景に、地域包括 ケアシステムの構築が進められていることを踏まえ、また、近年、諸外国で普及しつつあ るACP(アドバンス・ケア・プランニング:人生の最終段階の医療・ケアについて、本人が 家族等や医療・ケアチームと事前に繰り返し話し合うプロセス)の概念を盛り込み、「終末期医療」から「人生の最終段階における医療」へ名称の変更しています。
1)本人の意思は変化しうるものであり、医療・ケアの方針についての話し合いは繰り 返すことが重要である。
2)本人が自らの意思を伝えられない状態になる可能性があることから、その場合に本人の意思を推定しうる者となる家族等の信頼できる者も含めて、事前に繰り返し話し合っておくことが重要である。
3)人生の最終段階における(病院だけでなく介護施設・在宅の現場)医療・ケアに従事する医療・ 介護従事者が、人生の最終段階を迎える本人及び家族等を支えるために活用するものであ るという位置づけや、本人・家族等の意見を繰り返し聞きながら、本人の尊厳を追求し、 自分らしく最期まで生き、より良い最期を迎えるために人生の最終段階における医療・ケアを進めていくことが重要である。
同意書は必ずしも必要ではない(みんなで悩んだ経過がわかればいい)とはいうものの、カルテにすべてを記録するのも大変なことは事実、ひとつの記録として採用しております。
旅立ちが近づいてきたら
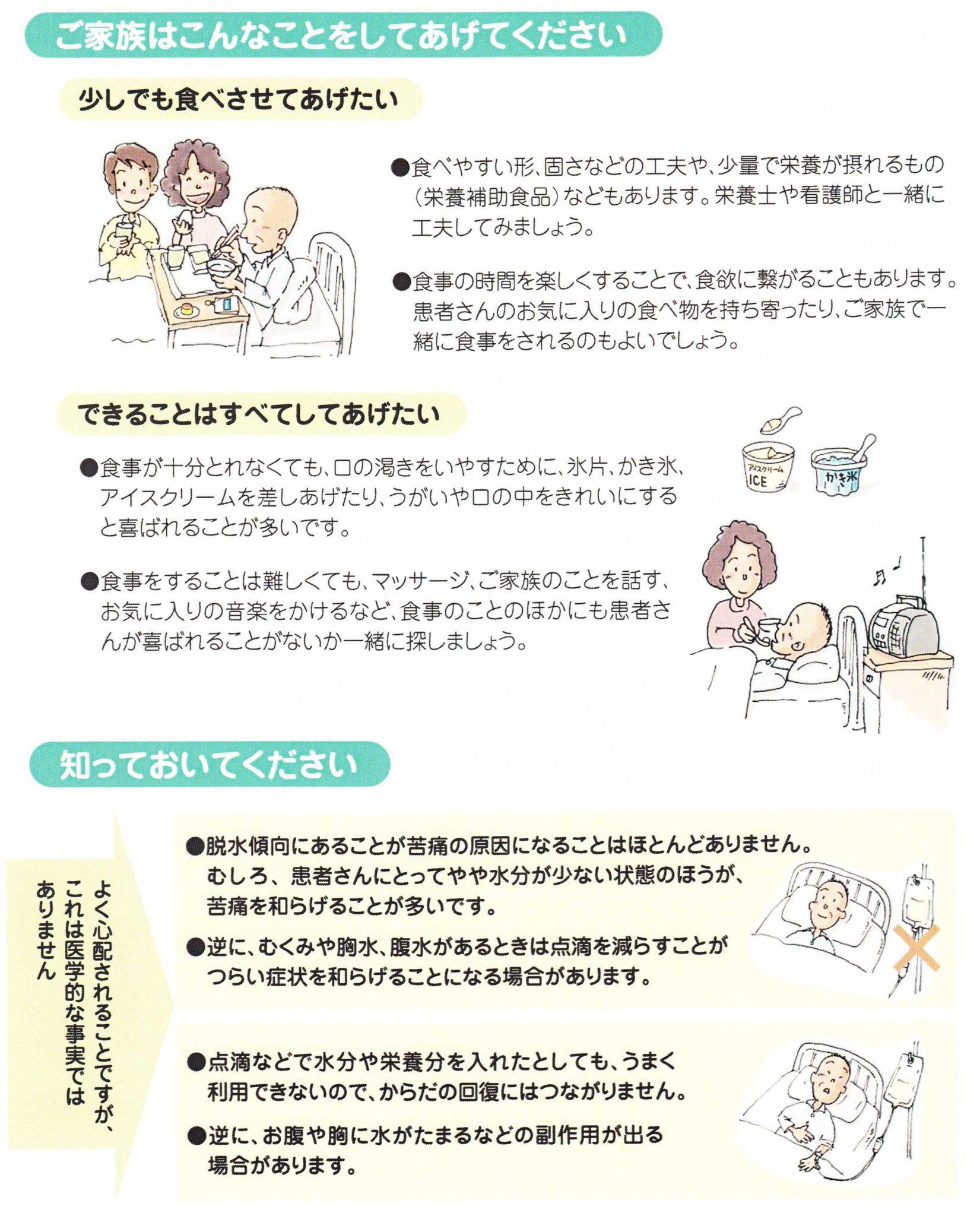
- 食べ物や飲み物を摂る量が少なくなります。
- 眠っている時間が長くなります。
- 変なことを言ったりします。(せん妄と言います)
- 呼吸がだんだん弱くなり、波のように大きくなったり、小さくなったりします。耳は聞こえていると考えられています。
- そして顎でしゃくるような息。(下顎呼吸といいます。科学呼吸?医学用語は難解ですね)ちょっと苦しそうに見えますが、意識はありません。
- 血圧が下がって、手足がだんだん冷たくなっていきます。
- そして息づかいも次第に小さくなって、
そして旅立ちです。
どの時点で医師や看護師を呼ぶかはまわりの人の判断です。あわてて連絡する必要はありません。「何かあったらどうしよう」「こんなやり方でいいのだろうか」「やはり入院させたほうが・・・」と悩みながら、介護づかれと不安に眠れぬ夜を過ごしてきました。
もちろん一人きりだったり、心細い場合は、いつでも連絡して下さい。 ご臨終の時に医者や看護師がいる必要はありません。息を引き取られたのが深夜なら、ご家族でゆっくりお別れをしていただいて、朝になってから呼んで下さってもかまいません。 家なら遠慮なしに思いのままにできます。冷たくなるまで、ずっとそばで寝ていてもかまいません。。呼吸が止まったらその時間を憶えておいて下さい。かかりつけ医にかかっていたら、死亡診断書は書いてくれます。 在宅では医療の役割は、最小限でいいのです。
では、もう少し細かく説明しましょう。
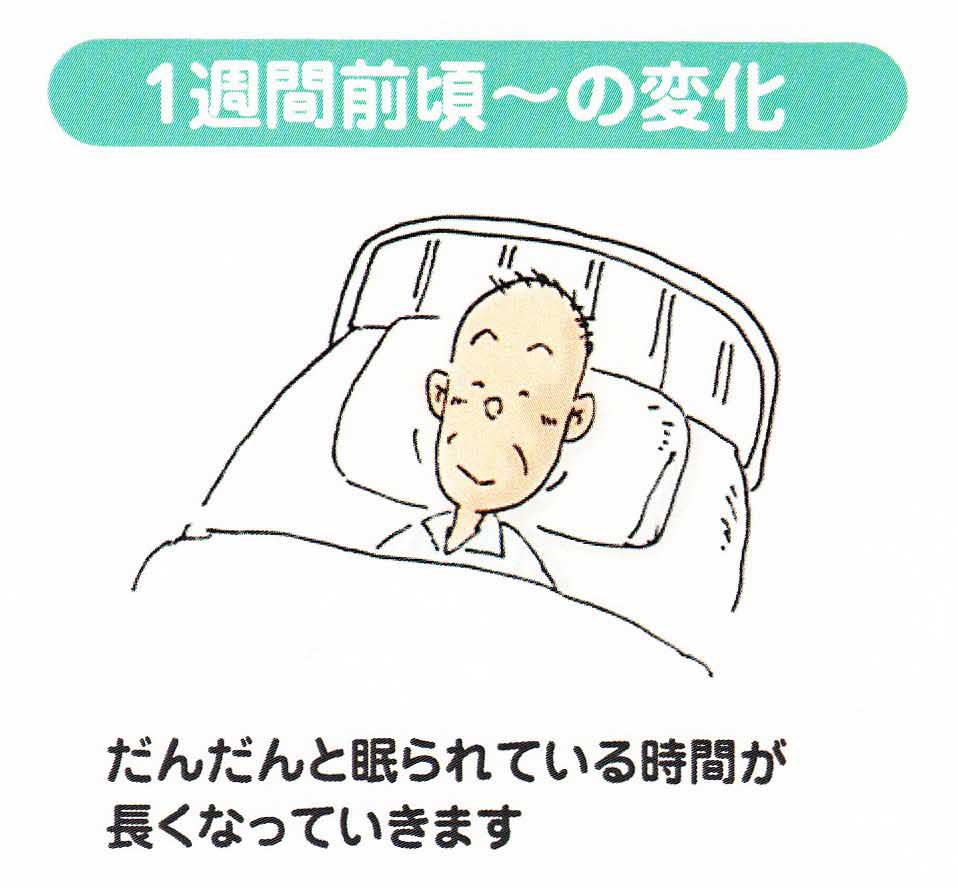
亡くなる1週間前ぐらいになると、食べたり飲んだりすることが減りむせやすくなります。おしっこが少なくなります。だんだんと眠っている時間が長くなり、夢と現実をいったりきたりするようなつじつまが合わないことを言ったり、布団を蹴飛ばしたり、服を脱いだりしたりという行動がたびたびみられるようになります。これを終末期せん妄と言います。せん妄は80%ぐらいの方で見られます。予め知っていないと「痛みで苦しんでいる」と誤認してしまう可能性が高い症状です。
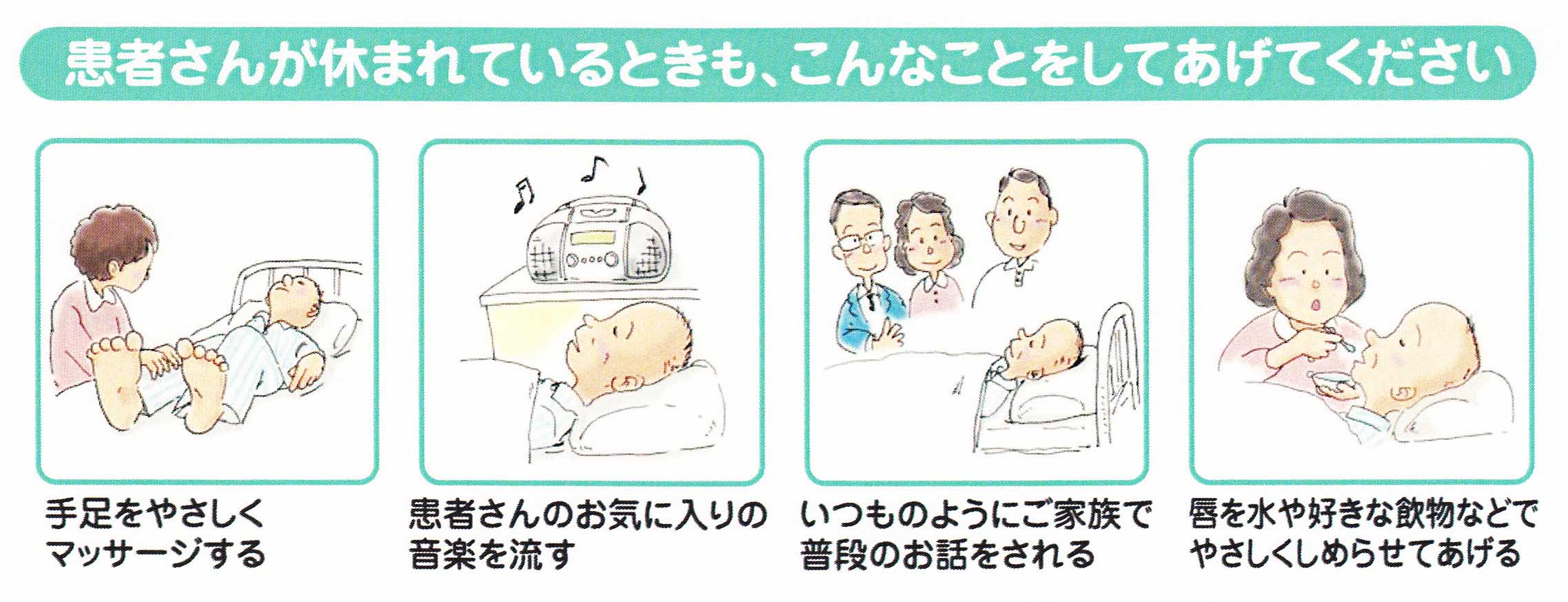
点滴は? 納得と安心
点滴や経管栄養などは、ある時期を乗り越えれば、再び状態が良くなる場合に行われる治療であって、終末期における点滴は、医学的効果は限定的です。点滴をする場合は、1日500mlぐらいがひとつの目安です。過度に用いれば、むくみを助長し、かえって苦痛の原因になることもあるの気をつけなければいけません。口を濡らす、氷片の利用などの対応でもいいかもしれません。なにも食べれないのを見るに見かねて・・・家族の納得と安心のために期間を限定して点滴を行いながら、家族の思いに沿うようにします。
(1)意識混濁
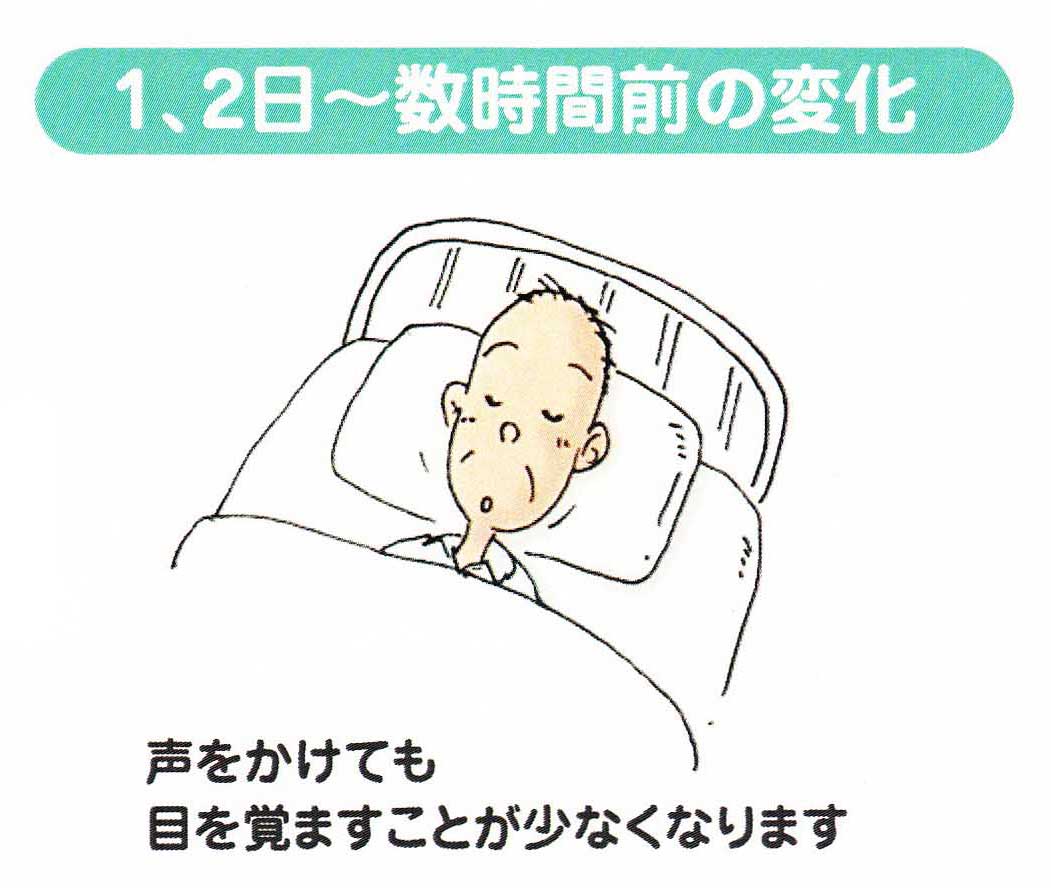
亡くなる1〜2日前になると、いわゆる危篤状態になり、声をかけても目を覚まさなくなくなることが多くなります。これは、まるで電池がもうすぐ切れそうな状態です。睡眠でなんとかパワーを充電できれば、また少し目を覚ますがまた眠ってしまいます。しかし、そばに大事な人がいることは感じていますし、耳は最後まで聞こえています。そばで手を握って話しかけてあげて下さい。
(2)死前喘鳴

体が弱って寝ていることが多くなると、唾液がうまく飲み込めなくなるため、喉に唾液が溜まって呼気、吸気両方で「ゴロゴロ」する状態で喘いでいるようになります。これを死前喘鳴と言います。患者さんは一見苦しそうに見え、家族にとっては周りで見ているのも辛く感じるかもしれませんが、患者さん自身の表情はそんなに苦しそうではなく穏やかで、深く眠っている状態で、意識も薄れており、苦痛は感じていないと言われています。顔や体を横に向けるだけで楽になることもあります。死前喘鳴は、35%ほどの患者さんに起こり、亡くなる2日前ぐらいから出現すると言われています。これを痰が貯まっていると誤って何度も吸引しても思ったように痰はとれず、音も消えません。たとえ一次的に分泌物を取り除けたとしてもすぐに同じ状態になり、返って苦痛を与えることになります。(意識があり、咳き込みながら、喉がごろごろと音がすれば、死前喘鳴とは違います)
(3)下顎呼吸
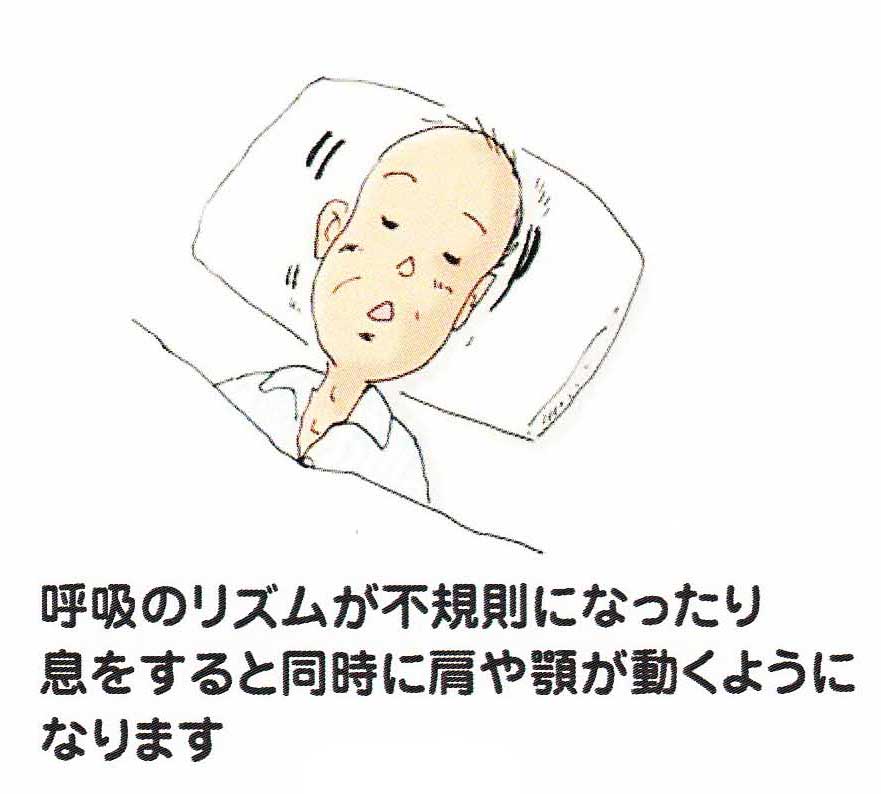 1回の呼吸と呼吸の間が徐々に間隔があいてきます。息をしない時間が長くなり、家族は不安と共に見守る時間が続いて、やがて、顎を上下に大きく揺らすような呼吸になってきます。下顎呼吸と言います。呼吸しているように見えても胸は動いておらず、有効な呼吸ではありません。目は仏像のように半開きになり、大抵はまつげに触っても瞬きをしません。この状態では、患者さんは意識はほとんどなく、苦痛も感じていません。下顎呼吸は、亡くなる7〜8時間ほど前から95%の患者さんに見られます。
1回の呼吸と呼吸の間が徐々に間隔があいてきます。息をしない時間が長くなり、家族は不安と共に見守る時間が続いて、やがて、顎を上下に大きく揺らすような呼吸になってきます。下顎呼吸と言います。呼吸しているように見えても胸は動いておらず、有効な呼吸ではありません。目は仏像のように半開きになり、大抵はまつげに触っても瞬きをしません。この状態では、患者さんは意識はほとんどなく、苦痛も感じていません。下顎呼吸は、亡くなる7〜8時間ほど前から95%の患者さんに見られます。
(4)チアノーゼ
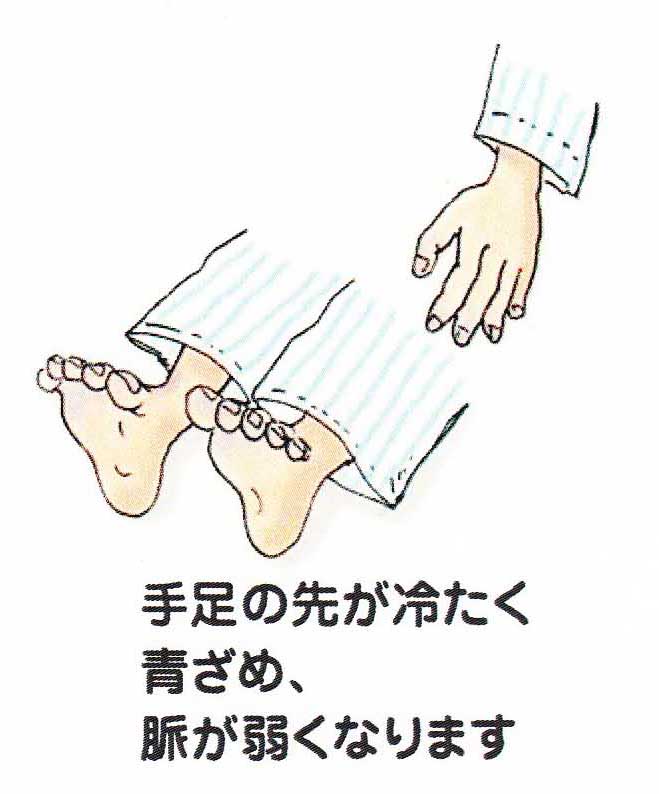 そして、亡くなる5〜6時間前になると全身の循環動態が低下すると血の巡りが悪くなってくると手足の先が冷たくなって、手の指、足の指は紫色(チアノーゼ)に変わっていきます。この時期にはなると尿もほとんど出なくなります。四肢のチアノーゼは、80%の患者さんに見られます。
そして、亡くなる5〜6時間前になると全身の循環動態が低下すると血の巡りが悪くなってくると手足の先が冷たくなって、手の指、足の指は紫色(チアノーゼ)に変わっていきます。この時期にはなると尿もほとんど出なくなります。四肢のチアノーゼは、80%の患者さんに見られます。
(5)橈骨動脈の触知不可
いよいよ最期の時がいよいよ近づいてきました。亡くなる3時間ぐらい前になると血圧が下がり、脈が触れなくなります。
最期の呼吸は大きな息を吐いて終わることが多い。しばらく息が途絶えた後に、大きな息をすることもあります。こうして、呼吸が止まると、まもなく心停止、脳も機能を停止すると瞳孔散大、対光反射が消失、死の三大徴候が見られたときに、息をせず、心音がないとき、医師は社会的な「死」を、時間と共に宣告します。
しかし、すべての人が同じ経過を経るものではなく、その方によって異なります。食べたり飲んだりすることが減り、おしっこが少なくなり、眠っている時間が長くなり、あと1週間ぐらいと思っていても急に息を引き取られることもあります。朝、見に行ったら呼吸が止まっているのに気がついた時はどうしたらいいでしょうか?がんの末期など全身状態が悪くなった患者さんが人工呼吸や心臓マッサージなどの心肺蘇生で回復することはほとんどありません。心肺蘇生そのものが患者さんにとって苦痛になる可能性があります。直前までお元気だった場合を除くと心肺蘇生は行わず、静かに見守ってあげるのが良いと思います。
鎮静の必要な場合も少なからずある
オピオイドを増量してもどうしても痛みが取れない場合や酸素をしても呼吸が楽にならない場合、体のだるさや身の置き場のなさが耐えられない場合、意識状態が混乱して家族が対応しきれない場合(ほとんど全員に出現する終末期せん妄が半分を占める)など、一定数(約30%)のがん患者は、苦痛なく亡くなることができないという現実もしっかりと認識する必要があります。このような耐え難い苦痛を緩和する目的の時、終末期の鎮静は適応となります。
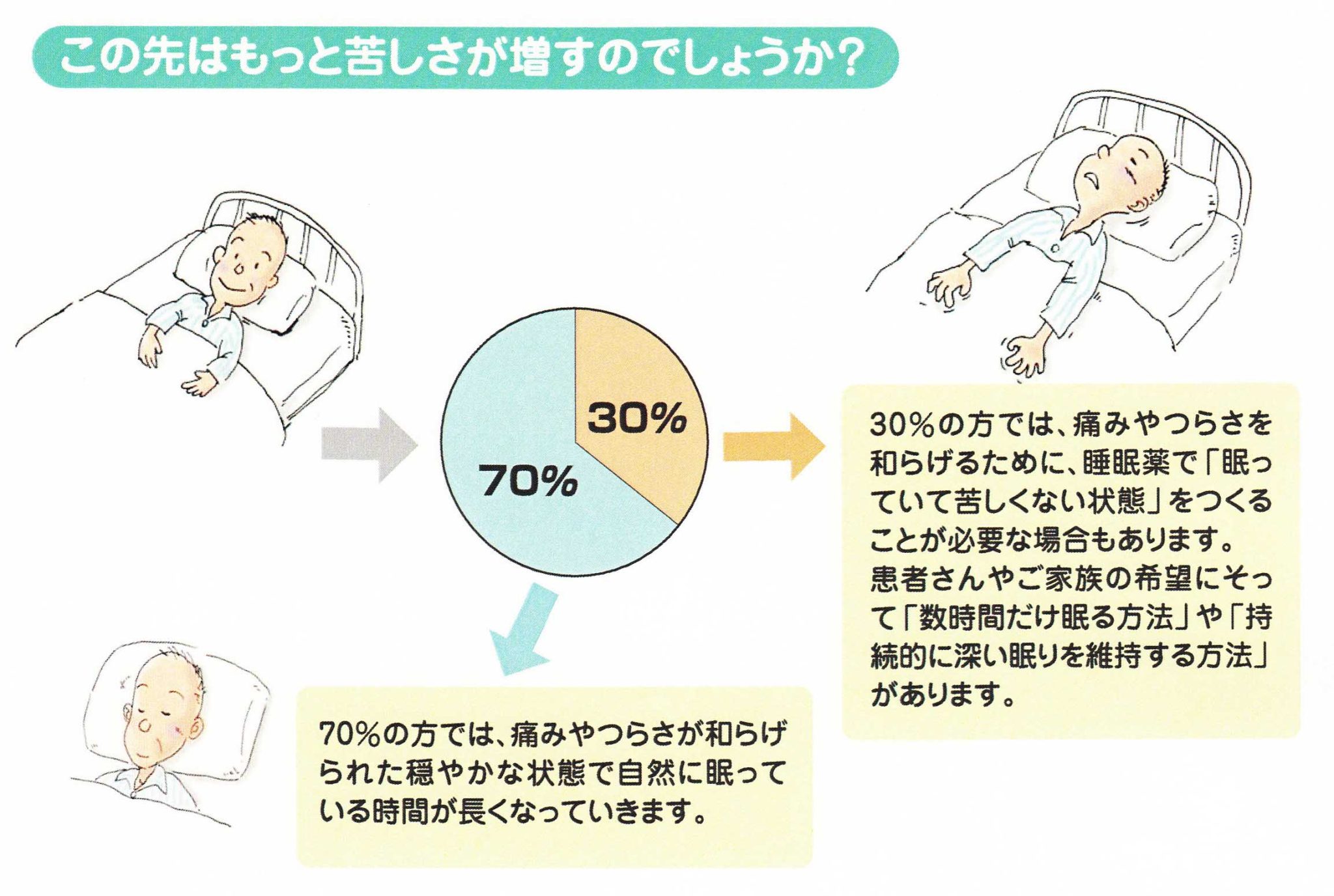
在宅での看取りで精神的に時間的にも多くの関わりを持つのが家族です。従って、これから利用者にどんなことが起こりうるのか、どんな対処をしたらいいのか、診療所でなるべくわかりやすく説明をしているつもりでも、本人や家族は上の空という状況になり得ることもよくあります。少しでも家族に安心して最期が看取れるように「看取りのパンフレット」これからの過ごし方についての1枚のレリーフをお渡ししています。
ご家族に方へ
看取りの実際
身の置き所のなさ、見当識障害、終末期せん妄に対しては、鎮静(意識を低下させることで苦痛を緩和させる手段)が必要なこともあります。意識が朦朧となって呼吸を吐くときに呻吟(しんぎん)と言ってうめき声が漏れることがありますが呼吸に付随するものなので苦しくはありません。視覚は衰えて近くしか見えていないようです。また、反応はできませんが、聴覚は比較的最後まで保たれていると推測されています。呼吸はだんだん早くなってくると急変する可能性が出てきます。そして、急にゆっくりした下顎呼吸が始まるといつ止まってもおかしくありません。日本は死に目ということを重要視しますので、目で見える呼吸が止まるという現象に重きをおいている印象がありますが、亡くなるというのはプロセスであって、ある一点でここから死亡というわけではありません。一般的には、呼吸停止した時点では心臓はまだ動いていますが、数分後に心臓も止まります。しかし、体の全ての細胞が死んでいるわけでもないので、一定の時間をかけて死んでいくもので、少し遅れたからといって死に目に会えなかったというのの違うのかもしれません。もちろん医学的には便宜上、死亡診断書に記載する死亡したときという時間はあります。死の三徴候として「呼吸停止」「心停止」「瞳孔散大」を医師が確認した場合にはじめて死亡したとなります。よくニュースなどで心肺停止状態で五人搬送とか報道されていますが、医師にしか死亡判定ができないので、心肺停止状態ですが、医師が見るまでは死亡ではないというわけで、実際に亡くなった時刻と死亡確認した時刻には相当なずれがあるわけで、死亡時刻は、法律上の決まり事で、結構ファジーなみんなが納得しやすい社会的な合意を含んだものなんです。
死亡の判断には「心臓死」と「全脳死」二種類あります。日本は従来、「心臓死」(死の三徴候として呼吸停止、心停止、瞳孔散大)だけでしたが、臓器移植という治療が出てきて、「全脳死」も死亡と判断することになっています。「全脳死」は死の三徴候のうち、呼吸停止と瞳孔散大はありますが、心臓はまだ動いています。ちなみに植物状態と言われている場合は、生存です。大脳の機能はかなり損傷を受けていても、脳幹部の機能は保たれている状態です。
自宅の畳の上で最期を迎えるために
「自分の家で死にたい」という思いをなんとか叶えてあげたいと思う家族は、基本的にいい人達ですが、人が死ぬということが日常でなくなったこの数十年の間に、その過程にたくさんの不安をかかえています。患者さん本人がある程度自分のことを自分でできている間はなんとかがんばれるのですが、最期の1〜2週間をどう乗りきるかが家に居れるかどうかの剣が峰です。山は大きく3つあります。まずは、動けなくなった時(トイレに行けなくなった)次に食べられなくなった時(誤嚥で熱が出るなど)みっつめはせん妄(急に裸になったり、わけのわからないことを言ったり)です。
せん妄は、早期発見、早期治療です。せん妄が起こってからでは対応が難しくなります。ちょっといつもと違う、昼夜逆転などは危険信号です。熱はないか、便秘はどうか、痛みはどうか、ベンゾジアゼピン系などせん妄を起こす原因を除去することが大切です。昼間はできるだけ、起こしておくように努力しましょう。まずは、ジプレキサなどの処方してみましょう。せん妄が落ち着いたら減量、中止が原則です。経口薬を極量まで使ってもせん妄がコントロールできないときは、終末期せん妄と考えて、ムンテラの方を優先しましょう。
鎮静を始めると家族と会話をすることが難しくなるので、できれば鎮静をせずに対応できたらその方がいいなと思っていますが、苦しむ患者を目の前にすると「こんなに苦しんでいるのを見ていられない。楽にしてあげたい」と思うのも当たり前で「鎮静しない方針だ」「鎮静なんてしなくてもやれる」という根拠のない信念をもつと、現実「つらい一日」を乗り切ることはなかなか難しくなります。鎮静を始めるにあたって、本人に「今が苦しいから眠らせて欲しい」と意志表示してくれれば一番いいのですが、実際の現場では終末期せん妄で自分の状態を自分で理解することができないため答えることができません。家族に意志決定に全てを委ねるのが、倫理的にはよいとされていますが、かえって家族を苦しめ、なかなか前に進めません。結局は、医師が「これは眠ることでしか苦痛を緩和できない」という確信を持って説明することが大切です。しかし、反対に鎮静が余りにも安易に実施されれば、快適に死を迎える手伝いをする事に荷担しているような気になってしまうので、医師の独断で始めたりやめたりしないで、カンファレンスやコンサルテーションで、鎮静を実施する自責感を多職種のチームで共有することはとても重要です。医療用麻薬で、せん妄が起こることはほとんどありません。終末期にせん妄が起こった場合には、血液検査をしてみると、高Ca血症であったり、高アンモニア血症であったりなにかバランスの崩れがあったり、感染症であったり様々です。しかし、亡くなる直前のせん妄はなかなかコントロールすることは難しいかもしれません。鎮静をどのくらいの時間、どのくらいの深さでやろうと決めても大抵は思い通りにはうまくいきません。効き目が不十分であったり、効き過ぎて薬の投与を中止しても目が覚めてこないこともよくあります。鎮静を必要とする終末期せん妄は、ベッドに寝たり起きたりを繰り返す、トイレに行く回数が異常に多い、何度も転落する、転倒する、話が通じない、体をさすっても落ち着かずなだめることができない、会話では全く解決することができない、たとえ会話ができたとしてもその理屈を周囲は全く了解できないといった特徴があり、その日数は亡くなる前3〜4日に収束していきます。予後が1週間程度と予想される(終日臥床、意識低下、経口摂取困難)状態で、鎮静により寿命が短くなることはないとされています。苦しんで過ごすと体力を消耗させ、気力を奪いますが、苦痛が緩和されることで、身体への負担は最小限になり、一番効率よく長く生きられるとされています。「かわいそうだから楽にしてあげたい」が結果的に「できるだけ長く生きて欲しい」もかなえているわけです。在宅での鎮静には、レンドルミンOD錠の内服やワコビタール坐などを使用します。それでもダメな場合は、ドルミカムかセレネースです。(終末期の鎮静=ベンゾジアゼピン系薬剤であり、安楽死で用いるバルビツール系薬剤や筋弛緩薬ではない)私自身、在宅での看取りが全てだとは思っておりません。最後の最後になって入院を余儀なくされる症例もあります。入院しても患者さん自身がその人らしい最後が迎えられたらいいと思っています。
551蓬莱セット 輸液500ml+サイレース5A+セレネース5A+アキネトン1A
在宅でせん妄などの鎮静を行う場合、夜間にばたばたとなり、とりあえず朝まで眠らせてくれということになりがちです。ICUなどでは、様子を見ながらちょびちょびと行うのが通例でしょうが、在宅では夜中にまた起こされ眠らせてないように一発で眠らせてそのまま朝まで持続で行きます。メニューは、なんでも維持輸液500ml+サイレース5A+セレネース5A+アキネトン1A(錐体外路止め)を混ぜて、まずは寝るまでサーと落として、寝た時点で24時間持続になるように、10秒に1滴に調整します。また、起こしても本人は苦しいだけなのでこのままのほうがいいですよとお話ししていますが、どうしても一旦起こしてほしいと言われれば薬を止めることになります。セデーションを開始して2日以内に亡くなられた場合は、終末期せん妄として時期的に間違っていなかったかなと思いますが、3日4日となってくるとあれあれという感じでやっています。せん妄の治療では、一般的には、ミダゾラム(ドルミカム注射液10mg)が第一選択ですが、短時間作用型のため、耐性ができやすく、最初5〜10A/日で行けていてもすぐに20〜30A必要になります。薬価も高く、ミタゾラム自身がせん妄の原因になることもあり、在宅ではセレネースがいいのでは。鎮静を考慮する時点でステロイドは中止し、呼吸困難、疼痛があるならモルヒネを併用します。(森井正智先生の講義より)
まさに大往生ですって!

がんの末期の患者さんは、亡くなる直前までは、少量の食事もでき、車椅子で移動もでき、介助すればトイレにも行けます。しかも、意識は最後まではっきりしていることも多く、家族といろいろな話も出来て、介護する側にも張り合いがあるのです。
いわゆる寝たきり状態になるのは、長くても1週間ほどのことが多く、最後の最後で、食事の量は自然に減ってくるのは、仕方のないことなのです。欲しくないから食べないのです。「あなたが一日仕事をして、動き回っているとお腹がすくのも当たり前でしょう。しかし、ほとんど寝たきりの人はどれくらいの運動量だと思いますか」
「食べろ、食べろ」と無理矢理に口の中に食事を入れられる方が苦痛なのです。そのかわり、なんでも好きなもの食べたいものを少しでも食べられたらいいのではないでしょうか。
食べれなくなり、飲めなくなり、やがて亡くなっていくのは自然な経過なのです。家族の残された時間を慣れしたんだ自宅で自分らしく気ままにゆっくり生きて、そしてふわっと死んでいく。
桜井先生は、「ぽっくり=大往生」の幻想と書かれていますが、大往生を広辞苑で引くと 「少しの苦しみもなく安らかに死ぬこと。また、りっぱな死に方であること」とあります。 年は関係ないと言われるかもしれませんが、まあ平均寿命近く生きて、これが、大往生でなくって、どんな死に方が大往生でしょうか? 「まさに大往生ですって!」
お餅ぐらい食べさせてあげたい
正月にお餅を食べる、これって日本の文化ですよね。お正月に餅を食べるのは、平安時代に宮中で健康と長寿を祈願(餅は長く延びて切れないことから、長寿を願う)して行われた正月行事「歯固めの儀」に由来します。 高齢者施設では喉に餅を詰めたら困るので禁止しているところも多い。確かに、窒息事故を起こさないためには、食べさせないことが一番簡単な解決方法ですが、食べることが一番の楽しみであるお年寄りにおいて、それはとても残念な話なので、調理や食べ方などで工夫して、安全に食べるよう心がけてほしいと思います。
東京消防庁管轄内の報告では、「餅」およびそれに類する「団子」「大福」など粘り気の強い食品が喉に詰まったことによる窒息事故について、過去5年間では毎年100人前後がこの窒息事故で救急車によって医療施設に運び込まれている。窒息事故による搬送者の大半は高齢者(65歳以上)で、2017~2021年の累計に限れば全搬送者の9割強に達している。
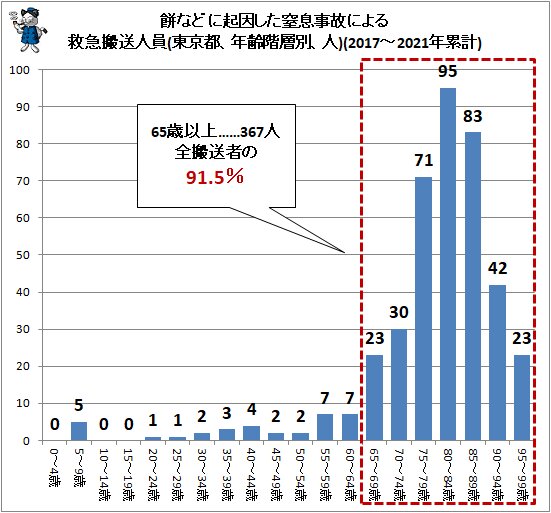
国の調査では餅をのどに詰まらせて死亡した高齢者(65歳以上)が2019年までの2年間に660人余りにのぼり、特に正月三が日だけで全体の2割近くを占めています。
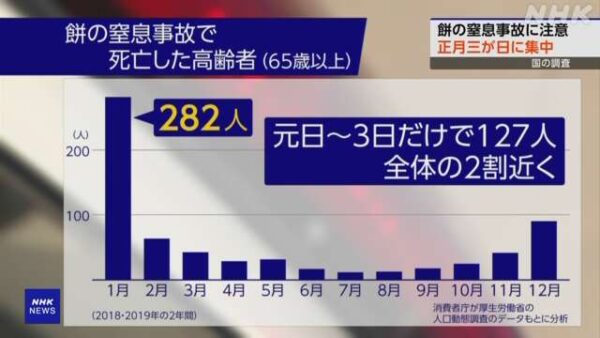
こうした事故は高齢者に多くみられる一方、個人差が大きく年齢だけで区別するのは難しいということです。注意が必要な人は、食事中にむせることが多かったり、ふだんから柔らかい食事を取ったりしているほか、過去に肺炎になったことがある人などはのどに物を詰めやすい傾向があると指摘しています。また、認知症の人もひとくちの量を調整できず、大量の食べ物を口に入れてしまうことなどがあるため、十分な注意が必要だということです。

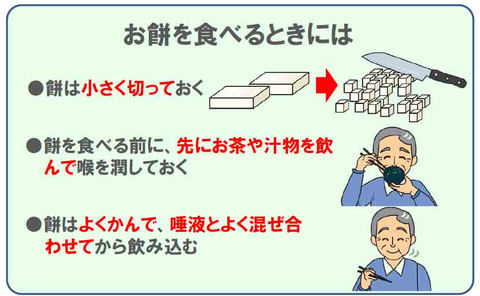
餅による窒息事故を防ぐ基本は、以下の3点です。
こういった対策をとったとしても、餅を詰まらせてしまった場合の対処法です。
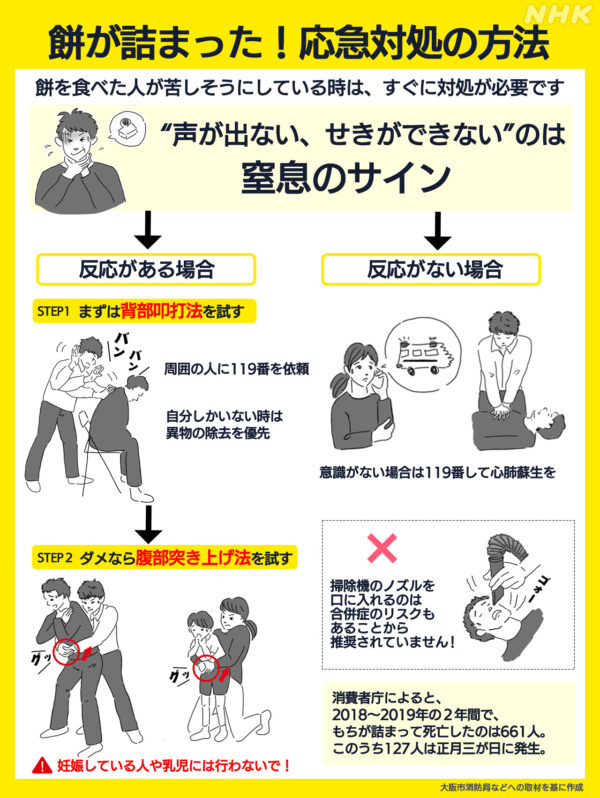
「救急車は呼ばない」家族の覚悟が必要です。
認知症や脳梗塞などの慢性疾患の在宅の場合、循環器系、脳神経系、吐血、骨折等の急性疾患の場合は、救急搬送が原則ですが、癌の末期で看取りが近い状態で、家に帰って帰ってくるような場合は、本人も家族も最後の覚悟はできていたはずです。しかし、だんだん病態が悪くなってきて、食事量が減ったり、意識がもうろうとなったり、喉がゴロゴロ言って呼吸がおかしくなると、入院したほうがいい?いやいや最後まで?と心揺らぐものです。急に呼吸が止まったりすると、頭の中は真っ白になって、かかりつけ医に電話をかけて、出ない?繋がらない?となると(電話器の前で待っているわけではありません。運転中かも知れないし、お風呂に入っているかもしれません)コールバックまで待てず、パニック状態のまま救急車を呼んでしまうケースを何回となく経験しています。救急車を呼ぶと言うことは、救命してほしいという意思表示であり、これまでの経緯を知るよしもない救急医は、当然の仕事として心肺蘇生処置が行われ、挿管や人工呼吸器の装着までしてしまうかも知れません。どうして救急車なんて呼んだの?最後は家でということじゃなかったの?。そうは言っても、患者さんのご家族の方は、死んでいく人を看とるのは初めての経験です。患者さんの急変を目の前にするとパニックになるのは当然と言えば当然、かかりつけ医が、これから起こりえることを何回もしっかりお話しすることで、家族が救急車は呼ばないで、最後まで家で看るという覚悟を持つことができるようにすることが必要なんです。
とは言いつつ、私自身は、在宅死にこだわっているわけではありません。みんながみんな、在宅で看取りをなんて大それたことは、全く考えていませんし、患者さんや家族に24時間寄り添う、マンパワーも根性もありません。介護力の限界もあるでしょう。最後は、病院やホスピスなどの方が上手くいく場合もたくさんあります。自分としては、かかりつけ医として、患者さんの思い、家族も頑張った結果が、いかなる状況になったとしても、その選択を尊重して、できる範囲でお手伝いできたらというスタンスで在宅診療に向き合っています。
死亡診断書 よくある質問
異常死体とは?
日本法医学会のガイドラインより抜粋(平成6年5月)
医師法21条に「医師は、死体又は妊娠4カ月以上の死産児を検案して異状があると認めたときは、24時間以内に所轄警察署に届け出なければならない」と規定されている。これは、明治時代の医師法にほとんど同文の規定がなされて以来、第2次大戦中の国民医療法をへて現在の医師法に至るまで、そのまま踏襲されてきている条文である。立法の当初の趣旨はおそらく犯罪の発見と公安の維持を目的としたものであったと考えられる。基本的には、病気になり診療をうけつつ、診断されているその病気で死亡することが「ふつうの死」であり、これ以外は異状死と考えられる。
【1】外因による死亡(診療の有無、診療の期間を問わない)
(1)不慮の事故
交通事故 転倒、転落 溺水 火災・火焔などによる障害 窒息 中毒 異常環境((熱射病、凍死など)感電・落雷
(2)自殺
(3)他殺
【2】外因による傷害の続発症、あるいは後遺障害による死亡
例)頭部外傷や眠剤中毒などに続発した気管支肺炎
パラコート中毒に続発した間質性肺炎・肺線維症
外傷、中毒、熱傷に続発した敗血症・急性腎不全・多臓器不全 破傷風 骨折に伴う脂肪塞栓症など
【3】診療行為に関連した予期しない死亡、およびその疑いがあるもの
注射・麻酔・手術・検査・分娩などあらゆる診療行為中、または診療行為の比較的直後における予期しない死亡。
診療行為自体が関与している可能性のある死亡。
診療行為中または比較的直後の急死で、死因が不明の場合。
【4】死因が明らかでない死亡
(1)死体として発見された場合。
(2)一見健康に生活していたひとの予期しない急死。
(3)初診患者が、受診後ごく短時間で死因となる傷病が診断できないまま死亡した場合。
(4)医療機関への受診歴があっても、その疾病により死亡したとは診断できない
つまり、臨床現場では、外見上、異常があれば(刺し傷があるとか、頭から血を流しているとか)異状死体です。また、外見上の異常が認めなくても治療中の病気での自然死、病死が原因で死亡したとは考えにくい場合は、異状死体と判断します。医師法第21条に直接に定められた「死体検案」は、自宅で死亡している場合、医療機関に収容された時既に死亡している患者(死体)、入院中の患者の死亡に立ち会ったなどで、検案により医師が異状死であると判断した場合は、24時間以内に所轄警察署に届け出る義務があります。異状性が認められる場合は、検察官や警察官が検視を行うことになります。
よくある間違いで、異状死体の判断と、死亡診断書・死体検案書の別とは無関係です。異状死体は全て死体検案書を書くわけではありません。死亡診断書は、診療継続中の患者が当該診療に係る傷病で死亡した場合に診療した医師が作成します。診療継続中の患者が外因死・異状死であっても、異状死体届出後に警察が犯罪性がないと判断し、警察から作成依頼された場合は死亡診断書を作成することになります。また、交通事故で頭部打撃、脳挫傷で1月入院後に死亡された場合は、異状死体届出義務が死亡した時点で生じますが、警察が検死して、解剖が必要ないので、死亡診断書を書きます。 火災で入院して1月後に死亡し、死亡宣告した場合なども死亡診断書です。異状死体か否かの判断は、診療継続中の患者か否か、または診療時間の長短等に左右されるものでなく、死因が明らかに確定診断された内因死(病死、自然死)であるか否かによります。死因が、病死、自然死であれば異状死の届出は不要です。

死亡診断書か死亡検案書か?
病院や自宅などで亡くなった方の死因、異状死でないかの確認を医師が行うことを、検案といいます。いつも診ている主治医が、治療中の患者さんが、息が止まっていると連絡があり、死亡した直後に医師が診る行為は、検案ではなく診察です。つまり、かかりつけ医師の治療中の患者が、その病気で死亡した場合は、死亡診断書が作成されます。患者の死亡に立ち会わなくても、死後に死体を診察して、死因が医師自身が診療中の傷病であるとの明確に確信をもてれば「死亡診断書」の交付ができます。かかりつけの患者さんが、自宅で亡くなられていた場合、すでに警察に通報されていて、警察から死体検案を依頼されることもよくあります。しかし、死体検案=死体検案書ではなく、ずっとがんの末期で診ていた人が、朝起きたら、亡くなっていて、在宅医に連絡するも連絡がつかず、慌てて救急車を呼んで、既に亡くなってから時間が経過しているということで、病院へは搬送してもらえず、警察を呼んだ後から、在宅医から連絡がとれた場合などは、事件性がないということになれば、死亡診断書で良いわけです。心筋梗塞やくも膜下出血で救急搬送され、CPAOAでも蘇生の可能性があり、救命蘇生術等の医療処置を行った場合は、急死された場合でも、診療継続中の患者とみなし、死亡診断書を作成することになります。但し、外因死・異状死であれば、異状死体届出が優先されます。死体検案書は、診療継続中の患者以外の場合に死体検案の上で作成します。また、診療継続中の患者が診療中の傷病以外の死因で死亡した場合も死体検案書となります。 例えば、交通事故で大腿骨骨折で 入院中の患者が、なぜか縊頸で自殺したとします。 診療継続中の傷病以外の死因ですので死体検案書になります。亡くなった患者さんを診るのが初めての場合(当直医や在宅診療での連携医師)は、カルテ記載や主治医と確認がとれ、死因が内因死(病死・自然死)であれば異状死の届出は不要で、死体検案書を作成します。何度か診察している主治医グループの医師であれば、死亡診断書でもOKです。
24時間ルールの解釈について
第二十条 医師は、自ら診察しないで治療をし、若しくは診断書若しくは処方せんを交付し、自ら出産に立ち会わないで出生証明書若しくは死産証書を交付し、又は自ら検案をしないで検案書を交付してはならない。但し、診療中の患者が受診後二十四時間以内に死亡した場合に交付する死亡診断書については、この限りでない。
この条文にある「診療中の患者が受診後24時間以内に死亡した場合に交付する死亡診断書については、この限りではない」とするただし書の解釈を巡って、最近、増加している在宅医療における看取りの現場などで、医師が「死亡診断書を書くことはできない」と誤って解釈したり「警察に届け出なければならない」と誤解したりすることなどで、在宅での看取りが適切に行われないこともあるとの質問(民主党 梅村聡参議院議員)に対し、厚労省の辻泰弘副大臣が「医師法第20条の趣旨が正しく理解されるように改めて通知を出す」としました。
医師法20条のただし書き部分(死亡診断に関する24時間ルール)について、2012年9月5日、厚生労働省医政局医事課長から24時間後も診察すれば死亡診断書の交付は可能とする通知(医政医発0831第1号)が出された。この解釈通知では、患者が診察後24時間以内に診察中の関連疾病で死亡した場合、「改めて診察をすることなく死亡診断書を交付し得ることを認める」と記した。また、診察から24時間経過した場合においても、改めて診療を行い、診察中の疾病に関連する死亡であると判定できる場合は「死亡診断書を交付することができる」としています。
しかし、実際に今の時代、24時間以内だからと言って、死亡確認のための診察を行わないで死亡診断書を交付している医師がいるでしょうか?見に行かないで、電話で話だけ聞いて、死亡診断書を書いたから取りに来いって言ったら、家族は怒りますよね。こんなただし書は、削除しなければならない時期にきているんだと思います。学校医のことやペースメーカーの身障手帳など、今の時代にそぐわなくなった法律もたくさんありますが、現場ではあえて声を上げていない理由もあるんでしょうね。
では、どうしてこのようなややこしいただし文が付いているでしょうか?
この法律は、戦後間もない昭和23年につくられたもので、その時代背景においては、現在のように自動車や舗装道路といったものはなく、徒歩か自転車で峠をこえて往診したような時代です。患者さんが危ないということで往診したところで、実際に心臓が止まるのは、数時間後になるか、翌日か、3日後かもしれません。息を引き取るまでそこでずっと待っている訳にも行きませんので、とりあえずは様子をみましょうとなるでしょうが、しばらくして亡くなられたとして、また何時間もかけて歩いて往診するのも大変です。そこでの線引きが、24時間ということになったんだと思われます。つまり、この24時間という意味は、最後に患者さんを診察してから、24時間以内に亡くなった場合は、わざわざ患者さんの家まで出向いて、患者さんを診なくても死亡診断書を書いてもいいですよという、ある意味すごい法律なんです。
それでは、往診していたとして、どれくらいの期間、患者さんを診ていなかったら、死亡診断書を書けないんでしょうか?2週間、3週間、1ヶ月?それは、主治医が、病態から死期が近いと感じて亡くなったと判断すれば、診断書を書けるんです。ヘルパーさんが、独居の患者が亡くなっていたのを発見し、救急車を呼びましたが、既に死んでいるので、警察が来ます。そして警察が、事件性はないと判断して、主治医が呼ばれ「先生、診断書を書いて下さい」と言われます。こういうケースはちょっと難しいかもしれませんが、がんの末期、寝たきり、老衰など、看取りを前提にして診ている患者さんが亡くなっても、それは「事件」ではありません。救急車じゃなく、在宅医に電話してください。
若い方や幼児、あかちゃんなどが亡くなったケースでは、死因を納得するまで調べて初めて、両親は子どもの死を受け入れることができたといいます。残された家族が気持ちを整理するうえで死因の解明は重要です。また、超高齢化社会で、1人暮らしの人が増えて、なぜ死んだか状況が分からないということもあります。たとえば、熱中症で亡くなったとしても、発見が2日3日遅れますと、これはもう犯罪かどうかが最初の段階で分からなくなります。
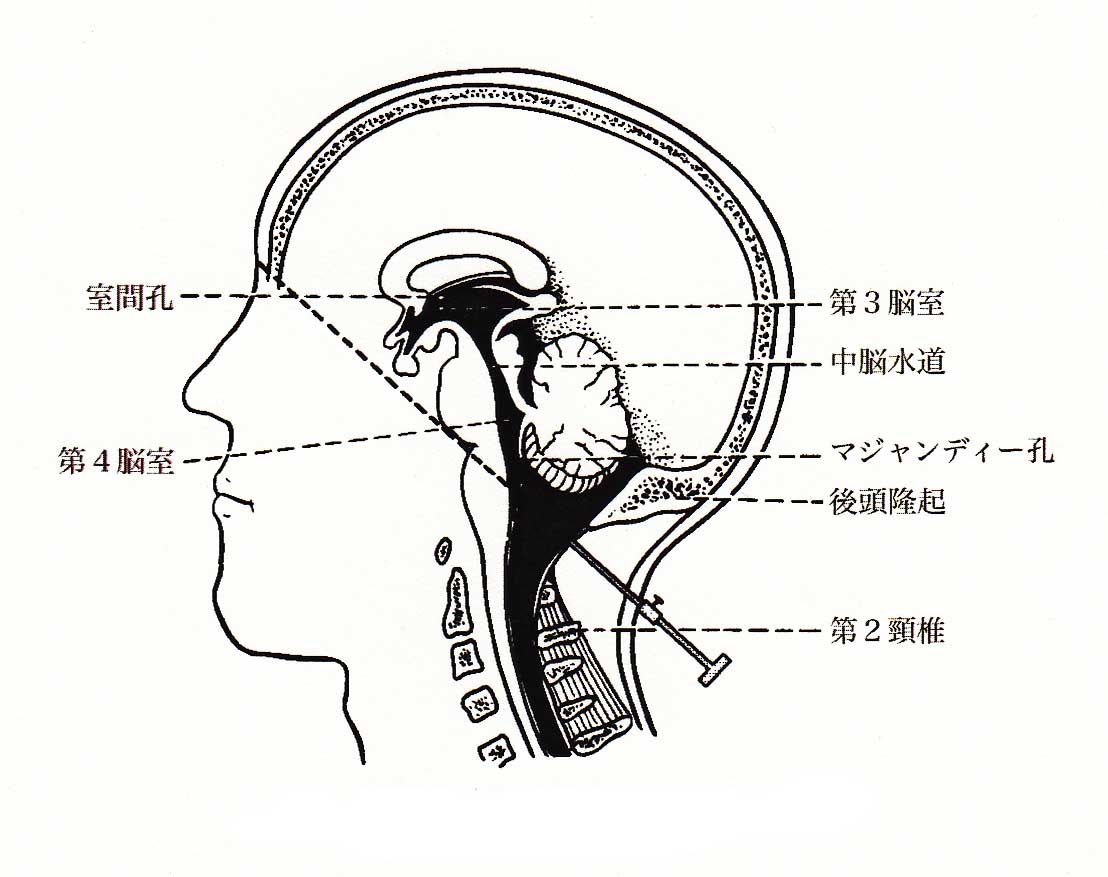
原因不明死の解明はしたいが、そもそも医師が足りません。抜本的な改革をするかどうかは、行政の本気度にかかっていますが、いつものことですが、格好だけであまりやる気はないようです。我が国で異状死のうち死因究明されているのは11.2%です。(スウェーデンでは死因究明を専門に行う行政機関が設けられ、解剖率が9割近くに達しています)日本の死亡制度は、先進国においてはお粗末なものですが、それで成り立っているというのは、日本の穏やかの国民性の賜物と思いますが、この日本人の基質も最近は危うい感じもします。監察医制度が施行されているのは、東京23区、大阪市、神戸市など限られた地域で、たつの市のなどの田舎では、医師であれば、検案を頼まれれば、正当な事由がなければ、断れないという応召義務がかかっています。最近、警察から検死(死亡検案書)を頼まれた時、死因を調べるために、後頭下穿刺を依頼されることが多くなってきました。
誰のための在宅か?
あなたの在宅ケアは、いろいろな人が手伝ってくれます。それを取りまとめるのがケアマネージャーと呼ばれている人たちです。ケアマネージャーさんに頼めば、いろいろ揃えて、お膳立てしてくれます。(最初に相談するのは、誰でもOKです。入院している病院に相談窓口があります。また、いつも風邪引きでかかっていたお医者さんでもかまいません)患者さんとご家族の希望を聞いて、訪問看護、訪問介護、訪問リハビリ、訪問入浴、薬剤師等、いろいろなケアスタッフが在宅をサポートします。在宅ケアには、多職種連携が重要と言われていますが、患者さんに言わせれば、人が多すぎて、さっき来た人は誰ですか?状態で、いろいろな人が家に入ってくるということで、気遣れしてしまい、そっとしといて下さいということに為りかねません。このケアプランが、サービス提供者サイドの都合で、医療、介護のたかりになっていないか、利用者の立場に立ったケアプランになっているかどうかを検証することも大切です。何を手伝ってもらいたいか?主には、患者さん、ご家族の不安解消と負担軽減のためにどんなサービスがあるか聞いてみましょう。患者さん、ご家族も家に訪問者があるということは、たとえケアスタッフであっても、慣れないうちは、重荷に感じるのは当然のことです。プライバシーを守るために、入ってもらってよいスペースと入って欲しくない部屋など、遠慮せずに伝えておきましょう。
病院医療では、病気を治すプロである医師のリーダシップのもと、病院スタッフと協力して、救命、治療、延命が最優先され、やることは自ずと決まってきますが、在宅医療では、患者さんの人生の物語を理解し、その人らしい生き方、生活を支えることが最優先されるため、決して医師が一番かというとそうとは限りません。最も患者さんに近いスタッフがそれぞれの専門職を生かして、患者に携わることが大切です。在宅は病院とは違います。患者さん、ご家族の「土手の桜を見せてやりたい」「車いすで庭を散歩したい」「お風呂に入りたい」などのニーズが最も大事です。そしてその思いに応えてあげたいというみんなの気持ちが大切です。がんの末期で家に帰ってきたら、疼痛コントロールができて、食欲も出てきて、元気になって、旅行にも行けましたなんてことはまずありません。いくら頑張っても、痛みもオピオイドを使ってもゼロという訳にはいきませんし、ステロイドでしんどさがましになってもいずれは効かなくなります。死ぬ寸前までもりもりご飯をたべれるわけでもありません。在宅で最も大切なことは、患者さん、ご家族の思いを傾聴することとできるだけそれらしい?説明をしてあげることが仕事です。在宅診療に100点満点はありません。僕自身も65点でいいと思っています。
質の高い在宅医療とはなにか、在宅の現場では「患者さんの家」という千差万別の家庭環境、家族の想いなどにおいて、それぞれの状況で、サービスの優先順位や妥協点をすばやく見つけて、専門力を引き出し合えるようにお互いが立ち位置を変えられるような、変幻自在のチーム力がいい在宅につながるのではないでしょうか。
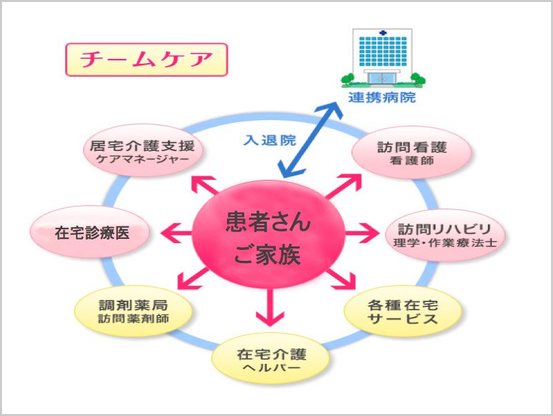

介護サービスを使うには、まずは、要介護認定の申請が必要です。担当のケアマネージャーさんがやってくれます。
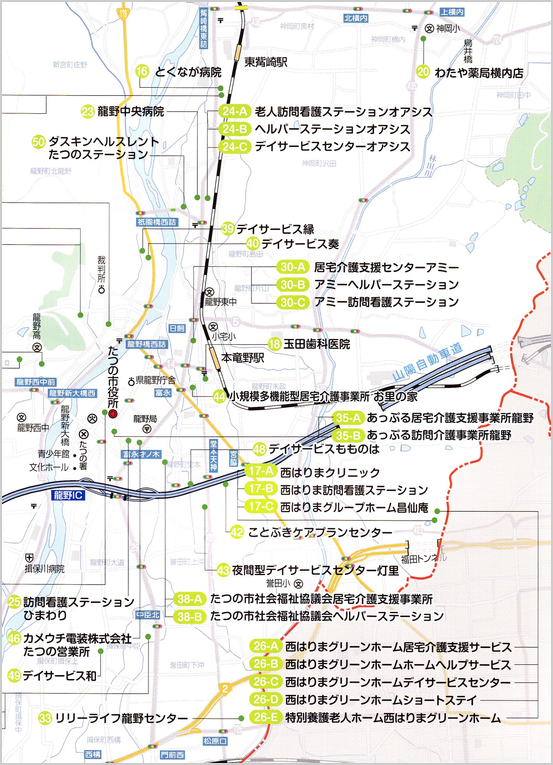
たつの市医療介護資源(神岡町付近)

お金はどれくらいかかるののでしょうか?(平成23年度)
在宅診療(週2回) 4260円/月
がん末期で、24時間対応になると 5030円/回
(限度額 12000円/月)
年齢や所得、障害認定などによって変わります。
あくまでも目安です。
患者さんの利用料金は、介護度や施設の体制基準によって変わります。
以下の料金は、要介護1(杖などをついてなんとか自分の足で歩けて、認知症も軽度の人)の場合の目安です。

訪問介護(ヘルパー)
自宅で入浴、排泄、食事などの身体介護や調理、洗濯などの生活援助、通院などの介助を行います。
身体介護(30分〜1時間)402円
生活援助(30分〜1時間)229円
通院介助 100円

訪問入浴介護 1250円
自宅に簡易浴槽を持ち込んで、入浴、洗髪、健康チェックなど。
訪問リハビリテーション(20分) 305円
自宅で、生活行為を向上させるために、マッサージ、機能訓練など

訪問看護(〜1時間) 425〜830円
看護師が、自宅で療養上の世話や診療の補助を行います。

通所介護(デイサービス) 6〜8時間 677円
通所介護施設での食事、入浴など日常生活支援や生活行為向上支援など。

短期入所生活介護(ショートステイ)
1日につき 703円
送迎代(372円)
食事代(朝食380円 昼食500円 夕食500円)
個室代(1150円)
施設に短期間、お泊まりでの日常生活支援や生活行為向上支援など。
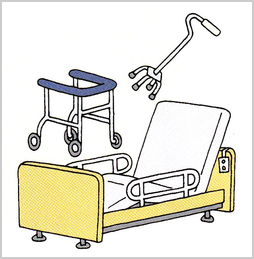
福祉用具貸与(日常生活の自立を助けるため)
車椅子
特殊寝台

住宅改修 20万円まで 手すりの取り付けや段差解消、滑り止め、洋式トイレ改修など

施設へ入所する場合
認知症対応型共同生活介護(グループホーム)
831円/日
認知症はあるが、なんとか共同生活が可能な人
介護老人福祉施設(特別養護老人ホーム)19530円/月
寝たきりや認知症で常時介護が必要な人
介護老人保健施設 24390円/月
医学的管理は必要だが、症状が安定している人
介護療養型医療施設 23820円/月
急性期治療は終わったものの、医学的管理のもとで長期療養が必要な人
◎食事代、個室代などは、別途必要です。
教えて! 看護師さん
医師国家試験に合格して、ほやほやの研修医時代は、大学で看護師さんの僕となって、注射係などで鍛えたれたものですが、いつのまにか手を汚さない仕事が忙しくなって忘れてしまいます。しかし、在宅医療は、看護師さんがいつも隣にいてくれればいいのですが、自分一人で対応しなければならないこともたくさんあります。患者さん、家族に不安を与えない程度には基本的なことは押さえておきましょう。
公的な相談窓口