先端(末端)肥大(巨大)症は「アクロメガリー」とも呼ばれ、額、鼻やあごが大きくなる特徴的な顔貌と、手足など体の先端が肥大する病気で、スナッ プ診断が可能な疾患のひとつです。思春期までに発症すると巨人症になります。しかし外見の変化はゆっくりと進むので本人や家族は気がついていないこともあります。
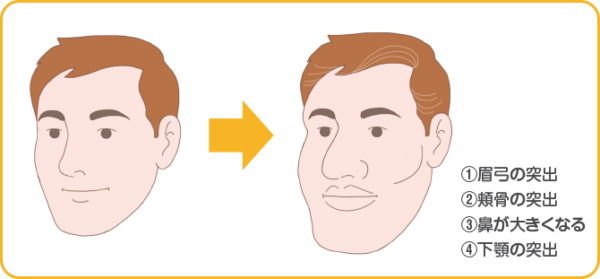
10年前の顔と比べてみましょう。すらっとした容貌が、ちょっとごつい感じになっていますね。眉間・頬骨の突出、鼻や唇の肥大、下顎の出っ張りなどの顔つきの変化が特徴的な症状として挙げられます。
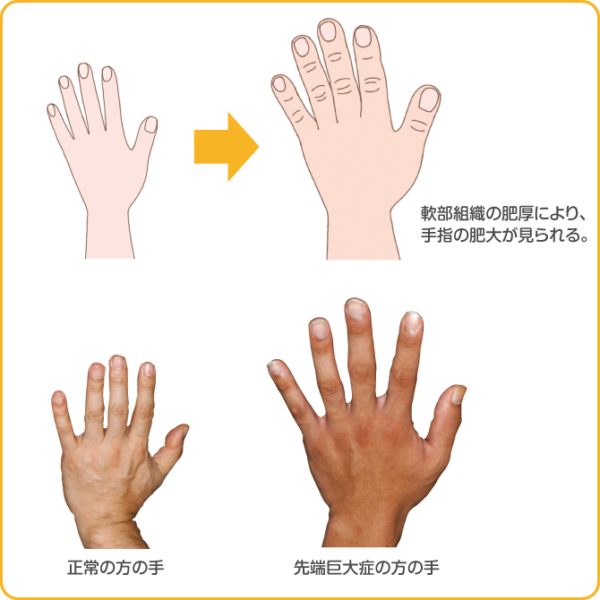
手足も大きくなります。スクリーニング方法として、ここ5年間で「指輪がキツくなり入らなくなったか?」「靴のサイズが大きくなっったか?」を質問してみるのがいいでしょう。骨や軟骨、軟部組織(体の中の柔らかい部分)の成長に関与する成長ホルモンが常時過剰に分泌される結果、顔貌が変わり、手足が通常よりも肥大するのです。
先端肥大症は、通常は遺伝性ではありません。1年間に100万人当たり3〜4人が発症し、男女の差はなく、40歳代から50歳代の方に多くみられます。症状が出現してから先端巨大症と 診断されるまで平均 8 年以上を経過しています。

症状は、特徴的な手足の肥大や顔つきの変化のほかに全身にあらわれます。頭痛、視野が狭くなった、噛み合わせが悪くなった、いつも手が汗ばんでいる、関節痛、手の痺れなどが診断基準の入っています。また合併症として、耐糖能異常(糖尿病)高血圧、脂質代謝異常症、睡眠時無呼吸症候群、手根管症候群、関節症、月経異常、悪性腫瘍(特に大腸癌、胃癌、食道癌、悪性黒色腫、甲状腺癌)を伴いやすく、健康な方と比べると死亡リスクが2~3倍高いとの報告があります。

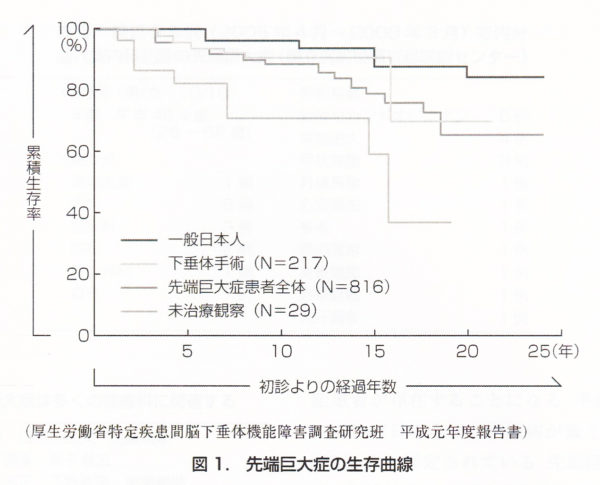
適切な治療を受けずに、無治療で長期にわたって成長ホルモンの過剰分泌が続いた場合には、糖尿病や高血圧などの合併症が悪化して、心筋梗塞など大きな病気に進展したり、癌などで生命予後が10年短くなるとされており、早期診 断・治療が望まれます。適切な治療を受けることで、死亡リスクを健常者とほぼ同じレベルにまで下げることができると報告されています。
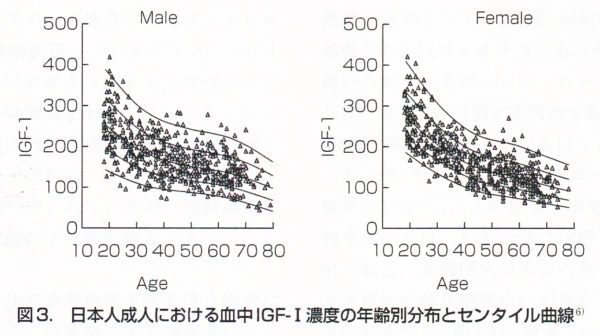
病歴、身体の所見や症状によって先端巨大症が疑われた場合には、まず血液検査でIGF-Ⅰ(ソマトメジンC:成長ホルモンで増える増殖因子)の血中濃度を調べます。 IGF-Iは、健常者の年齢、性別と照らし合わせて判定しますが、栄養障害、肝疾患、腎疾患、甲状腺機能低下症、コントロール不良の糖尿病などが合併するとIGF-Iは高値を示さないことがあります。また、ブドウ糖負荷試験(感度が高い)では、ブドウ糖75g投与で血中GHが 1 ng/ml未満(大多数で 0.3 ng/ml以下)に抑制されないことを確認します。さらに、MRIやCTの画像診断装置で脳の検査をし、下垂体腫瘍の大きさや広がりを確認します。成長ホルモン(GH)が過剰に分泌されることで先端巨大症が発症します。95%以上が脳下垂体にできた良性腫瘍(GH産生下垂体腫瘍)が原因です。診断時に既に80%の患者が巨大腺腫(10mm以上)になっています。先端肥大症の原因となる脳下垂体腫瘍は、良性の腫瘍であり、「がん」とは異なります。したがって、転移することはなく、手術で切除できれば再発することもありません。
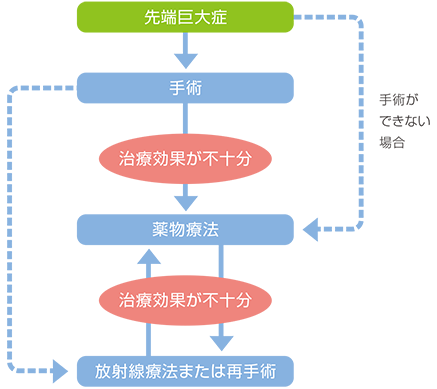
先端巨大症の治療としては、「手術療法」「薬物療法」「放射線療法」の3つがあります。 基本的には、脳下垂体の良性腫瘍を取り除く手術療法が第一選択となります。腫瘍の大きさによりますが、鼻からアプローチする手術方法(ハーディ法)が確立されており、熟練した医師が行えば安全性の高い手術です。腫瘍が大きいために手術が難しい場合や、手術後もまだ血液中の成長ホルモン量が過剰な場合、通常薬物による治療を行います。それでも不十分な場合には、放射線(ガンマナイフなど)による治療や再手術を行う場合もあります。手術療法のための入院期間だけであれば2週間程度で通常の生活に戻ることができます。肥大した骨は完全には元に戻りませんが、軟部組織の腫大などは改善するため、手術前に変形した顔貌は長期的には改善が認められます。
先端巨大症の患者さんの60~90%は、心臓の左心室や右心室が肥大化してしまうため、弁膜症にかかってしまうといわれています。弁膜症は先端巨大症を治療した後にも症状が残ると報告されています。弁膜症の発症、進行を予防するためには、先端巨大症を早期に発見し、早期に治療することが重要です。
先端巨大症は「特定疾患研究事業」の対象となっていますので、医療保険の自己負担金の一部については、国や都道府県からの助成を受けることができます。毎月の自己負担額は入院した月でも、最大30,000円(令和4年現在)となります。