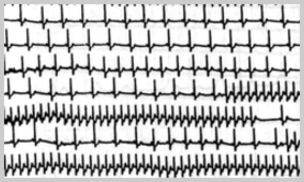
心筋梗塞

開業して10年、心筋梗塞は、たったの3人だけです。3年に1人の計算です。(たぶん、見逃してはいない?・・・)旧龍野市の人口は4万人でした。心筋梗塞の罹患率は10万人年に40〜60人発症するとしたら、1年間に龍野市で16〜24人が新たに心筋梗塞になっています。神岡町の人口は8000人なので、年間4人ぐらいの計算になります。救急車で大きな病院に行く人が多いでしょうが、たまに開業医の診療所に紛れ込んでくる頻度が、10年で3人というわけです。
以上、統計上の机上の計算でしたが、実際に、龍野市内でどれくらいの心筋梗塞が発症しているのか調べてみました。
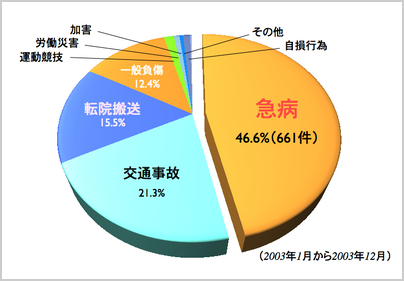
平成15年1月〜12月の1年間で、龍野市消防管内で救急車の出動件数は、1418件で、急病による要請は約半数(46.6%)を占めています。
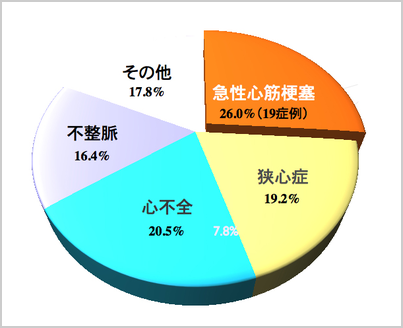
その内で循環器疾患は、82件あり、心筋梗塞は、19名でした。
心筋梗塞を発症しても歩いて病院へ行く人もいますので、だいたいそんなもんかなという数でした。
それでは、心臓のお話しから始めましょう。
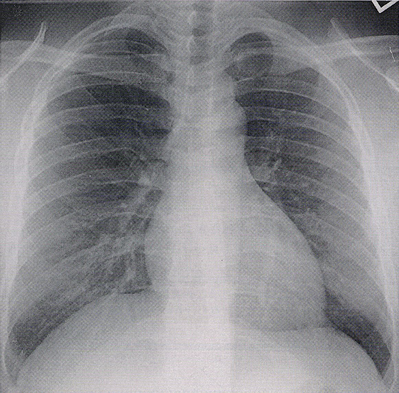
胸部のレントゲン写真です。真ん中の白いところが心臓の影です。
体の中で心臓の役所は、ポンプです。全身に血液を循環させています。脳や肝臓、胃腸、筋肉などいろいろな臓器は、血液が運んでくる酸素や栄養で仕事ができるわけです。つまり、心臓が止まってしまうと、それらの臓器は、エネルギーが来なくなって働けなくなってしまうわけです。
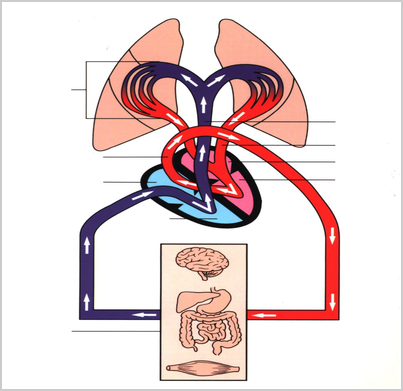
心臓自身も酸素や栄養がなくては、動くことが出来ません。心臓自身を栄養している血管は、心臓から大動脈に出て、最初に分岐する血管で、冠動脈(マラソンの優勝した選手がかぶる月桂冠のようなところから)と呼ばれています。この血管が、心臓に酸素や栄養を運んでいるわけです。
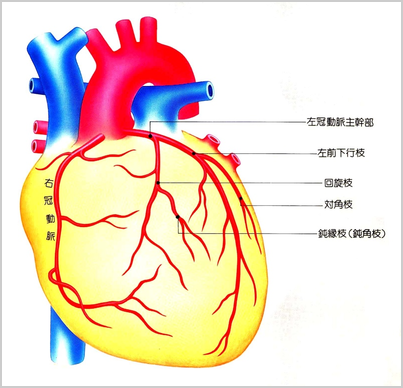
心筋梗塞は、この冠動脈が動脈硬化で血の流れが悪くなったり、詰まったりする病気です。

狭心症と心筋梗塞
狭心症という言葉を聞いたことがありますか?心筋梗塞と狭心症は、どう違うのでしょうか。心筋梗塞は、冠動脈が詰まってしまって、血液の流れが途絶えてしまい、心臓の筋肉は死んでしまう病気です。それに対して、狭心症は、冠動脈は狭くなっていますが、詰まってはいません。血液は少しは流れているのです。つまり、心臓が仕事をするためには十分な血流がないので、胸が痛くなったりしますが、血圧や脈拍が落ち着けば(心臓の仕事量が減れば)なんとか心臓の筋肉は死なずにすんでいる状態です。
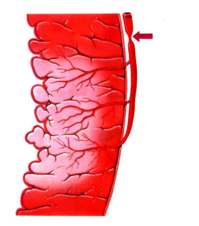
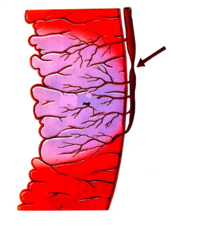
狭心症 心筋梗塞
心筋梗塞は、我が国の死亡原因の第2位です
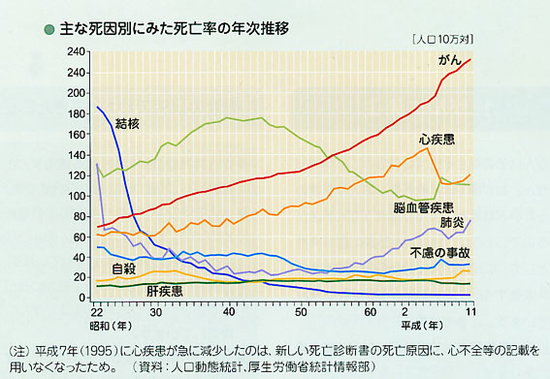
がんや心筋梗塞、脳卒中(動脈硬化で起こる)は、50歳以下で起こることはあまりありません。つい50年前には、日本でも結核を中心とした感染症で多くの命が失われていました。今でもアフリカや東南アジアなどの発展途上国では、AIDSや下痢、麻疹、フィラリアなどの感染症が幅をきかしています。つまり心筋梗塞が、死亡原因が上位にくる一番の原因は、長生きをするようになったということです。

動脈硬化というのは、血管の壁にコレステロールが溜まってきて、血管の内腔が狭くなってきます。人間、80年も生きていれば、血管もぼろぼろになってもしかたないと思いませんか?
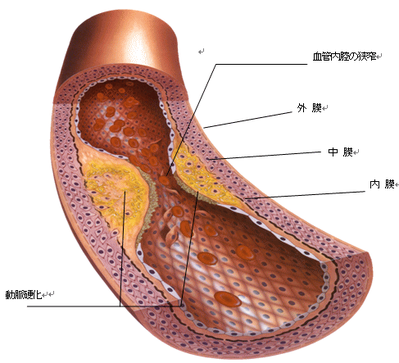
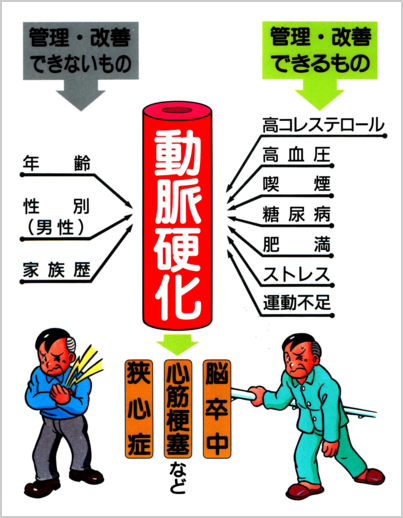
動脈硬化の起こる原因として、重要なのは、脂質代謝異常(高コレステロール血症)高血圧症、糖尿病などの生活習慣病です。
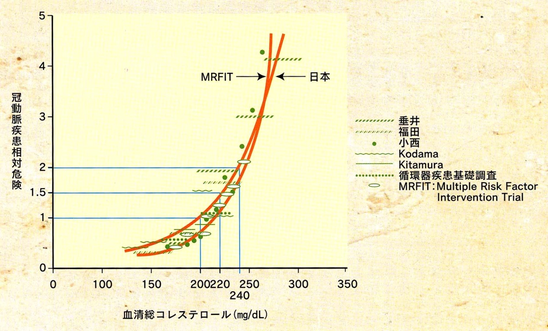
血液検査で、コレステロールの値が高くなるほど、心筋梗塞が増えてきます。
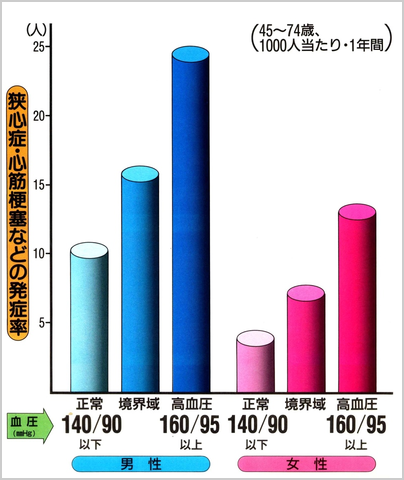
血圧が高くなるほど、心筋梗塞が増えてきます。
糖尿病は、以前に心筋梗塞をした人と同じくらいに心筋梗塞を起こしやすいということがわかっています。
ちなみに、生活習慣病の塊が、メタボリックシンドロームです。
まずは、今からできることろから、それは禁煙です。(たばこを吸っている人は)禁煙外来へよろしく。
どうして、突然に心筋梗塞がおこるのでしょうか?
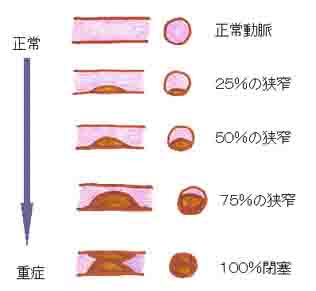
心筋梗塞は、年齢を重ねるに連れて徐々に動脈硬化が進行して狭心症になり、それでも放っておくと、さらにどんどん血管が細くなって、とうとう詰まってしまって心筋梗塞になると考えられていました。
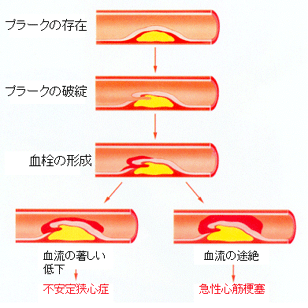
しかし、近年の研究では、心筋梗塞は、冠動脈の動脈硬化に出来たプラーク(粥腫)が破綻し、血栓が出来ることで、冠動脈が閉塞して起きることがわかっています。血栓が完全に血管を閉塞させないで、詰まったり流れたりしている状態が不安定狭心症です。
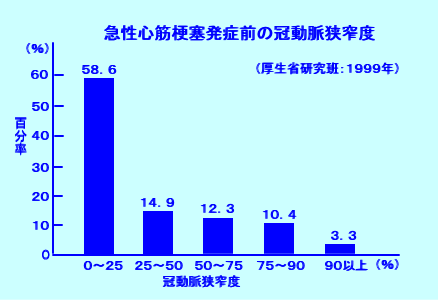
急性心筋梗塞発症前の冠動脈狭窄度を調べた研究結果によりますと、心筋梗塞を発症した患者さんの9割は、冠動脈の狭窄度が75%以下でした。
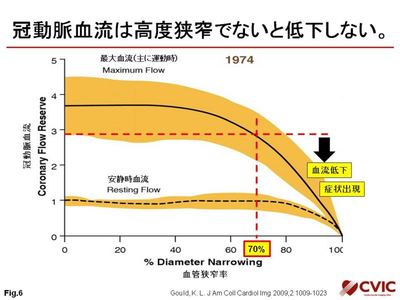
なお、冠動脈の狭窄度が70%以上で(安静時では80%以上)狭心症の症状が出ると言われます。心筋梗塞を発症した患者さんで、以前から狭心症の症状があったり、検査で異常を認められた人は、10%以下と言われます。
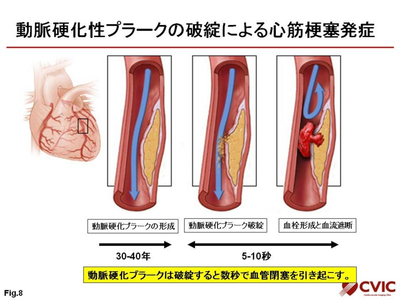
動脈硬化自体は、何十年もかけて徐々に進行しますが、なんらかのきっかけで、plaque raptureがおこると、数十秒単位で血管閉塞まで発展するわけですから、ほとんどの患者さんは、何の前兆もなく、ある日突然に、心筋梗塞を発症するわけです。
予防に勝る治療はありません
こういった生活習慣病(脂質代謝異常症、高脂血症、糖尿病)は、ほとんど自覚症状がありません。気がついた時には、胸が痛くなって、心筋梗塞を発症しているということも珍しくありません。症状のない疾患である生活習慣病を早期に見つけ、心筋梗塞を未然に防ぐためには、健診(市民総合健診)を受けることが大切です。
心臓発作は、このイメージを思い出して下さい。典型例です。(ネッターの挿絵)
いかにもメタボという体型です。レストランで食事を済ませ、階段を昇って暖かい室内から寒い外に出てきたところです。足元のタバコが描いてあるのが、ポイントです。

この状況で、5〜10分ほどで治まったら狭心症です。20〜30分以上、痛みが続くようなら、血管が詰まって心筋梗塞になっています。すぐに救急車で病院に行かないと死ぬかもしれない緊急事態です。

胸痛
心筋梗塞の2〜3割は、胸痛のない心筋梗塞です。高齢者や糖尿病の方は、痛みを感じにくいので、少し息がしにくい、しんどいなどの症状を訴えられたり、全く症状のない場合もあります。だから、定期的な心電図の検査も大切なのです。
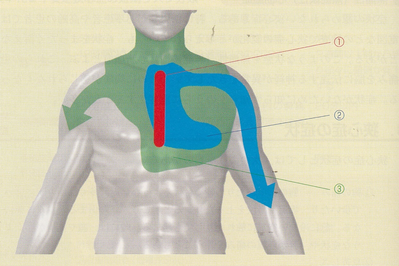
胸部症状としては、
①の胸骨部あたりの圧迫感、絞やく感(胸部を絞めつける感じ、胸になにか乗ってきている感じ)が典型です。
②痛みが左手の内側に放散する。
③もっと広い範囲での症状、顎が痛い、奥歯が痛いなどの症状もあります。
初診で「胃が痛い」「喉が痛い」「 左腕が痛い 」など、あまり心筋梗塞らしくない症状で来院された患者さんを心筋梗塞と診断した・・・名医?しかし、それが大きな病院の循環器科という看板を掲げているところなら普通にできることなんです。種明かしをすると、患者さんが、循環器科を選んでいる時点で(普通なら内科を受診します)なにか心臓もおかしいというサインを出しているわけで、受診した時点で必ず心電図検査を行っているので、お話しを聞いて診断したというよりは、心電図を見て診断しているのです、そういう意味では、開業医のように、かぜや腹痛、肩が痛いなど雑多な診療の中で(なんでもかんでも心電図をとるわけにもいきませんから)そういった心筋梗塞を拾い上げるほうが、よっぽど至難の業ということです。最も特異度の高い症状は、冷や汗と両肩への放散痛です。
狭心症かな(いつもの違う?と不安になる胸痛)と思ったら
「循環器内科」を標榜している医療機関を受診されることをお勧めします。
では、「循環器内科」では、どういった検査をするのでしょう。
「狭心症」「心筋梗塞」という疾患は、ほとんど問診だけで決着がつきます。循環器の専門医であれば、黙って座れば、ピタリと当たる?ではありませんが、話をきけば、だいたいわかります。ちょっと迷った時にというか、確認のためにする検査を紹介します。
外来でできる検査(つまりは、開業医でもできる検査です)
超音波検査(心エコー)
検査時間は15〜20分ぐらいです。
絶えず働いている心臓の動きをリアルタイムで観察できることは、超音波検査の最も優れた特徴です。心臓の大きさ、形態、心臓の壁の厚さ、動き方などがわかることで、心筋梗塞や心不全など壁の動きが悪くなる病気の診断に役立ちます。
ホルター心電図(24時間心電図)
24時間かかりますが、自宅で仕事をしながら可能です。
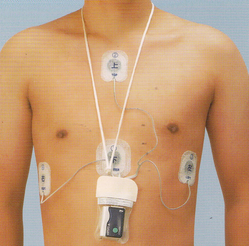
不整脈や狭心症の診断するために検査をします。普通の心電図検査「12誘導心電図 」は5秒ほどで終わってしまいます。胸痛があったけど、動悸はあったけれど、病院に来ているうちに治ってしまったということはよく経験されます。そういった場合に、ウオークマンより少し大きいくらいの小型の心電計を24時間装着して日常生活をしている間の心電図を記録します。入院の必要はありません。
運動負荷試験
検査時間は15〜30分ぐらいです。
狭心症の患者さんは、発作が起きていないときの心電図では、正常な人と区別がつきません。狭心症の発作が起こって(胸が痛くなって)初めて心電図に異常が出てきます。運動負荷試験とは、階段を昇ったり、自転車をこいだりして運動することによって、心臓に負担をかけて、狭心症発作を誘発して、心電図の変化で確認する検査です。
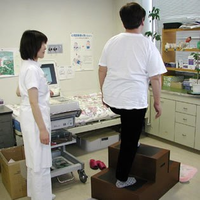
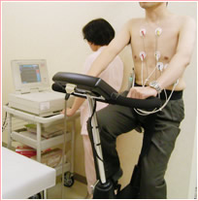
マスター階段昇降試験 自転車エルゴメーター試験
ここからは、開業医ではできない、大きな専門病院での検査です。
開業医で、このような検査をして、狭心症、心筋梗塞が疑われる場合には、おおきな病院(製鉄記念広畑病院、姫路赤十字病院、姫路循環器病センター、ツカザキ病院など)に紹介して、精密検査をしてもらいます。
大きな病院でも、外来でできる検査と入院しないと出来ない検査があります。
負荷心筋シンチと冠動脈CTは、外来でもできます。
冠動脈造影検査は、検査入院(2〜3日)が必要です。
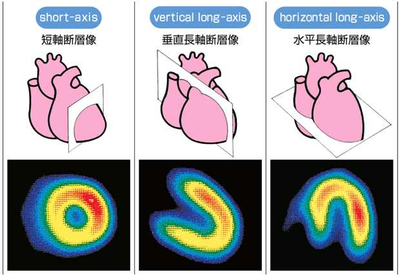
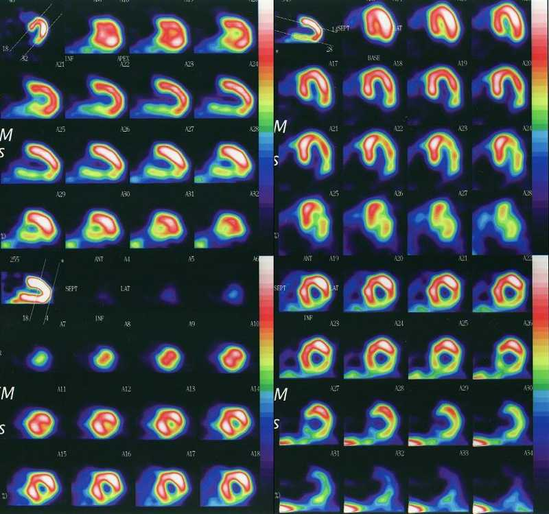
負荷心筋シンチ
負荷心筋シンチは、ガンマ線を出す放射性同位元素(RI、ラジオアイソトープ タリウム-201)で目印をつけた薬を静脈注射し、負荷の後すぐにカメラで撮影をし,その3~4 時間後の安静時にもう一度カメラで撮影をします。負荷によって血流が正常に増加した心筋部分と、冠動脈狭窄によって血流の増加が不十分な心筋部分の間に、心臓の筋肉にとりこまれた量に差が生じます。くすりから放出される微量のガンマ線を体外からキャッチして映像にして調べます。「アイソトープ検査」「核医学検査」とも呼ばれています。
この装置を「SPECT、スペクト」と呼びます。
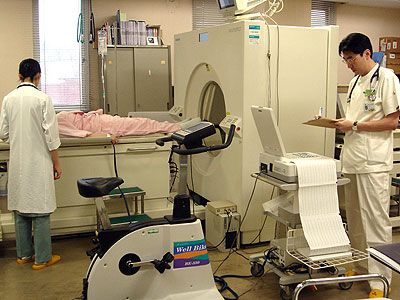
冠動脈CT
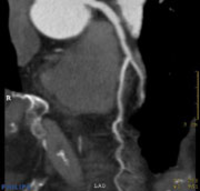
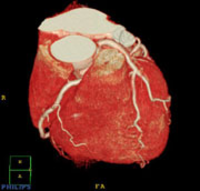
CTは、多くの方向からスリット状にX線を照射して、そのデータをコンピュータで計算して、体のX線輪切り像を作る検査法です。できあがったCTの画像では、レントゲンといっしょで、骨や石灰化部分は白く、空気を含む肺や皮下脂肪などの脂肪組織は黒く、筋肉や血管壁などは灰色に表示されます。血液はそのままでは灰色で、心筋や血管壁とのコントラストが付かないので、血液部分を白く強調するためにヨード造影剤の静脈注射をします。これまで、CTは心臓の撮影が苦手でした。それは心臓がよく動くので画像がブレてしまうためなのですが、この問題はスキャンの高速化(ヘリカルスキャンとマルチスライス装置)と、心電図に合わせたデータ収集法によってほぼ解消され、心臓が見えるようになりました。冠動脈は大動脈に近いところでも4mmほどの太さしかないのですが、CTの画像は1mm程度のきめの細かさがあるので、冠動脈の主要な部分の狭窄は十分に調べられます。薄いCT断面を積み重ねた体積データを使って、心臓や冠動脈の三次元画像診断ができます。今では、造影剤を静脈注射すると、CT血管撮影(CTA)でもカテーテル法に近い画像が得られます。CTでは血管壁の石灰化やステント(冠動脈の狭くなった部分を広げておく金網状の筒)は、調べにくいのが欠点ですが、100%に近い「無病予測率」がCTAの特徴です。具体的にいうと、CTで「冠動脈狭窄がない」と診断した場合はまず大丈夫、という意味です。CTは、検査を受ける人にとって負担が少ない「低侵襲(ていしんしゅう)的検査」といわれています。特に、カテーテル検査に比べると安全で、ずっと楽なことはまちがいありません。気になるところは、造影剤の副作用と被爆です。ヨード造影剤で約3%に、むかつきや嘔吐(おうと)、じんましんなどが出ることがあり、重症の副作用は数千人に1人、死亡は数十万人に1人と言われています。過去に造影剤で副作用のあった方や喘息(ぜんそく)の患者さんは、ない場合に比べてずっと副作用が出やすいくなります。また、X線の被ばくが普通のCTより多いことで、撮影の仕方によってはカテーテル検査の時のX線撮影より多いとの意見もあります。
冠動脈造影検査
心臓カテーテル検査の内で、心臓の血管(冠動脈)を撮影する検査を冠動脈造影と言います。カテーテルは柔らかい素材の細いチューブのことです。これを大腿の付け根や手首などの動脈か静脈から体の中に入れ、血管に沿って先端を心臓までもっていって、冠動脈に造影剤を注入することによって、どの血管がどの程度狭くなっているかを調べます。心臓の心室という小部屋に造影剤を注入することによって、心室の大きさや動き方、弁逆流の程度を評価します。また、圧を測れば、弁狭窄の圧較差を測れます。検査は局所麻酔で行いますから、意識はちゃんとあって、しゃべれます。
心筋梗塞になってしまったら
できるだけ、早く医療機関を受診することが重要です。神岡町は、我慢強い患者さんがたくさんおられます。特に農繁期などでは、今日の仕事を終わらしてから、一段落してからなど、胸が痛くなっても様子をみていることがよくあります。心筋梗塞は、死ぬ病気です。胸が痛くなって、いつもと違うと感じたら、仕事はすぐに止めて、一刻も早く救急車を呼んで下さい。(自分で運転していくのは危険です。途中で胸痛が強くなって運転所ではなくなるかも知れません。気を失うかも知れません。道が混んでなかなか病院にたどり着かないかも知れません。)
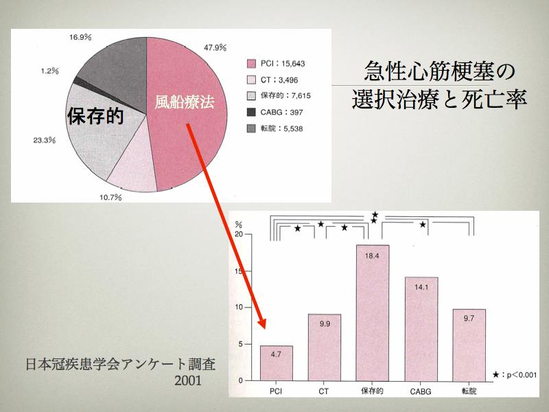
心筋梗塞で最も恐ろしい合併症は心室細動(不整脈)です。心室細動は何時起こるかわかりません。なるべく早く病院へたどり着きたいというのは、心室細動が起こった時に対応があるからです。心筋細胞の壊死を考えた場合もなるべく早く詰まった血管を再開通させてあげた方が、心筋のダメージは少なくて済みます。血管が詰まってから6時間以上経過すると心筋細胞は死んでしまって生き返ることはありません。よって、心筋梗塞が発症してから6時間をゴールデンタイムといい、心筋梗塞の治療法では、6時間以内(遅くとも12時間(24時間)以内)に再開通させることで、命を助ける確率がグッと上がり、(死亡率は5%を切っています)心不全などの後遺症がいかに少なくできるかが決まるわけです。24時間を過ぎてしまうと、すでに死んでしまった心筋細胞に血液を送ってもどうにもならず、CCU(心臓の集中治療室)で保存的治療(不整脈や心不全の管理)となり、死亡率は20%弱になってしまいます。
治療
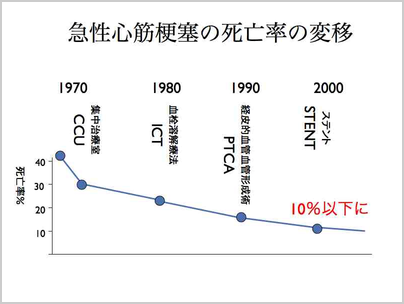
医学が進歩し「心筋梗塞」もそう簡単には死なない時代になりました。1970年代にCCU(心臓病専用の集中治療室)が完備され、重症不整脈の管理がされるようになって、死亡率は40%強から30%に下がりました。1980年代になって、点滴をして詰まった冠動脈の血栓を溶かして再灌流できるようになり、さらに10%下がり、1990年代になると緊急冠動脈造影を行って、透視下でバルーンカテーテルを使って直接再灌流させる方法が確立され、その後のステントなどのデバイスの進化により、死亡率は10%を切る時代になっています。つまり、心筋梗塞で入院した患者さんのほぼ9割が、元気で退院できるようになったわけです。
経皮的冠動脈形成術(PTCA PCI)
percutaneous transluminal coronary angioplasty; PTCA
percutaneous coronary intervention; PCI
この治療は、心筋梗塞の死亡率を劇的に改善させた(一般の人にもわかりやすく、風船治療と呼ばれています)画期的な方法です。冠動脈造影の時に使用したカテーテルの中を細いガイドワイヤー(糸のように細い針金みたいなもの)を進めていき、冠動脈の狭くなっている部分、詰まってしまった部分(詰まってしまってから直ぐの場合は、血栓も柔らかく、簡単にガイドワイヤーを通過させることができる)をガイドワイヤーを通して、これをガイドにしてバルーン(風船)を病変部分に挿入し、外部からバルーンに圧をかけて膨らますことで、動脈硬化(コレステロールなどが動脈壁にくっついている)で冠動脈の細くなった(詰まった)ところを機械的(物理的)に無理やり押し広げる訳です。心電図や患者さんの様子を見ながら1分程度、バルーンを広げて、動脈を狭くしていたゴミ(コレステロールなど)を動脈壁に押し付けて、安定したところで、バルーンをすぼめてから体外に抜いてくる訳です。こういったバルーンだけを使って、単純に病変部を広げるだけの治療をPOBA (plain old balloon angioplasty)といいます。これだけだと病変部を機械的に傷つけているので、受傷機転が起こるし、無理やり押し付けたコレステロールのゴミみたいなものも壁に残っているので、30〜50%の再狭窄(せっかく広げた病変部分がまた狭くなってくる現象)が起こってしまいます。
ステント留置術
前述したように、経皮的冠動脈形成術を施行した患者さん達もうまく冠動脈を拡張して、血流を再開させても、1〜3ヶ月ぐらいの間にまた細くなってしまう再狭窄(30〜50%)が起こります。これを予防するためにステントという金属の輪っかが開発され、風船に乗っけて行って、病変部位で押し広げたままの状態に保持できるように工夫が施されたわけです。BMS(Bare Metal Stent)Bareは「裸の、剥き出しの」という意味で、Metalはご存知のように「金属」という意味です。つまりBMSは、後述の薬物を塗っていない金属剥き出しのステントです。しかし、再狭窄率は、30〜40%とほとんど減らす事はできず、期待はずれでした。そこで、再狭窄を起こさないようにするために、ステントに再狭窄予防する薬が塗ってあるデバイス、薬剤溶出性ステント (drug-eluting stent, DES) が登場してきました。
2004年4月、最初に認可されたCYPHER サイファーは、シロリムス(免疫抑制剤)が塗布されており、留置後の8日間にて50%、3ヶ月で全て溶出します。再狭窄率は5〜10%ほどで期待以上の好成績で、日本中の施設でこぞって使用されました。TAXUS タキサス、2007年3月に認可されたステントで、パクリタキセル(抗癌剤)が溶出します。再狭窄率は10%程度です。(ここまでは第一世代)
第二世代として、開発されたENDEAVOR エンデバーは、生体整合性の高いポリマーが使用され、コバルト合金製のプラットフォームにゾタロリムスを塗布したもので、従来のステンレス製と比べより薄く、波型のリングをつなぎ合わせた柔軟性に優れたモジュラーデザインにより、屈曲した血管でもスムーズに留置することができ、血管にストレスを与えにくくなっています。再狭窄率は15〜20%ぐらいです。一番新しい、XienceV ザイエンスも、コバルト合金製のステントにエベロリムスを塗布したもので、再狭窄率も5〜10%を優れものです。
PCI後の抗血小板療法
たつの市揖保郡では、急性心筋梗塞の治療(冠動脈のインターベンション)ができる病院がないため、近隣の医療機関に負んぶに抱っこ状態です。姫路(姫路赤十字、新日鐵広畑、ツカザキ、姫路循環器など)や赤穂(赤穂市民、赤穂中央)では積極的にされており、死亡率も10%は切るレベルで治療されています。治療を終えて、もとのかかりつけ医にうまく受け渡しができればいいのですが、その後のフォローの冠動脈造影、抗血小板薬、心不全、不整脈などの合併症の問題などで、勤務医と開業医の温度差?みたいなものがあり、連携パスなどもあるようですが、なかなかうまく運用されていないのが現状です。(反対に、在宅医療については、開業医はいろいろな課題に直面する現場で孤軍奮闘していますが、勤務医には関心を持ってもらえないこともしばしばです。)
心筋梗塞の二次予防に関して、最も注意して置かなければならないのは、抗血小板薬の飲み忘れによる心筋梗塞の再発(再狭窄→閉塞)の問題です。POBA(単純な風船療法だけ)の場合は、アスピリンのみの抗血栓療法で、フォローの冠動脈造影は3ヶ月後に行います。この時点で、再狭窄(30〜50%)がなければ、その後に起こる事はあまりないとされています。
しかし、最近の急性心筋梗塞の治療では、POBAだけでやっている医療機関は少数派と思われます。一般的には、BMSが使われています。(急性心筋梗塞には、DESを使うべきでないとされています。AMIの場合には血栓傾向が強く、長期的にもステント血栓症を起こす可能性が高い事、比較的大きな血管径の患者さんではDESの利点が少ない事などが挙げられていますが、最近、DESは安全とする臨床試験が発表されています)BMSは、当初、再狭窄を予防出来ると期待されて登場しましたが、期待はずれであっただけでなく、ステント留置後の30日以内におこる急性冠閉塞(急性ステント血栓症)が18%も起こりました。急性冠閉塞は、ステントを異物をして認識し、冠動脈が血栓で突然詰まってしまう恐ろしい合併症で、自然に心筋梗塞を再発するよりも予後が悪く、10〜40%が死亡します。これは大変だということで、ワーファリンが使用され、急性間閉塞は3%にまで減少しましたが、それでもまだまだ高いという事で、いろいろと検証され、現在のaspirinとclopidogrelの抗血小板薬2剤併用療法が確立されたわけです。(急性冠閉塞は0.5%)BMSステントの内側に内膜が張るまで、1ヶ月間は、DAT(dual antiplatelet therapy)抗血小板薬2剤併用療法(aspirinとclopidogrel)を行い、その後、アスピリンのみにします。フォローの冠動脈造影は6ヶ月後に行います。この時点で、再狭窄(30〜40%)がなければ、その後に起こる事はあまりないとされています。
この30〜50%の高い再狭窄率の問題を解決すべく、満を持して登場したのが、薬剤溶出性ステント(DES)です。DESは、従来型金属ステントに細胞増殖抑制作用を有する薬剤とポリマーが塗布され、時間と共に薬剤がステント周辺の血管壁に溶出されるステントです。塗布された薬剤により、冠動脈再狭窄(血管の治療したところが再び狭くなること)の原因となる新生内膜増殖が抑制され、再狭窄率を数%ぐらいまで減らすことに成功しましたが、再狭窄が起きないということは、血管内皮による被膜化が遷延するため、ステントが血管内に露出された状態が続いているため、強力な抗血小板薬の併用療法が、最低12ヶ月行われています。( BMSでは、1ヶ月間)薬の自己管理ができない認知症の人にDESを入れると、薬の飲み忘れによって、血栓ができてしまい、急性心筋梗塞になって、最悪、突然死するような事例も報告されています。なかなか一筋縄ではいきません。
さらに、後になって、これらの素晴らしい薬剤溶出ステント(DES)に意外な落とし穴があることがわかり、社会問題になりました。BMSは、急性冠閉塞を免れる1ヶ月以降は血栓性の閉塞はほとんど起こる事はありません。しかし、DESは(第二世代のステントもステントの操作性や再内皮化、再狭窄率などは優れているようですが)早期中止すれば、ステント血栓症のリスクは免れませんし、急性冠閉塞は、0.1%とBMSよりも良好ですが、抗血小板薬をちゃんと服用を継続していても、1年目0.4%、2年目0.8%と稀ではありますが、何年経っても遅発性ステント血栓症の爆弾を抱えて一生過ごさなければならず、薬剤溶出性ステントで患者さんの生命予後が改善しないこともわかりました。(BMSとDESは、どちらが有効か?その差が小さすぎて、よくわからないのです。それなら安い方、安全な方を使った方がいいかも)まあ、もう少し画期的な第三世代のステントが出てこないと問題は、解決出来そうにありません。
薬剤溶出性ステントが入ってしまった患者さんでは、致死的な出血の無い限りは、一生涯、抗血小板薬の服用しなくてはなりませんし(副作用がなければ、2剤の抗血小板薬を長期間飲むほうが安心?でも出血性の副作用の危険は付きまとう)一般的によくやられる内視鏡で組織を一部採るような検査でも支障がでたり、がんなどの外科手術でも、術前の抗血小板療法中止に際しては、ヘパリンへの置換が必要であり、手技が煩雑になる事もあり、他科からの集中砲火を浴びているわけです。
American Heart Association(AHA)は、DES留置前に抗血小板薬を12ヶ月継続できるかどうか十分に検討し、継続が難しい場合は、DES以外の治療を選択すること、12ヶ月以内になんらかの外科的治療を行う患者にはBMSもしくは、POBAによる治療を行うことを勧告しています。
抗血栓薬の副作用について
DES留置後はアスピリンと塩酸チクロピジンを服用しなければなりません。アスピリンは、NSAIDsであり、胃潰瘍や腎障害、出血性の副作用などが有名ですが、チクロピジンの重篤な副作用には、血栓性血小板減少性紫斑病(TTP)、無顆粒球症、重篤な肝障害などがあるため、副作用を未然に防ぐため、服用開始2ヶ月間は原則として2週間に1回は血液検査を受けなければならない。
◎血栓性血小板減少性紫斑病(TTP)
全身の微小な血管に血栓が形成されておこる全身性の重篤な疾患。皮膚に内出血による紫斑ができることから紫斑病と呼ばれています。血小板減少、溶血性貧血、発熱、腎機能障害、精神神経症状などの症状がみられます。
◎無顆粒球症
顆粒球がほとんど認められなくなる重症顆粒球減少。細菌に対する抵抗力が弱くなり、突然の高熱、のどの痛みなど、感染に伴う風邪のような症状がみられます。
◎重篤な肝障害
腹痛、発疹、じんましん、かゆみなどの症状がみられます。