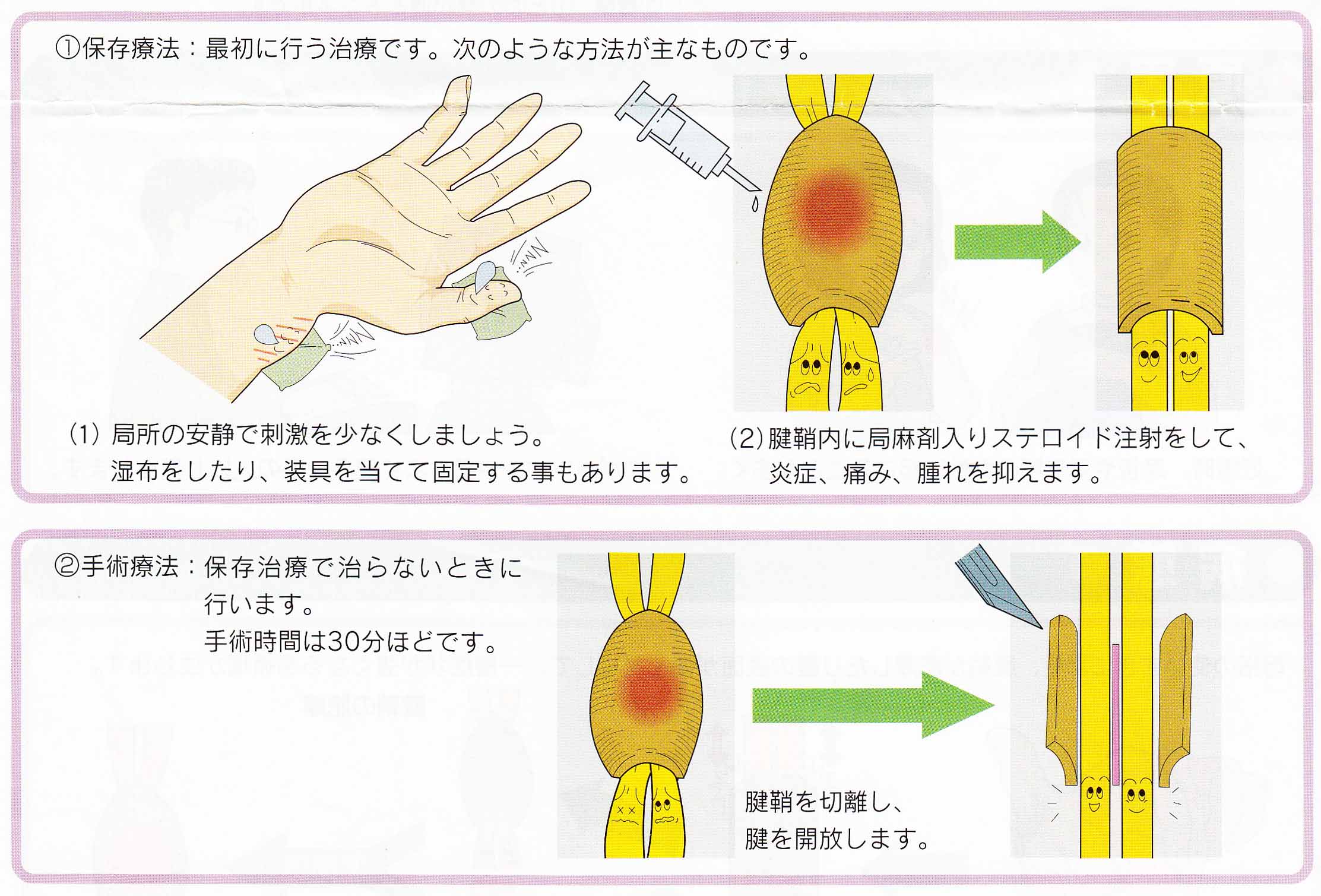
腰が痛い
腰痛
日本整形外科学会と日本腰痛学会は、平成24年12月30日の新聞で「腰痛の診療ガイドライン」を報じた。重篤な脊椎疾患がない限り、画像検査は意味がないとしています。

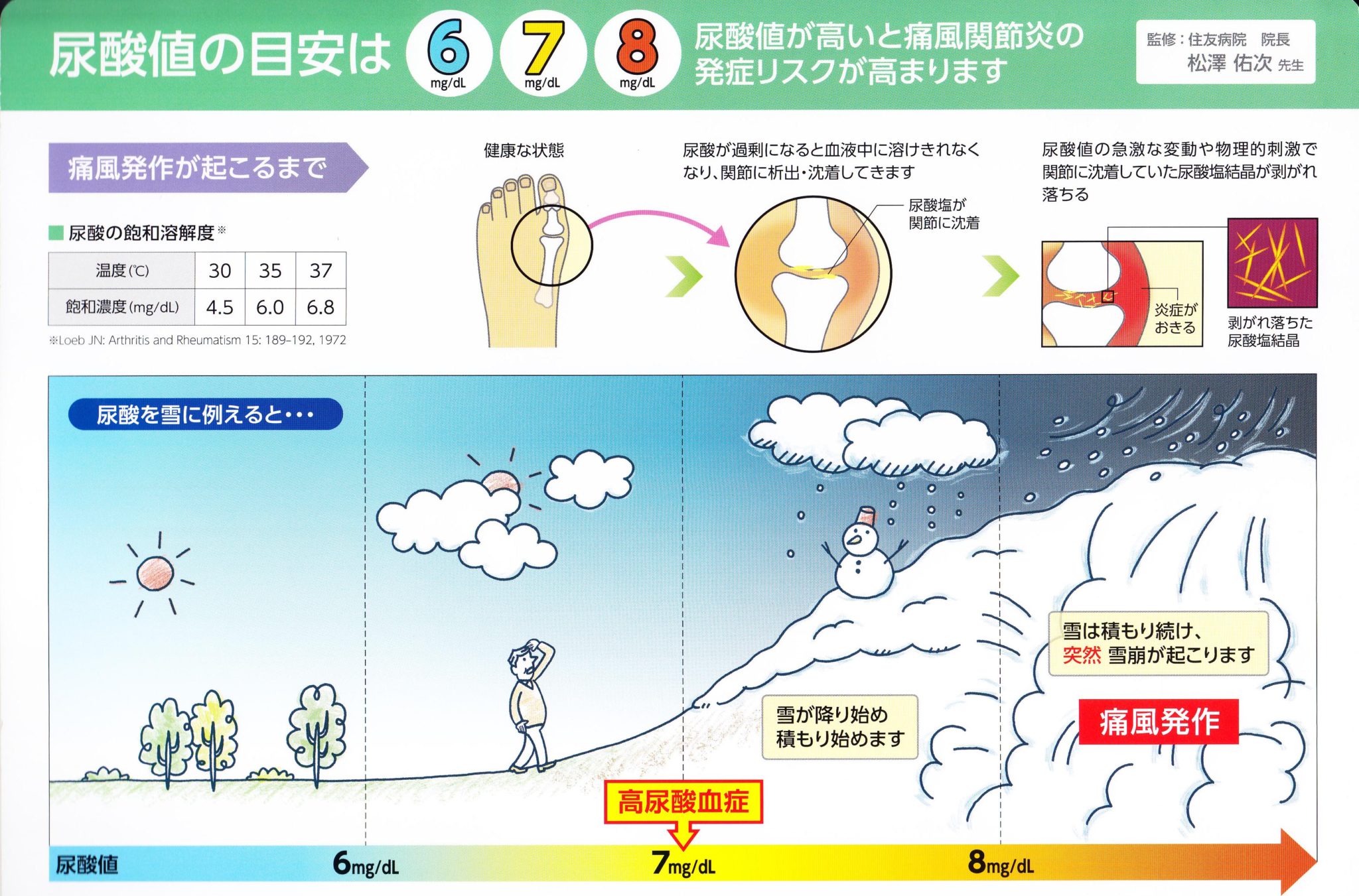
つまり、腰痛の85%は、原因不明なわけで「えっ それってどうゆうこと」と思ってしまいますが、放っておいても1週間で50%、2〜4週間で90%は治ってしまうので、診断がつかなくても全然心配ないわけです。
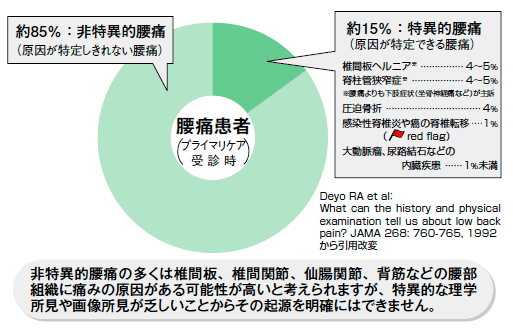
よく聞く「椎間板ヘルニア」「腰部脊柱管狭窄症」はそれぞれ4〜5%にすぎません。つまりは、red flagのあるものは、画像診断が必要ですが、red flagサインのないほとんどの腰痛は、原因が特定できない非特異的腰痛(全腰痛の85%)であり、画像診断は1カ月は不要です。これらに非特異的腰痛に対してはストレス評価が必要とされていますが、これも何の根拠があってのストレス?なのかは、意味不明ですが・・・。

◎年齢 20才以下または55才以上
◎最近大きな怪我をした
◎安静にしていても強くなる痛み
◎胸部痛
◎癌、白血病など悪性腫瘍の既応
◎ステロイドを長期間使用した(喘息膠原病等)
◎薬物乱用、免疫抑制剤,HIV
◎全身体調不良
◎原因不明の体重減少
◎神経症状(排尿、排便困難,坐骨神経痛、下肢しびれ等)
◎背骨が曲がっている
◎発熱
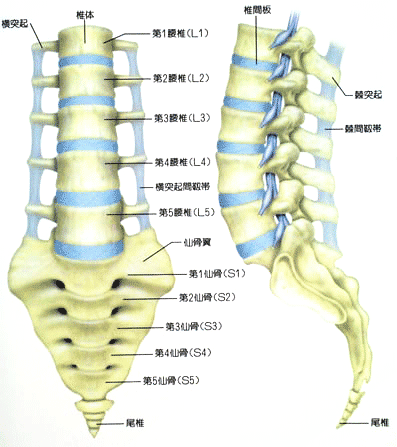
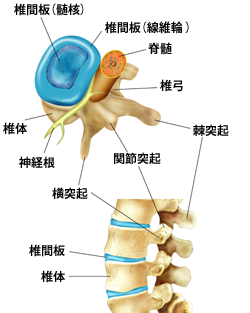
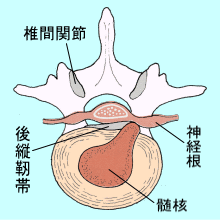
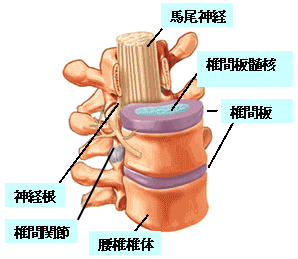
脊柱(背骨)の腰の部分には、腰椎と呼ばれる5つの椎骨があり、椎骨のお腹側の部分を椎体といい、椎体と椎体の間には「椎間板」があります。椎間板は柔らかい組織で、クッションの役割を果たしています。椎体の背中側には神経が通っていて、さらにその後側の骨は椎間関節を構成しています。脊柱は、体を支えるだけでなく、この神経を守る働きもしています。
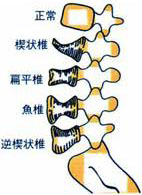
圧迫骨折
椎体に大きな圧力が加わって椎骨が潰れて、強い痛みを伴います。
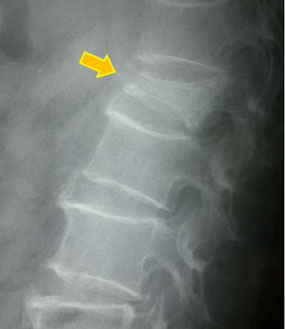
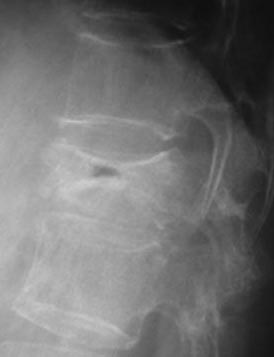
paraspinal line 圧迫骨折
安静は痛くなれば動かしてOK。痛ければ2日間、NSAIDsの処方、速やかに日常生活に戻すこと。
椎間板ヘルニア
椎間板ヘルニアの好発年齢は20~40歳代です。(高齢者の坐骨神経痛は、まず椎間板ヘルニアよりも脊柱管狭窄症や変形性脊椎症の可能性を考えます)椎間板の内部にはゼリー状の物質が入っており、髄核と言います。椎間板ヘルニアは腰椎に大きな負担がかかって、椎間板にひびが入ってしまい、椎間板内部の髄核が膨らんだり、飛び出したりして神経を圧迫することで、腰痛やしびれ、麻痺(坐骨神経痛)などが症状が出現します。
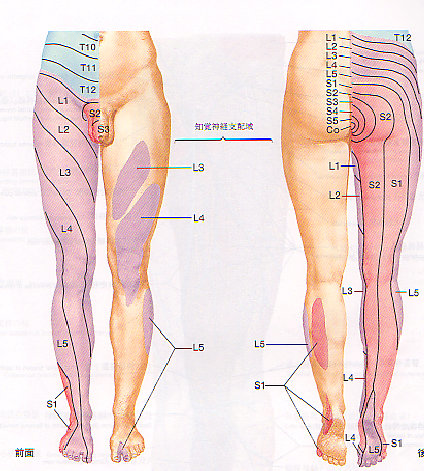
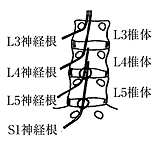
腰椎椎間板ヘルニアの9割は、L4/5とL5/S1の二つの椎間板で起こります。下肢への放散痛がある場合は、ヘルニアを疑ってその位置を確認します。整形外科で、深部反射や知覚、筋力をいろいろ調べられるのは、どこの神経根が障害を受けているのか、当たりをつけているわけです。
たとえば、坐骨神経に沿って大腿後面から下腿外側、後面、さらに足指に放散する場合、足背または第1指への放散痛ならL5、足底または第5指への放散痛ならS1の神経根症状です。L3/4(L4神経根障害)の場合は、大腿神経に沿って大腿前面から膝内側にかけて放散痛があり、膝疾患と間違われることもあります。膝蓋腱反射(PTR)はL4、アキレス腱反射(ATR)はS1をみています。知覚は、母趾と第2趾の間は、L5の固有領域で、外果の下方は、S1の固有領域です。筋力は、足関節背屈、足趾背屈がL5、底屈、足趾底屈がS1です。反対に、つま先立ちができれば、S1は大丈夫、踵立ちができれば、L5はOKというわけです。
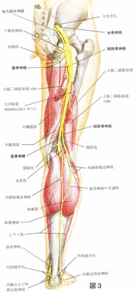
最も多いL4/5のヘルニア(L5神経根)の場合、ヘルニアが出る方向によって、症状もいろいろありますが、当然ながら坐骨神経(L4〜S3神経根が束になったもの)症状がでやすいわけです。
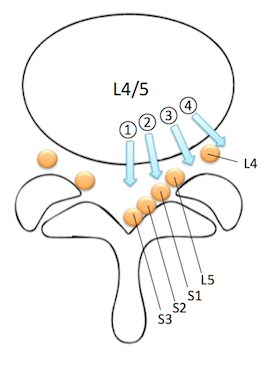
①後正中型 central type(15-20%) 正中型
②後外側型 posterolateral type(70-80%) 傍正中型
③椎間孔内外側型 intraforaminal type,lateral 椎間孔、外側型
④椎間孔外外側型 extraforaminal type,far-lateral 椎間孔外型
髄核が後方の中心に脱出して馬尾神経を圧迫する中心性のヘルニアでは 、運動麻痺の症状が強く、腱反射が消失し、膀胱・直腸障害がみられる。早期に外科的治療をしないと重篤な状態となるので、注意が必要です。
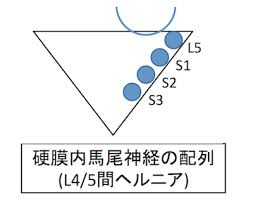
椎間で硬膜内の最も外側(一番狭い場所)に位置する神経が、そのレベルで分岐して硬膜外へ出ていく神経です。例えばL4/5椎間であれば、硬膜内で最外側にあるのはL5神経で、その内側にS1があります。L4/5のヘルニアが起これば、L5→S1→S2→S3・・・の順に圧迫されていくので、硬膜内で一番狭いところにあるL5神経を障害されずに、それより広いところにあるS1神経だけが障害することは考えにくい。つまり、L5のみ、もしくはL5とS1の二つが障害されることはあっても、S1単独障害は起こりえないということになります。L5/S1の椎間板ヘルニアでは、S1神経根が障害される。
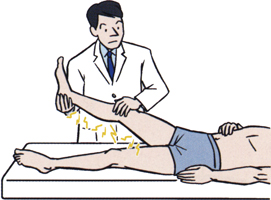
SLR(straight leg raising:下肢伸展挙上テスト)は、腰椎椎間板ヘルニアに対する疼痛誘発試験で、患者さんに上向きに寝てもらって、一方の下肢は膝を伸ばしたまま床につけておき、他方の下肢は膝を伸ばしたままで挙上していきます。椎間板ヘルニアがあると髄核によって神経根が強く絞扼されて、下肢の挙上が70度未満で坐骨神経に沿った痛みが誘発されます。(ラセーグ徴候とも言います)ヘルニアに特徴的なサインですが、70度以上の挙上では健常人でも膝窩部のつっぱりを訴えます。
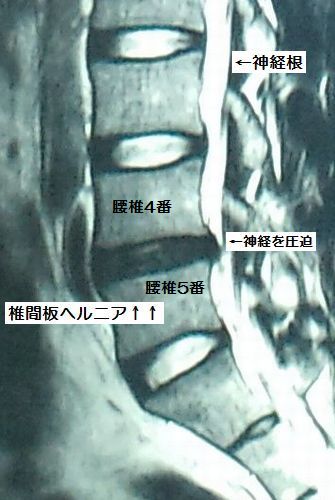
このような症状や所見から、どの神経根を障害している椎間板ヘルニアを診断した上で、画像診断ではMRIが有用で、予想された部位にヘルニアを確認できれば、確定診断となるわけです。
L4/5腰椎ヘルニア MRI画像の読み方
腰部脊柱管狭窄症
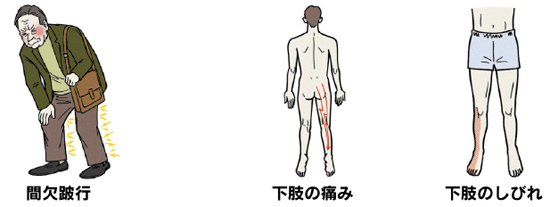
腰部脊柱管狭窄症でもっとも特徴的な症状は、歩行と休息を繰り返す間歇性跛行(かんけつせいはこう)です。この病気では長い距離を続けて歩くことができません。脊柱管は背骨、椎間板、関節、黄色靱帯などで囲まれた脊髄の神経が通るトンネルです。年をとると変形性脊椎症、椎間板ヘルニア、腰椎すべり症、側弯症などが原因で背骨が変形したり、椎間板が膨らんだり、黄色靱帯が厚くなったり、神経の通る脊柱管が狭くなって、神経が圧迫を受け、神経の血流が低下して脊柱管狭窄症が発症します。
脊柱管狭窄症は、神経が圧迫される部位によって、①神経根型、②馬尾型、③混合型の3タイプに分かれます。
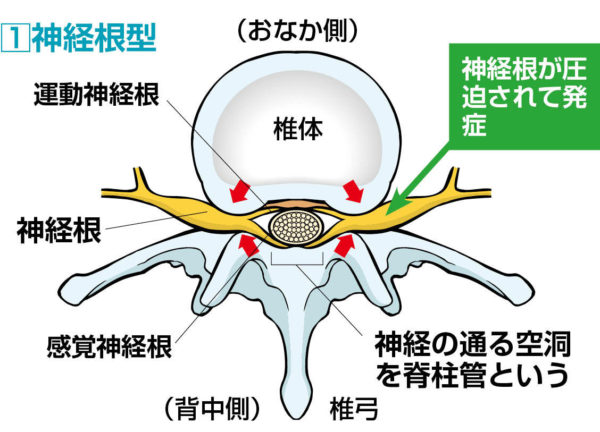
①神経根型
神経根が脊柱管の狭窄によって圧迫された病型(タイプ)を神経根型といいます。神経根型が最っとも多く7割を占める。第5腰神経根に障害をきたす場合が多く、腰下肢痛、臀部痛、坐骨神経痛(片側)がみられる。神経根は背骨の左側と右側にひとつずつありますが、その両方が一度に圧迫されることは稀で、通常は左右どちらかの神経根が障害を受け、症状も左足か右足のどちらか一方だけに現れます。症状は、腰痛はあまり強くなく、安静にしている時にはほとんど症状はありませんが、長時間背筋を伸ばして立って(後屈)いたり歩いたりしたときに、神経根が圧迫された側の腰から臀部、大腿後面、ふくらはぎ、足裏にかけて坐骨神経痛(強い痛みとしびれ)が現れます。立ち止まるだけでは症状は改善しませんが、すこし前かがみになったり、しゃがんだり、腰かけたりするとしびれや痛みは軽減され、また歩けるという間欠性跛行になります。(背骨を後ろに反らすと脊柱管が狭くなり、前に曲げると広がる)
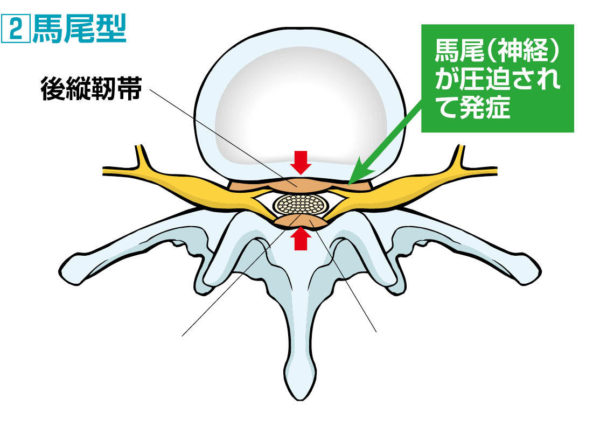
②馬尾型
馬尾型とは、脊髄の末端にある馬尾という神経の束が圧迫されて発症するタイプで両足のしびれや痛み、さまざまな異常感覚が生じます。馬尾型の場合、痛みはほとんどありませんが、左右両側の臀部から足にかけて両足底部の広範囲にしびれや脱力感が現れます。その他、お尻まわりの冷感や灼熱感など膀胱直腸障害(尿もれ、便秘)会陰部のしびれ、陰茎勃起などがみられる。
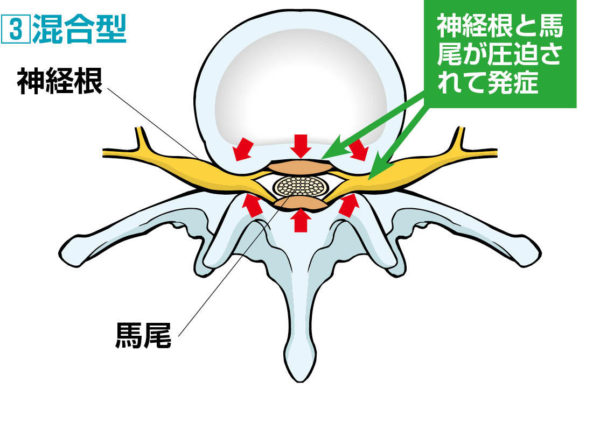
③混合型
腰部脊柱管狭窄症で最もやっかいなタイプが、神経根型と馬尾型が合併した「混合型」です。特有の異常感覚(足裏のジリジリ感や肛門のしびれなど)や排尿・排便障害は、保存療法だけでは改善が難しく手術が必要なことが多いようです。
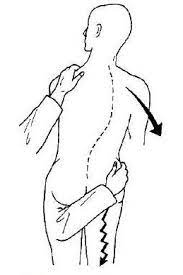
kemp徴候 腰部脊柱管狭窄症や椎間板ヘルニアなどで神経根由来の痛みを誘発させる検査です。立位で患側に後屈させると下肢症状が誘発されます。

末梢動脈病変との鑑別
腰部脊柱管狭窄症は、神経性間歇性跛行であり、末梢動脈病変は血管性間歇性跛行です。神経性間歇性跛行の陽性尤度比は、立位が3.2、座位で寛解が3.8、大腿部位の痛みが2.3です。つまり、腰部脊柱管狭窄症は、立ち止まるだけでは症状は改善しません。座位や前屈みになると症状が改善します。痛みの場所は大腿部後面です。血管性間歇性跛行の陽性尤度比は、立位で寛解が7.8、疼痛部位が下腿痛が2.9となっています。つまり、末梢動脈病変は、立ち止まるだけで症状が改善します。痛みの場所はフクロはぎです。
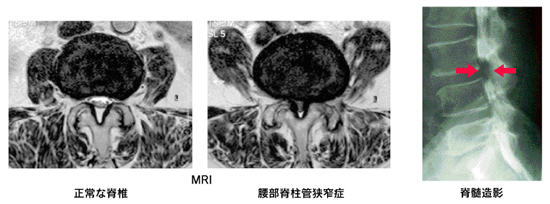
単純X線(レントゲン)写真である程度は推測できますが、より詳しく診断するためにはMRIや脊髄造影などの検査が必要となりますが、60歳以上では、20%に画像で脊柱管の狭窄を認めるので画像だけでの診断はできません。身体所見と合っているか確認が必要です。また腰部脊柱管狭窄症と末梢動脈疾患(PAD)の併存も10%で認められます。
神経の圧迫は腰をまっすぐに伸ばして立つと強くなり、前かがみになるとやわらぎますので、歩く時には杖をついたり、シルバーカーを押して腰を少しかがめるようにすると楽に歩けます。また、自転車も痛みが起こりにくいのでよい移動手段になります。
保存的治療としてはリハビリテーション、コルセット、神経ブロックや脊髄の神経の血行を良くする薬などがあります。神経根型は比較的薬物療法が効きます。しかし、歩行障害が進行し、両足に症状が出ている場合や日常生活に支障が出てくる場合、具体的な排尿・排便障害の症状で、尿が最後まで出きらない、尿意が頻繁になる、尿意がはっきりしない、歩行時に尿や便がもれ出てくる、排便後にお尻をふいたのにその感覚がないなどがある場合は、改善することが少なく重症化しやすく、手術を選択する人も少なくありません。最近は内視鏡を使った低侵襲手術も行われています。
膝が痛い
変形性膝関節症
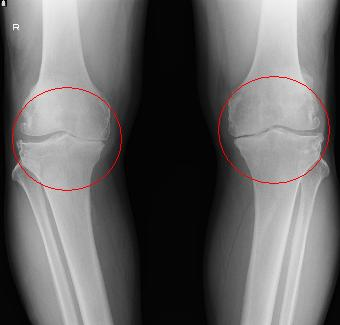
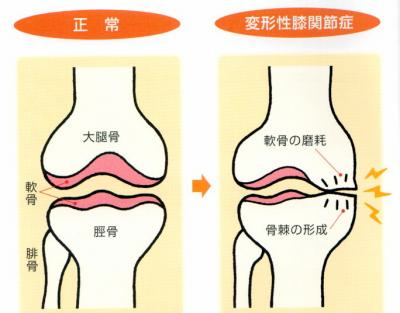
膝に痛みを抱えている人は、日本で800万人とも1000万人とも言われており、年齢が高くなるほどその数は増えていきます。高齢者で膝の疾患で多いのが変形性膝関節症で、「膝がこわばる、突っ張る、動かしにくいといった違和感から始まり、安静にして歩かないという対応をとりがちです。その結果、体重増加、筋力の低下に相まって、膝にかかる負担が増えて、痛みが強まるという悪循環に陥ります。健康な膝関節は、軟骨に覆われていますが、年齢とともに軟骨がすり減って、骨と骨とが直接ぶつかるようになると膝関節の変形が起こってきます。
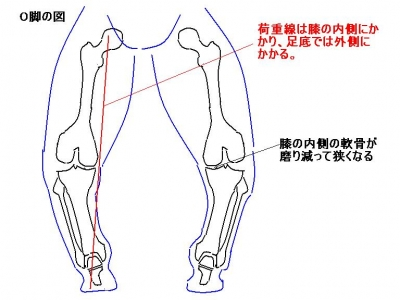
内側(腓骨と反対側)が狭小化し、外側は保たれている。通常は、膝の中心で支えているが、肥満になったり、重いものを持ち上げるときは、重心は、力学的に膝の内側に偏り、見た目はO脚になります。
骨棘(骨硬化像)がでる。
治療の原則は、運動療法と減量です。膝関節を安定させるためには、大腿四頭筋を鍛える(伸ばした状態で膝を床に押しつける運動 1日10回5秒づつ)ことが効果的です。また、日常生活では、T字杖の使用が薦められます。長さは、杖先がつま先の前10cmぐらいにあった時に、握りが大転子の位置ぐらいに調節します。外挿板(足低の外側を7mmほど高くする。O脚→X脚に)も初期の段階では有効です。サポーターやヒアルロン酸注射(1〜2週間に1回、4〜5回施行)なども有効なこともあります。
関節内郭清術
膝関節内に関節鏡を入れて、関節内を観察しながら、剥がれた軟骨や不安定な半月板の断裂部分を取り除きます。軟骨がまだある程度残っているような初期の患者さんが適応です。
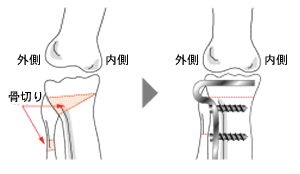
高位頸骨外反骨切り術
頸骨の一部を切り、くさび状に広げて、そこに骨を植えて変形を矯正し、内側に集中している負担を減らす手術です。50〜60歳代の比較的若くてスポーツをしたり、日常生活での活動性が高い患者さんに適します。回復期間は2〜3ヶ月かかり、痛みも徐々にとれてきます。
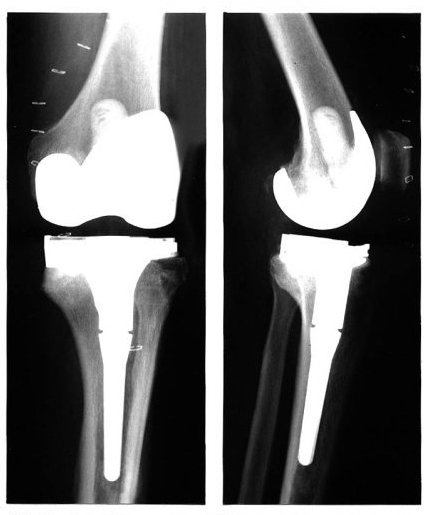
人工膝関節置換
金属とポリエチレンでできた人工関節と膝にはめ込む手術です。膝関節が大きく変形していたり、軟骨の摩耗がかなり進んでいて、強い痛みを伴う場合に行われます。人工関節の耐用年数は20年程度といわれており、多くの場合は、60歳以上の患者さんが対象になります。術後1ヶ月程度で日常生活に戻れますが、膝関節は90〜120°しか曲がらないので、しゃがんだり、正座は難しく、椅子の生活になります。
偽痛風
偽痛風は、名前の通り、臨床症状が非常に痛風に似ています。激痛です。関節炎が起こり、赤く(暗赤色)に腫れて、痛みのために全く動かせなくなります。しかし、場所が異なります。痛風は、母趾MP関節ですが、偽痛風の場合は、膝関節がほとんどで、稀に手関節に見られます。確定診断は、関節を穿刺し、ピロリン酸カルシウムCalcium pyrophosphate dihydrate(偏光顕微鏡)を証明します。
偽痛風を起こす方のほとんどに半月板の石灰化を認めます。この石灰化は加齢とともに頻度が増え、80歳では30%に見れれますが、みんながみんな偽痛風を起こすわけではありません。鑑別疾患で最も重要なのは、化膿性関節炎(膝が鮮紅赤、ピンク色に発赤あり)です。関節液の性状は、どちらも黄白色に濁っており、鑑別できないので培養が必要です。しかし、プライマリーケア医で関節穿刺までして確定診断するのはかなりハードルが高いですよね。化膿性の疑いがあるようなら整形外科に紹介です。RAやOAは、関節痛の分布や経過などでなんとか鑑別できるのではないでしょうか。
レントゲン検査で軟骨の石灰化を探しに行くのもひとつのスクリーニング方法です。両膝(PA正面)骨盤(PA正面)両手(AP正面)を撮ってみましょう。
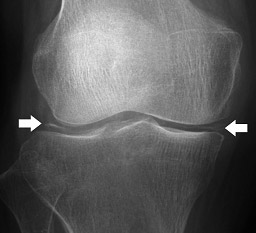
軟骨に石灰化を認めれば、偽痛風と診断しますが、甲状腺機能低下症や副甲状腺機能亢進症などでも軟骨の石灰化が見られます。
化膿性関節炎が除外出来れば、ちなみに痛風は、放置しても3日〜1週間ほどで痛みは自然緩解することが多いですが、偽痛風の場合は、2〜4週間続くことも稀ではありません。よって、NSAIDs(効果なければ+ステロイド内服)にて治療を開始します。コルヒチン0.5mg 1日2回投与します。(70歳以上では半量で)
肩が痛い
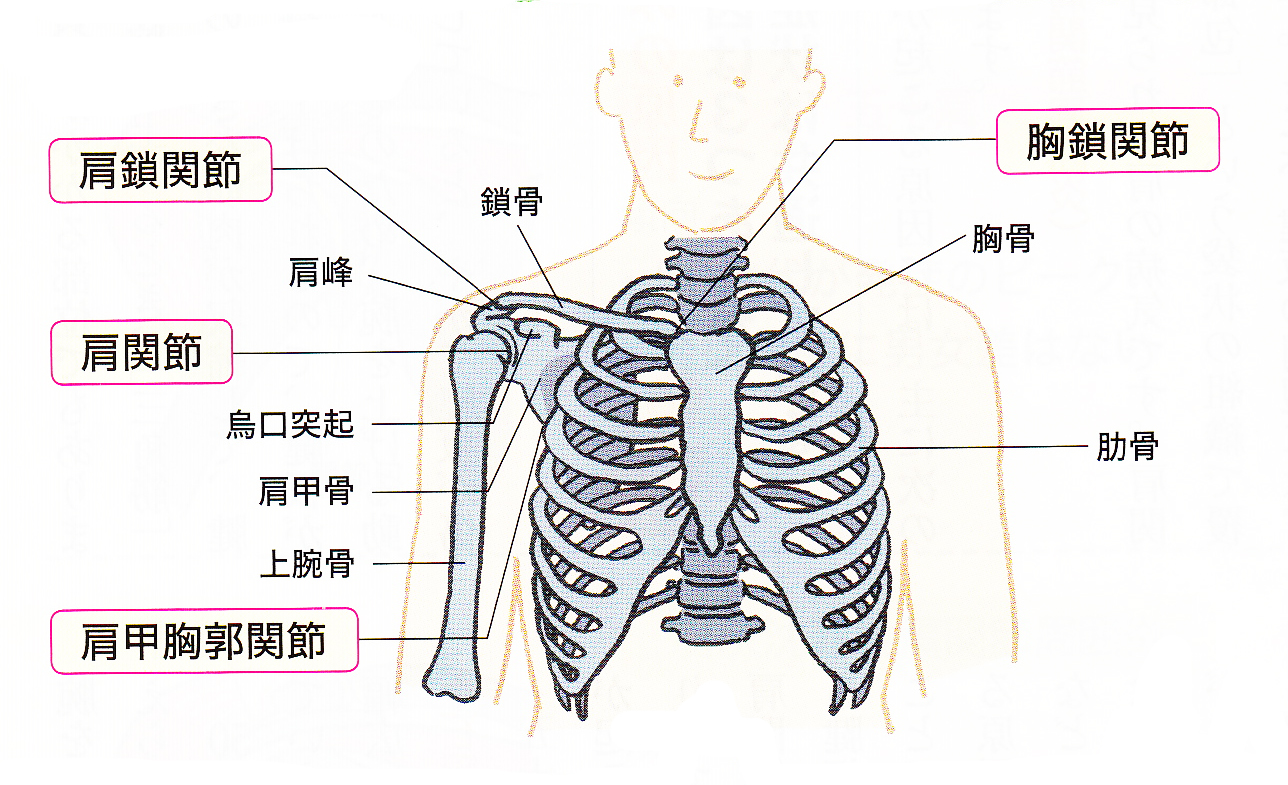
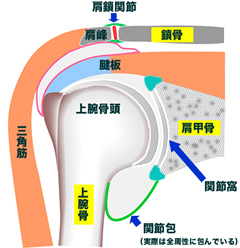
肩関節は、体の中で最もいろいろな方向に複雑な動きをする関節で、肩の痛みを理解するためには、肩がどのような構造になっているかを知っておく必要があるわけです。肩関節というのは、背中の肩甲骨と上腕骨からなる関節(けん玉の皿と玉)を指していますが、肩の動きというのは、肩関節周囲の筋肉、靱帯、腱板などが複雑に入り交じって、肩関節を安定化させ、肩鎖関節(肩甲骨と鎖骨)胸鎖関節(胸骨と鎖骨)肩甲胸郭関節(肩甲骨と肋骨)を併せて4つの関節が連動して、様々な動きをしているので、そのバランスも大切なのです。あまりにも複雑すぎて、素人の僕には理解不能なのでした。
「腕の外側が激しく痛い」「動かすと痛い」「寝てても痛い」さて?
五十肩(肩関節周囲炎)
最もよく見られる肩の疾患です。原因は、はっきりとはわかっていませんが、関節を構成する骨、軟骨、靱帯や腱などが老化して肩関節の周囲に組織に炎症が起きることが主な原因と考えられています。中年以降、特に50歳代に多くみられるため、このように呼ばれていますが、30〜70歳代までの幅広い年代で発症します。肩関節は、関節包という袋状の組織で覆われています。また、腱板の周辺には、腱板が滑らかに動くための潤滑油の役割をする滑液包(滑液で満たされている)という組織があります。この関節包や滑液包に炎症が起き、周辺が癒着することで痛みが起こるようです。
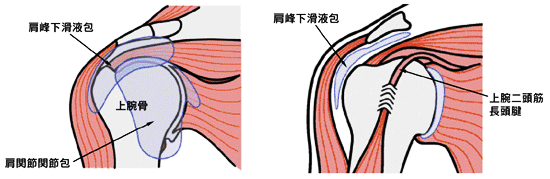
ほとんどは、自然に治りますが、動かす時に痛みがあるため、あまり動かさないでいると日常生活が不自由になるばかりでなく、関節が癒着して動かなくなることもあります。痛みのために、腕を後ろ側に回せなくなったり、頭に手が届かなくなったりするため「服を着る」「背中や頭を洗う」「お尻を拭く」などの動作が難しくなります。立っていると腕の重さで肩関節が安定し、痛みはましですが、夜に横になって寝ると寝返りなどで肩関節が動きやすく、痛みが生じやすくなってしまいます。
痛みが強い急性期(およそ3ヶ月)は、寝返りをうったり、少し動かしただけでも激しく痛い時期は、三角巾・アームスリングなどで安静を計り、消炎鎮痛剤の内服、注射などが有効です。肩関節の癒着が進み、夜間の痛みが軽くなってくると拘縮期(3ヶ月〜1年)に入ると、消炎鎮痛剤を飲みながら、運動療法(拘縮予防や筋肉の強化)などのリハビリを行います。
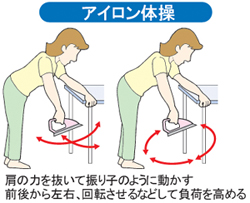
腱板に負担をかけずにストレッチすることで可動範囲の改善効果がある「振り子(アイロン)体操」が勧められています。痛まない方の手を机について前かがみになり、痛む方の手で持ったアイロンを振り子のように動かします。前後から左右に、さらに円を描くように動かし、徐々に負荷を高めます。
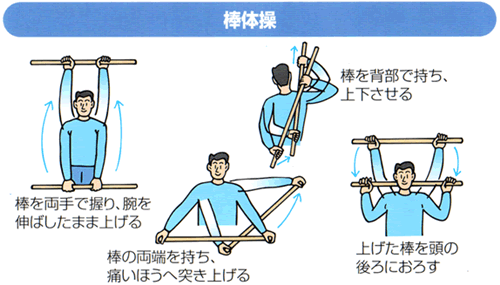
1年以上経つと、痛みはほとんど改善されているため、肩関節の動きをさらに改善させる効果のある「棒体操」を加えましょう。運動療法は、やりすぎはいけません。無理なくできる回数から始めて、少しずつ回数を増やします。運動療法の詳細は、専門医、理学療法士に相談してみて下さい。
石灰沈着性肩関節周囲炎(石灰沈着性腱板炎)
40~50歳代の女性に多くみられます。肩腱板内(最も多いのは棘上筋腱)に沈着したリン酸カルシウム結晶によって起こる急性の肩の疼痛・運動制限です。この石灰は、当初は濃厚なミルク状で、時がたつにつれ、練り歯磨き状、石膏状へと硬く変化していきます。夜間に突然生じる激烈な肩関節の疼痛で始まる事が特徴的で(石灰が、腱板から滑液包内に破れ出る時に激痛が起こる)痛みが強い場合には、腱板に針を刺して沈着した石灰を破り、ミルク状の石灰を吸引したり、手術で摘出することもあります。ほとんどは、保存療法で軽快します。三角巾・アームスリングなどで安静を計り、消炎鎮痛剤の内服、痛みが強いときには、局所麻酔剤を直接注射します。疼痛が和らぎ、夜間寝れるようなったら、運動療法(おじぎ体操 腱板強化体操)などのリハビリを行います。運動療法の詳細は、専門医、理学療法士に相談してみて下さい。
肩腱板断裂
腱板断裂は、骨と骨(肩峰と上腕骨頭)にはさまれている腱板の加齢や肩への負担が原因となっており、中年以降の病気といえます。40歳以上の男性(男62%、女38%)発症年齢のピークは60代です。明らかな外傷によるものは半数で、多くはっきりとした原因がなく、重い荷物も持つ仕事であったり、利き腕である右肩に多いことから、肩の使いすぎが原因となってことが推測されます。
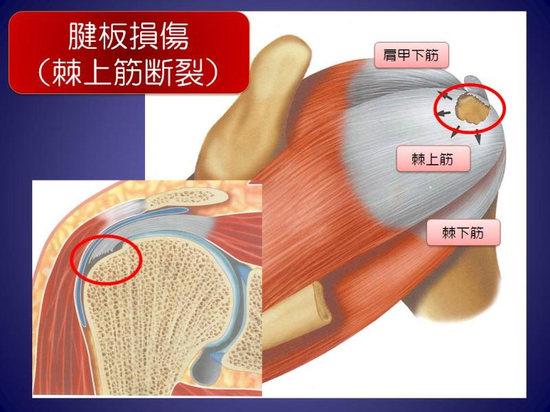
「腱板」とは板状の腱で、肩関節の腱板は、4つあります。棘下筋腱と小円筋腱(腕を外側に回す)肩甲下筋腱(腕を内側に回す)棘状筋腱(腕を上に上げる時に働き、最も断裂しやすい)夜間、肩が痛くて寝られないことで受診される場合が多く、断裂とういうと完全に切れた状態を想像されると思いますが、実際には、腱板が擦り切れて孔が開いたような状態(不全断裂)で、運動痛はありますが、多くの患者さんは肩の挙上は可能です。「重い荷物を持ち上げられない」「ビールのジョッキを持ち上げて乾杯できない」など力が入らないと言う場合もあり、力を抜いて。痛みのない反対側の手で補助すれば、腕を上げられることが多くあります。MRI検査では、腱板が断裂した部分に関節液が入り込むため白く(高輝度)に映ります。
一度、断裂した部分が自然に塞がることはありませんが、運動療法(ストレッチ運動とゴムバンド体操)によって、それ以上、悪化しないように、残っている腱板の機能を賦活させる腱板機能訓練は有効です。保存療法で肩関節痛と運動障害が治らないときは(完全断裂など)手術を行ないます。手術には、関節鏡視下手術と通常手術(直視下手術)があります。手術後は、約4週間の固定と2~3ヵ月の機能訓練が必要です。
足が痛い
痛風
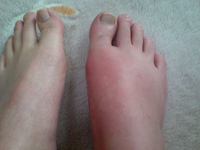
48歳、男性。朝起きたら、右足の親指の付け根が腫れて痛くて歩けないため、診療所を受診した。以前も同じ場所が痛くなったことあり。急性単関節炎であり、中年男性に好発、第1中足趾節(MTP)関節(膝関節、足関節に多い)に疼痛、腫脹となれば、痛風である。
急性発症の単関節炎ですね
初発の50%は第一中足足節関節(経過中には90%)に起こります。その他、膝、足首、踵(アキレス腱)も多い。
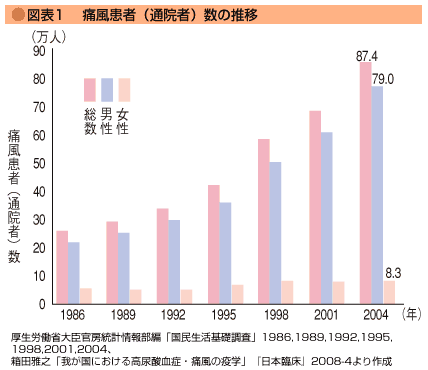
痛風の患者さんは、戦後の高度成長期(1960~70年代)に急増し、年々増えています。痛風は圧倒的に男性に多い病気です。1992年の東京女子医大の調査では男性が98.5%で女性はわずか1.5%でした。これは女性ホルモンに腎臓からの尿酸の排泄を促す働きがあるからで、痛風の原因である尿酸の血液中の濃度(血清尿酸値)が女性では男性より低いからです。閉経後に女性ホルモンの分泌が減ると尿酸値は少し上昇します。
日本では7mg/dlを超えると、高尿酸血症と診断されるが、尿酸値が上がり過ぎると痛風を発症するリスクが高くなるのは事実ですが、いくつ以上になれば痛風を発症するのかはケースバイケースです。 また、食事から摂るプリン体はほんのわずかであり、体の中で生成されるプリン体のほうがはるかに多いので、ビールを1杯や2杯飲んでも、尿酸値が急に上がることはありません。(飲み過ぎには注意)発作の誘引因子として飲酒がありますが、これは尿酸値が上がるからではなくて、ATPが産生されたり、嫌気性代謝で少しアシドーシスぎみになってpHが下がったりするからのようです。食事でも魚介類、エビ、肉などで痛風の相対危険度をあげるという報告もあります(NEJM 2004)薬剤ではアスピリン、利尿剤などが尿酸値を上げます。
高尿酸血症になっても全員が痛風になわけではありません。高尿酸血症患者のうち、痛風発作を起こす人は一般に1割程度などともいわれます。発作を起こさない人(無症候性高尿酸血症)の方が多数派なのです。中には10mg/dLを超えても発症しない人もいます。実際、台湾でのコホート研究では7.0~7.9mg/dLで5年以内に痛風発作を起こす人は10.8%、8.0~8.9mg/dLで27.7%、9.0mg/dL以上で61.1%となっています(J Rheumatol. 2000;27:1501-1505.)
実際に発作時には、尿酸値が正常になっている場合も多く(43%)70%が間欠期より低下するといわれています。尿酸値はあまり当てにならず、痛風発作時は尿酸値が低値であることも多いので、鑑別診断としては、偽痛風、化膿性関節炎、蜂窩織炎などがあります。確定診断には関節穿刺(培養とグラム染色)が必要です。
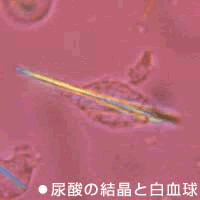
診断は、痛みのある関節の関節液中に尿酸結晶(白血球が貪食しています。針のようでいかにも痛そうですね)を証明すればよいが、実際にはそのようにして確定診断することはあまり行われていない。(熱があって、化膿性関節炎との鑑別が必要なときぐらい)日常診療では、下記の11項目のうち6つ以上を満たした場合、痛風と診断している。(感度98%、特異度92%)

治療は安静だけでもOKで、発作が起こったとしてもそれを放置したとしても、90%以上の方は3日〜1週間ほどで自然寛解しますが(偽痛風は治るのにもっと長期におよぶ)痛い痛いと言っているのにダメですよね。
NSAIDsを出しましょう。インドメタシン25mg 1日3回 セレコックス100〜200mg 1日1回 アセトアミノフェンは抗炎症作用がないので効きません。
コルヒチン 0.5mg1日2回まで(添付文書上は最大4mgだが、下痢するので2回1mgまで)腎障害があれば減量、Ccr35〜49は1日1回で、Ccr10〜34は数日で1回 Ccr10以下は禁忌とします。
NSAIDsとコルヒチンを併用して1週間ほどでよくなれば、徐々に半分ぐらいに減量して中止します。
腎機能障害などでNSAIDsやコルヒチンが使いにくいときは、プレドニン30mg 分2 2日間、20mg分2 2日間、10mg分2 2日間、5mg分2 2日間 計8日間で中止します。(喘息発作などにも使います)
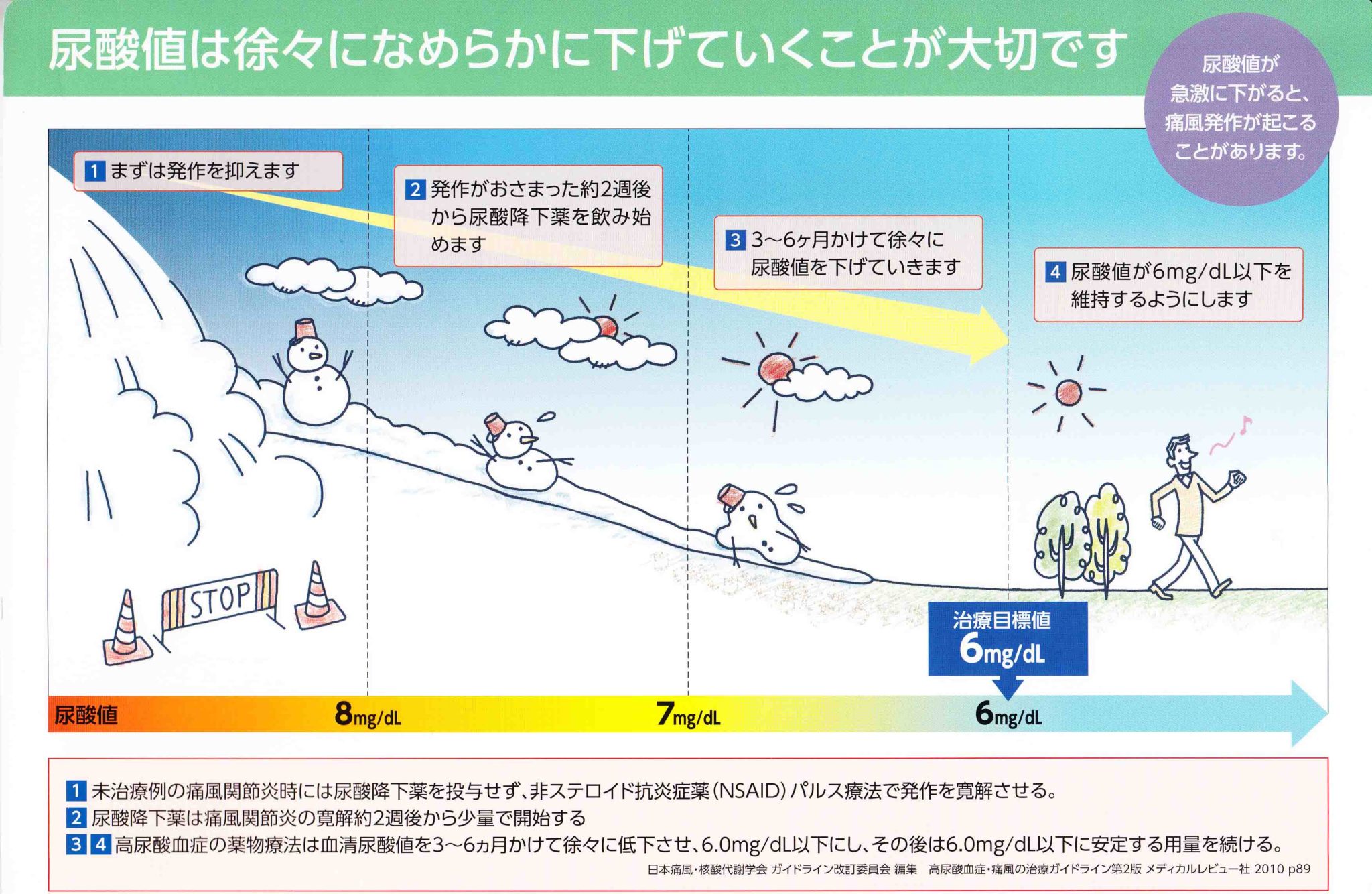
発作の急性期に尿酸降下薬は開始しないのが原則です。痛みが強い時に尿酸をさらに下げるような治療をすると痛みを増悪させる可能性があります。しかし、発作前から尿酸降下薬を服用している場合は、中止する必要はないとされています。
尿酸降下薬としてアロプリノールをよく使っていましたが、腎障害があると用量調節が必要なことと、重症のアレルギー反応(Stevens-Johnson症候群)を起こすことがあるので、最近の新患さんには、フェブリクやウリアデックを処方して、尿酸値6mg/dl以下を目指してゆっくり(2〜3ヶ月)と増量していきます。痛風の発作を繰り返す場合は、コルヒチンを半年から1年は併用して中止します。
アキレス腱断裂
44歳 男性。テニスの試合で、サービス&ボレーで、ロブで虚を突かれ、反転を試みた瞬間に、右足関節部を後から蹴られたような衝撃とともにブチッと音がして歩けなくなりました。
アキレス腱断裂の三大徴候
(1)アキレス腱のレリーフが消失し、陥凹を触知する。
(2)つま先立ちが不可能
(3)トンプソン試験陽性
足底腱膜炎
30歳 男性。2ヶ月前から左足底の踵の内側が痛い。
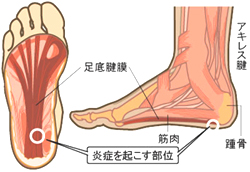
かかとの踵骨と足の指の付け根にある骨をつなぐ扇状の膜を足底腱膜といい、踵骨を挟んでアキレス腱とバランスを取りながら、弓なりに反っている土踏まずの部分の骨を弦のように伸縮して支えるとともに、踵骨のクッションになっています。足底腱膜炎は、踵骨への付着部に炎症を起こした状態をいいます。炎症の原因は、肥満や長時間の立ち仕事、扁平足、運動などによる酷使などがあげられます。発赤、熱感、腫脹は認めません。起床後の特に一歩目だけに疼痛が強く感じますが、、徐々に歩行時でも痛みが持続するようになります。治療は、消炎鎮痛薬や湿布と安静、ストレッチ等で保存的に行いますが、改善しない場合は、ステロイドの局注や足底挿板(保険適応)を作成します。
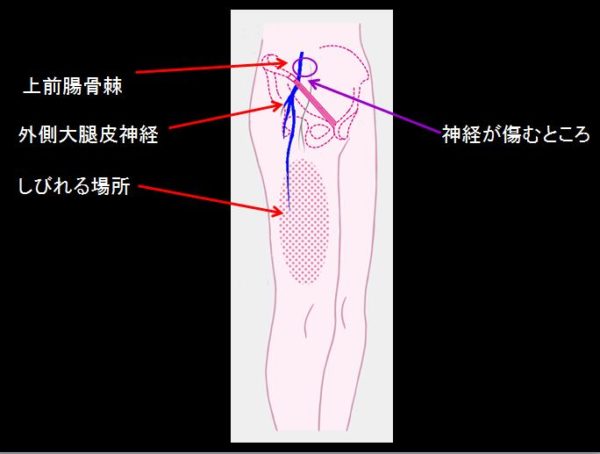
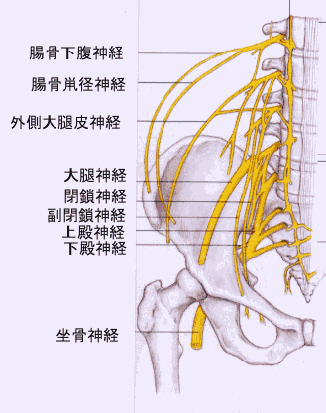
外側大腿皮神経痛
外側大腿皮神経は腰椎2~4番目から出る神経で、鼠径靱帯の下を通って太ももの前~外側の皮膚につながっている感覚神経です。骨盤の前外側にあるでっぱった骨(上前腸骨棘)のすぐ下から太ももの前と外側の皮膚へ神経が走っています。この神経が鼠径部を通るところで、神経が鼠経靭帯により締め付けられると、太ももの外側部分にしびれや痛みを生じる絞扼性神経障害ます。焼けるような、刺すような痛み、ピリピリ、チクチクするような痺れなど知覚以上を認め、運動障害は伴いませんが、痛みのため下半身に力が入りにくくなることがあります。アロディニア(服が当たっても痛い)を訴えることもあります。大腿の伸展、長時間の立位、歩行などで痛みが増強し、しゃがむと軽減します。10万人あたり32人。40〜60歳代の肥満の女性に多く、両側に起こる方は10%程度いるようです。胸を張って立ったり歩いたりすることで痛みが強くなるため、腰の病気と間違えやすいことがありますが、2/3の方では腰痛を合併しています。
誘因としては、神経の出口をつぶすようなベルトやガードル、スパッツ、窮屈なズボンや下着の着用などによる締め付け、糖尿病(7.5倍)飲酒、肥満、妊娠、骨盤内臓の腫瘍などによって鼠径部が圧迫されることにことによって起こると言われています。筋力、腱反射はいずれも正常(神経根が原因の症状なし)上前腸骨棘の直下(上前腸骨棘の1cm内側下に)に圧痛を認め、同部位にTinel徴候陽性(神経傷害部を叩くと、その神経の支配領域に限定して、ビリビリ感に似た電撃性の放散痛が生じるもの)MRIやC T検査では異常なしですが、骨盤内や後腹膜の腫瘍が疑われる場合、腰椎疾患との鑑別には有用です。治療は、減量、きつい衣服を避けるなど保存的に行い、6ヶ月ほどで改善がみられます。症状が強い場合には、外側大腿皮神経ブロックを行います。
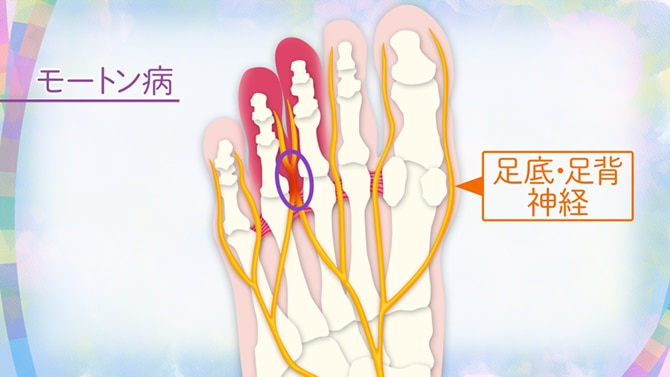
モートン病
中指と薬指の裏や付け根あたりにしびれや痛みが出ている場合に考えられる病気は「モートン病」です。モートン病とは、足首から指先へ走る神経が指の付け根の骨の間に挟まって圧迫されたり、足の裏の靱帯に挟まったりして炎症が起こったり、神経が腫れてコブができるなどして、しびれたり痛みを発生させる病気です。起こりやすい原因として、自分の足に合っていない足幅が狭いヒールのような靴を無理に履き続ける、筋肉の衰えによる扁平足、中腰の作業などで足のつま先に負担がかかる行動などがあります。
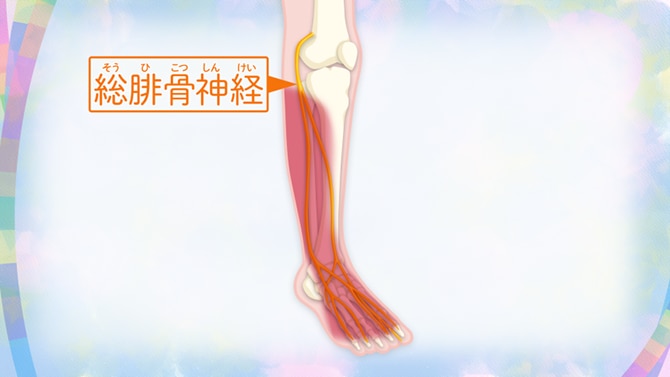
総腓骨障害
足の甲やすねの外側がしびれる場合には「総腓骨神経障害」の疑いがあります。まず、総腓骨神経は膝の外側を通る神経です。膝の裏からでた神経が膝の外側の骨が出っ張った部分を通り、そしてすねの外側、足の甲へ伸びていきます。この神経は膝の外側あたりで皮膚の浅い部分を通っているため、外部からの圧迫を受けやすく、圧迫されるとすねの外側や足の甲にしびれが出ます。圧迫の原因には、きついストッキングやハイソックス、足を骨折したときにつけるギプス、足組みのくせ、過度な反復運動(急にジョギングを始めるなど)が考えられます。この神経は、すねの外側の筋肉にもぐりこむような形で通っていて、筋肉と隣り合わせになっていて足組みやジョギングなどの反復運動などでも神経を圧迫してしまうことがあり、しびれが出る場合があります。また、総腓骨神経は足首を上げる筋肉を動かす神経でもあるので、神経が締め付けられて悪化すると運動まひが起き、足首が垂れ下がり上がらなくなる場合があります。この症状は下垂足といいます。こうなると段差につまずきやすくなり、転倒する場合もあるので危険です。
大腿骨頸部骨折
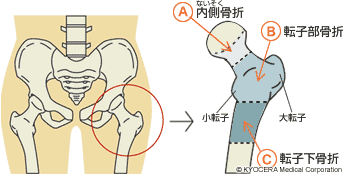
大腿骨の骨折は3つに分けられます。
(1)大腿骨頸部骨折 大腿骨の先端にある骨頭のすぐ下で折れる、股関節の関節包の内側での骨折。
(2)大腿骨転子部骨折 骨頭のすぐ下の大転子と小転子という出っ張りがある付近での折れる股関節の関節包の外側で骨折。
(3)大腿骨転子下骨折 大転子と小転子という出っ張りよりも下で折れる骨折。
診断
問診で、転倒や外傷機転があって(この骨折の95%は転倒により起こる)直後から脚の付け根の痛みと腫れがあり、歩くことができなくなれば、まず大腿骨骨折を疑います。高齢者、特に女性に多く、骨粗鬆症などで骨がもろい状態で起こりやすくなります。診断は、レントゲンでわかります。ただ、転んだあとも骨にズレがなくて歩けている状態の場合は、レントゲンでは判別しづらいこともあり、CT検査やMR検査を行います。レントゲンやCT所見については、専門外で実際に撮像して診断を下す事は、プライマリーケア医として想定していないので、清書に回します。
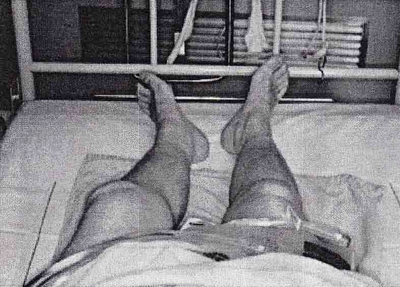
患側下肢(左足)が外旋し、短縮しています。左右の膝蓋骨をみれば、一目瞭然です。
治療
可能な限り24時間以内(予後がいい)に手術を行います。「なるべく早く手術をしてベッドから離れて歩けるようにしましょう」というのが基本的な考え方です。手術や麻酔(できれば腰椎麻酔がいい)がどうしても危険な方は、保存的治療も選択できますが、大腿骨の場合、ギブスで固めることができず、1ヵ月以上はベッドの上安静となると寝たきりになる可能性が高くなります。
どの手術方法にするかは、骨折のタイプによって異なります。
(1)大腿骨頸部骨折では、Garden分類のStageに基づいて行われます。
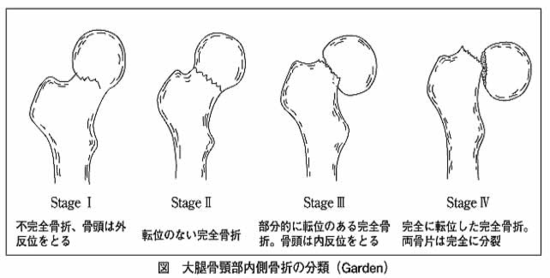
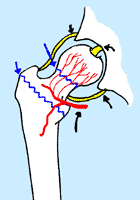
大腿骨頸部骨折は、関節包内骨折であり、StageⅠ〜Ⅱぐらいで、幸いにもズレが小さく血流が保たれている場合は、保存療法かスクリューで内固定かを選択します。StageⅢ~Ⅳでは、骨のズレが大きいので、大腿骨頭へは小転子の辺りから骨頭に向かって入っている血流が途絶されて、骨頭壊死を起こす可能性があるので、骨頭を取り替える人工骨頭置換術が選択されています。
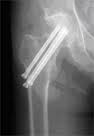
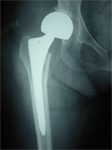
大腿骨頸部骨折StageⅠに対する 大腿骨頸部骨折StageⅢに対する
ハンソンピン固定 人工骨頭置換術
(2)大腿骨転子部骨折は、股関節の関節包の外側で骨折で、骨頭への血流は保たれています。外側骨折では骨折したところからかなり出血するため、早期に適切な処置を行わないと貧血が進んで危険な状態になることもあります。骨折によるズレが大きいことが多いので、骨折部分を引っ張りながら位置を整えてプレートで固め、骨頭はスクリューで固定する方法(CHS)か、あるいは大転子から骨の中に金具の心棒を入れて、そこを通して骨頭側にスクリューを挿入する方法(γネイル)のどちらかを選択します。(CHSの方が合併症が少ない)
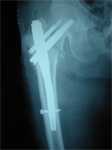
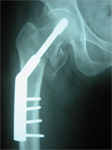
大腿骨転子部骨折に対するCHS固定術 大腿骨転子部骨折に対するγネイル固定
オスグッド-シュラッター病
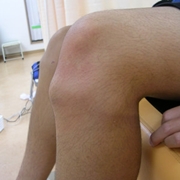
発育期の活発な子供の膝に発生する外傷性の良性障害で、膝蓋腱の牽引力による脛骨粗面の剥離で、日常診療においてしばしば遭遇する疾患です。発育期のスポーツ少年に起こりやすい疾患で、脛骨結節(お皿の下の骨)が徐々に突出してきて、痛がります。時には、赤く腫れたり、熱を持ったりします。休んでいると痛みが無くなりますが、スポーツを始めると痛みが再発します。成長期の一過性の病気で、成長が終了すると、多くは治癒します。この時期はスポーツを控えることが大切です。痛みがなくなればスポーツは可能です。発症後3~6ヵ月はスポーツをすると症状が強くなるので、スポーツ前後に上記ストレッチングやアイスマッサージ、ベルトの装着などをした上でのスポーツすることをお勧めします。
上記の症状を強くさせないためには、大腿四頭筋のストレッチングやアイスマッサージなどを行い、痛みが強いときのみ、内服や湿布をします。
変型性股関節症
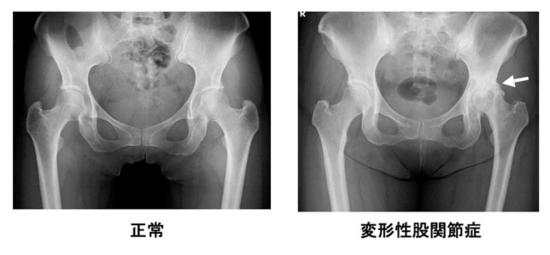
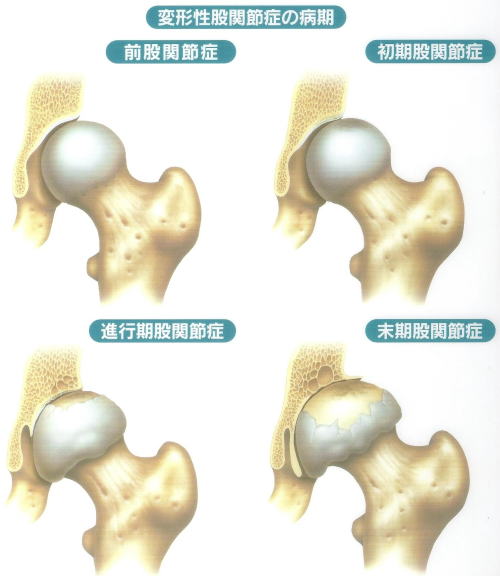
股関節は、胴体と両脚をつないでいる体の中で最も大きな関節です。歩行時には、体重の10倍以上の負担がかかることもあります。股関節は、けん玉の皿(骨盤の臼蓋(きゅうがい))に、玉(大腿骨の骨頭)が包み込まれるように収まっています。骨と骨との接触面は、クッションの役割をする関節軟骨で覆われて、いろいろな方向に滑らかに動くようになっています。変形性股関節症は、関節軟骨がすり減り、関節が炎症を起こす病気で、すり減りが進んで骨と骨とが直接接触するようになると痛みが強くなり、大腿骨頭の変形がおこります。
股関節症の主な症状は、最初は立ち上がりや歩き始めるとき、階段の上り下りするときなどに脚の付け根に痛みを感じます。関節症が進行すると、その痛みが強くなり、場合によっては持続痛(常に痛む)や夜間痛(夜寝ていても痛む)に悩まされることになります。一方、日常生活では、足の爪切りがやりにくくなったり、靴下が履きにくくなったり、和式トイレ使用や正座が困難になります。また長い時間立ったり台所仕事などに支障が出てきます。
患者さんの多くは女性ですが、変形性股関節症の原因の8割は、先天的な臼蓋形成不全と言われています。臼蓋形成不全は、臼蓋が、大腿骨頭を十分に覆っていないため、負担を受け止める面積が狭くなることで関節軟骨がすり減りやすくなっており、加齢や肥満に伴って、変形性股関節症が発症しやすくなります。
診断は上記の症状がある場合、X線検査で行います。前股関節症では、関節軟骨は正常ですが、多くの場合、臼蓋形成不全が見られます。関節症がすすんで初期股関節症になると、関節の隙間が狭くなったり(軟骨の厚さが薄くなり、凸凹が生じる)軟骨下骨が硬くなったり(骨硬化)して、立ち上がる時や歩き始めに痛みを感じたりします。さらに進行期関節症、末期関節症となると、痛みが強くなり、歩いたりするときはもちろん、座ったり、寝ていたりする安静時にも痛みが出るようになり、関節の周囲に骨棘が形成されたり、骨嚢胞と呼ばれる骨の空洞ができたりします。
治療は、保存的療法、薬物療法(痛み止め)手術療法です。変形性股関節症と診断されたら、初期のうちなら、股関節に負担をかけない日常生活を心がけることが大切です。生活のスタイルに洋式にすることや減量に取り組むことが有効です。日本の生活スタイルで、座卓やトイレ、畳などは、しゃがむ動作が多くなります。椅子に座る、洋式トイレにする、ベットにするなどで股関節への負担を減らすことができます。やや進行すると、左右の脚の長さに差が生じることで「歩くときに上体が傾く」「体を揺らしながら歩く」痛い足をかばうと「片足を引きずる」「小股になる」などの症状が出てきます。股関節の負担を減らし、脚の長さを補正するために、クッション性のある適切な厚さのある中敷き(整形外科で処方)を使って調整したり、過体重があるようでしたらダイエットしたり、体重を分散するための杖の使用もお薦めします。一方、運動療法はどうしても痛みを伴いますが、動かないと筋肉が衰えてしまいますので、水中歩行などをを週2,3回行うなど慎重に始めて徐々に強度を高めていくことがポイントです。股関節をリラックス、ストレッチし、周囲の筋肉を鍛えることで股関節を支える力が高まります。運動療法の詳細は、専門医、理学療法士に相談してみて下さい。
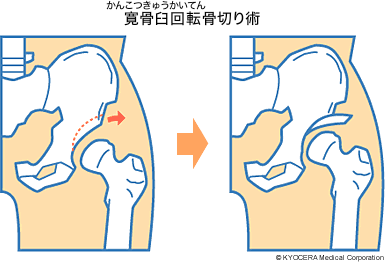
これらの保存療法でも症状が取れない場合は手術療法を考えます。初期のうちで、関節軟骨が残っている初期から進行期ぐらいの臼蓋形成不全の患者さんに対しては、自分の骨を生かして行う骨切り術の適応になります。骨盤の臼蓋部分を局面に沿って切り、それを外側にずらして、大腿骨頭をしっかり覆うようにします。出血量が多くなりやすく、手術による体への負担が大きいので、50歳ぐらいまでの比較的若い人が適応で、術後リハビリなどに1〜2ヶ月の入院が必要になります。
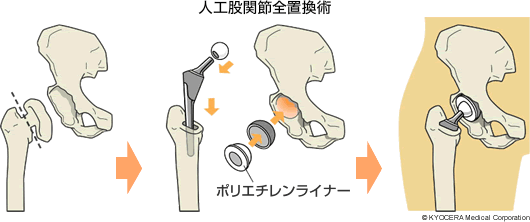
関節軟骨がすり減ってしまって、関節の変形がすすんでいる進行期から末期の患者さんは、人工関節置換術が行われます。人工関節の耐用年数は20年とされるため、多くの場合は、50歳以上の患者さんが適応になります。痛みが術後すぐに解消されるメリットがありますが、異物を体内に入れるため、感染症のリスクがやや高くなります。関節鏡を使って、軟骨のけばだった部分を削って滑らかな上体に修復する手術は患者さんの負担は軽いことが特徴です。
股関節脱臼
脱臼している方が、内旋して屈曲し、屈曲した膝頭が低くなる。
恥骨 坐骨の骨折も見逃さないように。
手が痛い
関節リウマチ
関節リウマチ(rheumatoid arthritis: RA)とは、免疫の異常により関節に炎症が起こり、関節の痛みや腫れが生じる病気です。進行すると、関節の変形や機能障害を来たします。原因は未だ不明ですが、遺伝的要因や、喫煙、歯周病などの環境要因の関与が指摘されています。女性は男性のおよそ4倍多く、40~60歳代での発症が多いですが、最近ではさらに高齢で発症する方も増えています。
手根管症候群
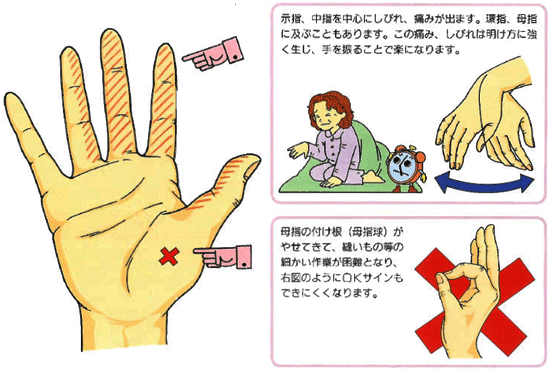
初期には示指、中指がしびれ、痛みがでますが、最終的には母指(親指)から環指の母指側の4本半の指がしびれます(正中神経の支配領域)。決して小指はしびれないという特徴があります。これは、小指とくすり指の小指側半分は尺骨神経に支配されているからです。手のひらだけしびれ、手の甲はしびれません。全体の40%は両手におこります。しびれ、痛みは夜間や明け方に強く、手を振ったり、指を曲げ伸ばしするとしびれ、痛みは楽になります。手のこわばり感もあります。ひどくなると母指の付け根(母指球)がやせて母指と示指できれいな丸(OKサイン)ができなくなります。ボタンをかける、細かいものをつまむなどの指先の細かい動作が困難になります。縫い物がしづらくなり、細かいものがつまめなくなります。
しかし、これは、典型例です。実際の臨床では、しびれの範囲は、手掌面から全部の指、上肢全体に拡がることも珍しくありません。(関連痛)「早朝にしびれますか」だけで診断してほぼOKです。
原因は、特発性が多く、妊娠・出産期や更年期の女性が多く、女性のホルモンの乱れによる滑膜性の腱鞘のむくみが原因と考えられています。(男女比1:10)仕事やスポーツでの手の使いすぎの腱鞘炎やケガによるむくみなどでも発症します。そのほか、糖尿病、甲状腺機能低下症、リウマチ、腎不全(透析)、アミロイドーシスなどと関連して生じることが知られています。腫瘍や腫瘤などの出来物でも手根管症候群になることがあります。
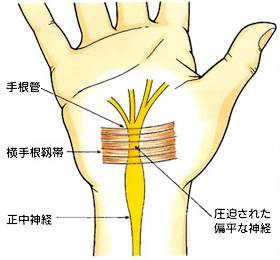
病態は、正中神経が手首にある手根管というトンネル内で圧迫された状態です。手根管は手関節部にある手根骨と横手根靱帯(屈筋支帯)で囲まれたトンネルで、その中を1本の正中神経と指を動かす9本の腱が滑膜性の腱鞘を伴って走行しています。
診断は、手首(手関節)を打腱器などでたたくとしびれ、痛みが指先に響きます。(ティネル様サイン陽性)手首(手関節)を直角に曲げて手の甲をあわせて保持し、1分間以内にしびれ、痛みが悪化するかどうかを見ます(ファレンテスト陽性) 補助的な診断法として、MRI、超音波検査で、正中神経の圧迫の状態や腫瘍の有無を調べます。
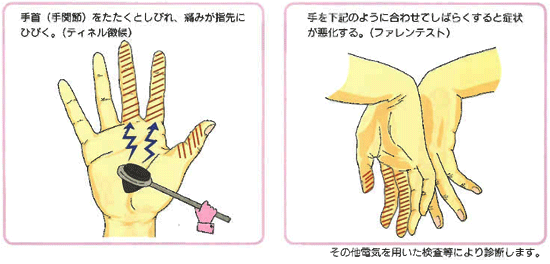
治療は、運動や仕事の軽減など手をできるだけ使わないようにし、局所の安静を保つためにシーネなどで手首を固定したりします。消炎鎮痛剤やビタミンB12などの飲み薬、塗布薬や腱鞘炎を治めるために正中神経の周囲への副腎皮質ホルモン薬の注射などの保存的療法が行われます。難治性のものや母指球筋のやせたものは手術が必要になります。手術には、内視鏡を用いた鏡視下手根管開放術や小皮切による直視下手根管開放術が行われています。手術後、指のしびれはすぐに軽くなり、手が使えるようになりますが、筋力の回復には長期間(1年以上)かかることが多いようです。
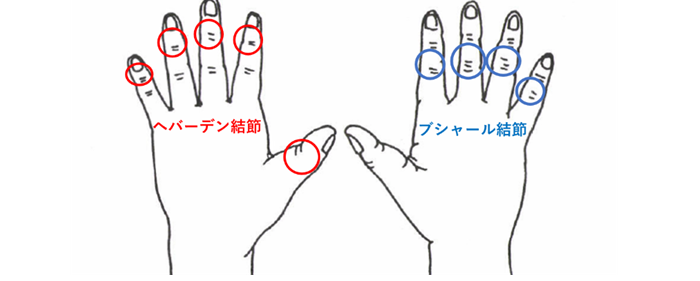
へバーデン結節
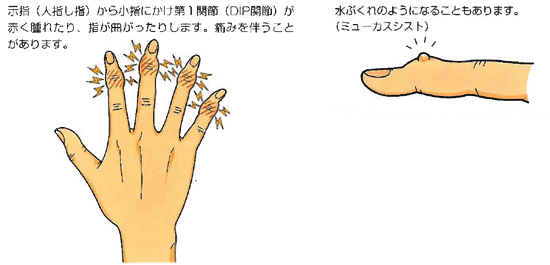
指の第1関節(DIP関節:遠位指節間関節)が変形し曲がってしまう疾患です。この病気を1802年に報告した英国の医師William Heberden博士の名にちなんでヘバーデン結節と呼ばれています。原因は不明で、遺伝的な要因もあるようですが、一般に40歳代以降の女性に多く発症することから、背景に女性ホルモンの変調やストレスが多くかかる環境などが関係しているようです。成因としては、加齢や指先の手をよく使う人に起こるのではないかといわれています。示指から小指のDIP関節の腫れや熱感があり、変形してグラグラ動く、指先に力が入りにくい(包丁で硬いものが切れない、容器のふたが開けられない、つまみにくい)痛み(ピリピリやチクチクする、強く握れない、ぶつけたときに激痛が走る)関節の動きが悪い(特に伸ばす方)などの症状がみられます。第1関節の動きも悪くなります。また、痛みのために強く握ることが困難になります。第1関節の近くに水ぶくれのような透き通ったでっぱりができることがあります。これをミューカスシスト(粘液嚢腫)と呼びます。
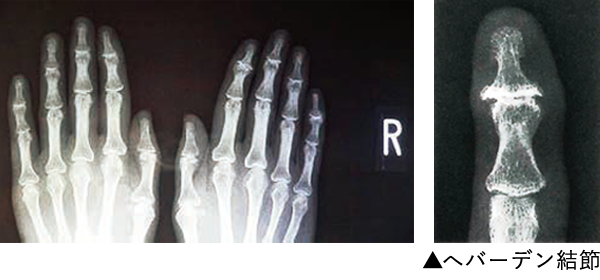
現在この指のふくらみは年齢に伴う変形性関節症と判明しています。変形性関節症とは、関節の表面を覆う軟骨の老化や摩耗によって、骨に直接負荷がかかり、骨が徐々に変形する加齢性の疾患です。X線写真で、関節の間隙(骨と骨の間)が狭くなったり、関節が壊れたり、骨のとげ(骨棘)が突出するなどの変形性関節症の所見があれば、へバーデン結節と診断されます。
ブシャール結節
ブシャール結節とは、指の第二関節(PIP関節)の軟骨が摩耗することで、関節の変形、腫れ、屈曲などが起こる病気です。指先から2番目の関節(PIP関節)がこぶ状に膨らんで指が曲がって変形してきます。痛みは必ず生じるものではなく、中には全く感じない方もおられますが、関節の変形が進行すると曲がりにくくなります。また、雑巾が強く絞れなかったり、ペンや箸をうまく使えないなど、日常生活に支障をきたすような症状が現れることもあります。ブシャール結節の変形はいきなり起きるわけではなく、その数年前から関節の痛みや腫脹を伴っています。ブシャール結節は、手の使用、肥満、メタボリック症候群、脂質代謝異常などとの関連が指摘されていまが、閉経前後あるいは更年期以降の女性に多く見られるのは、女性ホルモンであるエストロゲンの低下で腱が浮腫みやすいからです。レントゲンでは関節裂隙の狭小化、骨棘形成がみられます。へバーデン結節と同じ、変形性関節症に分類されます。
ブシャール結節の原因不明です。指の第1関節に生じるものをヘバーデン結節、第2関節に生じるものをブシャール結節と言います。
テーピングなどで患部を固定し、安静を保つことで、痛みは多少抑えられます。ステロイド剤の関節内注射も疼痛緩和に効果があります。日常生活に支障をきたすような強い症状が現れている場合には、手術を検討する必要があります。腱鞘炎が原因と考えられる軽症~中等症例では、腱鞘切開術や浅指屈筋腱切除術(指を曲げる腱の1本を切除)を行います。指の動きは大きく変わりませんが、指が動かしやすくなり、疼痛緩和に効果があります。一方、関節の変形が高度な重症例では、PIP関節を人工関節に置換する手術(人工関節置換術)を行います。
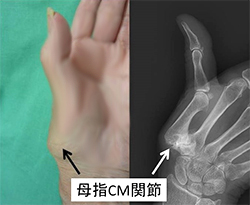
母指CM関節症
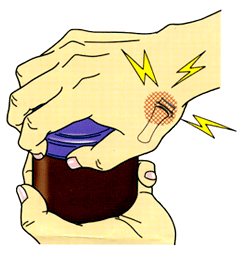
物をつまむ時やビンのふたを開ける時など母指(親指)に力を入れる動作で、手首の母指の付け根付近に痛みを感じます。また、ドアの取手など何かをつかむ時、ホチキスやハサミを使う時などに痛みがあります。進行するとこの手の親指の付け根あたりが膨らんできて母指が開きにくくなります。進行してくると、親指の指先の関節が曲がり、付け根側の関節が反った「白鳥の首変形(スワンネック変形)」や亜脱臼(あるべき場所から部分的にずれ、外れかかっている状態)になってきます。親指のCM関節は、柔軟に動きやすくなっているため、物を掴む・握るという動作が可能です。変形性関節症とは、骨と骨を繋ぐ関節をクッションのような役割で覆っている軟骨がすり減り、骨同士がぶつかることで痛みや骨の変形が生じる疾患です。
母指CM関節症の発症は、加齢、負荷の蓄積、女性ホルモンの影響など様々な要因が関与しているとされています。特に、更年期頃の女性は、日常生活の中で長年にわたって家事を行っている人も多く、日々生活の中で、予想以上に手を酷使していて、いつの間にか負担が蓄積していることも多いのです。X線検査でCM関節のすき間が狭く、骨棘があったり、ときには亜脱臼が認められ、変形性関節症のひとつ母指CM関節症と診断します。
母指CM関節症の治療で一番大事なことは「親指の付け根をできる限り動かさず、休ませること」です。軽症であれば、患部に湿布を貼って、固定しているだけでも多くのケースで痛み・腫れなどの症状が改善します。装具療法(患部の安静)は、できるだけ長時間の装着を2~3ヵ月続けます。(夜間だけでも必ず装着していれば効果はある)固めの包帯を親指から手首にかけて、8の字に巻いて動きを制限(テーピング)することも良いでしょう。それでも痛みや腫れが強く、仕事や日常生活に支障を来す場合は、痛み止め(消炎鎮痛剤)の内服や関節の中にステロイド注射をします。さらに、亜脱臼を伴う高度な関節の変形・親指の白鳥の首変形が起こっている時は、手術が適応されます。切除関節形成術は、CM関節を構成する片方の骨(大菱形骨)の一部を切除して、CM関節周囲の靱帯を再建します。関節固定術は、CM関節の表面を削って、関節を固定します。
アッヘンバッハ症候群
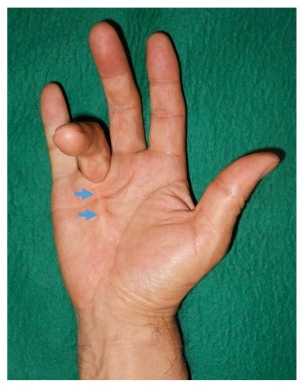
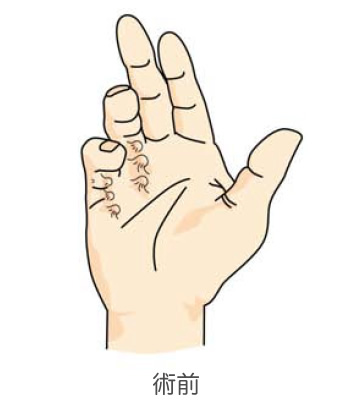
デュプイトラン拘縮
手のひらの皮膚の下には手掌腱膜という薄い線維性の膜があります。手掌腱膜が肥厚、線維化し、収縮することによって指がしだいに曲がってくる病気です。50代以降の男性に多く、環指、小指に好発します。手のひらに数珠状の固いしこりを触れます。通常痛みはありません。指が曲がってきて伸ばせなくなるので、拍手が出来ない、手袋をはめにくい、洗顔時に鼻や目を突いてしまうなどの症状があらわれます.白人に多く,日本人での発生は比較的少なく,人種差があります.糖尿病の患者さんはデュプイトラン拘縮になりやすい傾向があります。
有効な内服薬はありません。指を伸ばすなどのリハビリテーションを行っても効果はほとんどありません。指が曲がって、日常生活に支障が出てくるようであれば、治療が必要です。特に指の第2関節が曲がってきたら早めに治療した方が良いでしょう。皮膚を切開して、厚く線維化した手掌腱膜を切除して、指を伸ばします。
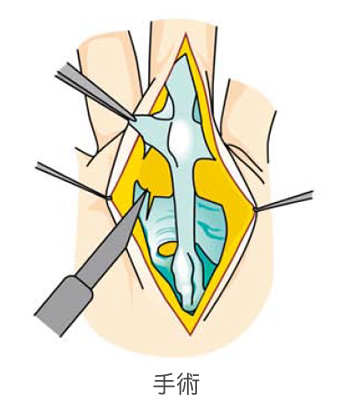
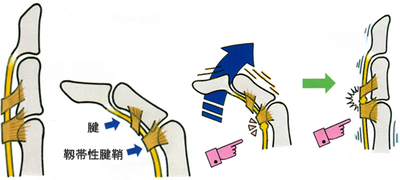
ドケルバン病(狭窄性腱鞘炎)
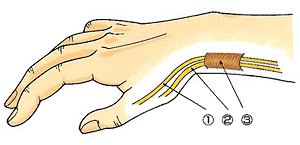
手の母指(親指)を広げると手首(手関節)の母指側の皮下の部分に2本の腱①短母指伸筋腱(母指を伸ばす働きをする腱)と②長母指外転筋腱(母指を広げる働きをする腱)が浮かび上がります。ドケルバン病は、この2本の腱が、手首(手関節)の母指側にある③腱鞘(腱が通るトンネル)を通るところに生じる腱鞘炎です。
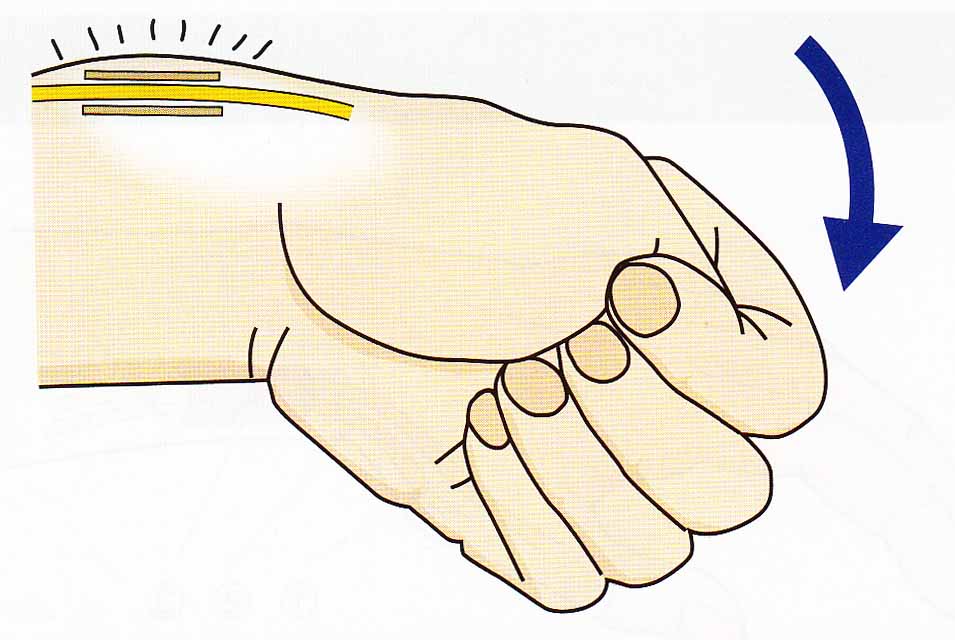
妊娠出産期の女性や更年期の女性に多く生じます。手の使いすぎやスポーツや指を良く使う仕事の人にも多いのが特徴です。母指の使いすぎによる負荷のため、腱鞘が肥厚したり、腱の表面が傷んだりして、腱に炎症が起こった状態で、腱鞘の部分で腱の動きがスムーズでなくなり、手首の母指側が腫れて、母指を広げたり動かしたりするとこの場所に強い疼痛が走ります。母指を内側に入れて握り拳を作り、手首を小指側に曲げると痛みが生じます。(フィンケルシュタインテスト)
治療
局所の安静(シーネ固定も含む)投薬、腱鞘内ステロイド注射(特にトリアムシノロンは有効)などの保存的療法を行います。改善しないときや再発を繰り返す場合は、腱鞘の鞘を開く手術(腱鞘切開)を行います。
ばね指
腱が靭帯の下を通ることろで、過度の反復運動での摩擦で太くなって瘤のようになり、指を曲げる時に引っかかるようになったものです。コンピューターや楽器、機械などで指の使い過ぎが原因で、関節リウマチ、痛風、甲状腺機能低下症、糖尿病などの人で起こりやすい。
ばね指は主に妊娠時や、産後または30~50歳代の女性に起こることが多く、右手の親指や中指の手のひらの付け根の部分に発生しやすい。
肘内障
2歳の男の子。転けそうになったので、手をひっぱたら急に左腕を痛がって左腕を垂らしたまま動かそうとしない。
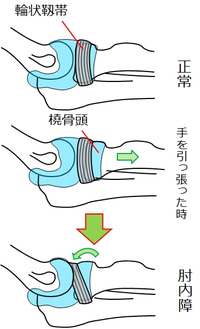
肘内障は、橈骨頭が輪状靱帯から亜脱臼する現象で、6ヶ月〜6歳(特に2〜3歳)に多い。外傷機転がなく、腕を引っ張られた(この機転を確認することが題字)後から、手を回内させて、患肢を下垂した状態でじっとしている。肘の腫脹、変形、皮下出血がなければ(あれば、骨折です)肘内障と診断してOKです。X線などは不要です。寝返りなどで発症することもあります。
整復には、回外(回内)屈曲法がある。
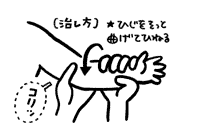
治ったかどうかは、だっこをせがんで、両手を挙げれるかどうかを見れば一目瞭然です。(肘が肩の高さまで上がればOK)ちなみに、回内、回外について。前腕をの運動で、スポーツの得意な人はわかると思いますが、ボールの投げる動作もそうですが、テニスでも回内運動が上手にできないと速いサービスは打てません。

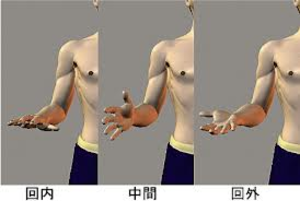
首が痛い
頸椎捻挫(頸椎損傷)
いわゆる鞭打ちですが、画像所見は正常で、3ヶ月以上症状が続く場合は、痛みはとれにくくなり、頸椎カラーは無効で、慢性期のリハビリも効果はありません。診断には、項部正中の圧痛があるかどうかが重要なようですが、よろず内科医には到底、太刀打ちできないので、深入りせずに、整形外科に紹介しております。
クラウンド・デンス症候群(環軸関節偽痛風:Crowned dens syndrome)
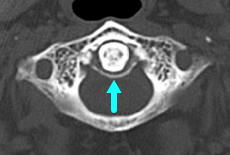
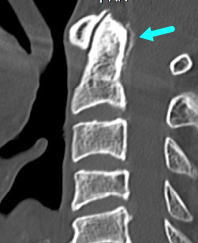
高齢の方の急性の頚部痛の原因のひとつとして国試にもよく出る問題です。第1頸椎の環椎と第2頸椎の軸椎の間、環軸関節の偽痛風と考えられています。環椎は軸椎の歯突起を中心に左右に回旋するので、この関節に炎症が起こると首を回すときに強い痛みが起こります。第2頸椎(C2)歯突起周囲の靭帯にピロリン酸カルシウムが沈着し、関節炎を引き起こします。石灰化は単純X線写真では診断がつけにくく、CT検査で歯突起の周りの石灰化(CT図は横靱帯の石灰化)などは、歯突起(デンス)に王冠(クラウン)をかぶせたように見えるので、この名前がついています。急性の後頸部痛、発熱、項部硬直を起こす(髄膜炎、リウマチ性多発筋炎、側頭動脈炎と鑑別)非ステロイド性抗炎症剤内服が有効で、治りにくいときはステロイド剤の内服薬が使われます。
石灰沈着性頸長筋腱炎
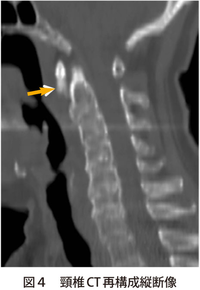
好発年齢は20~50歳で,急性の項頸部痛,頸部運動制限,嚥下痛などを主訴とし発症します。咽後膿瘍や化膿性脊椎炎などの鑑別が臨床上問題となる疾患です。頸椎単純X線写真側面像にて第1から第2頸椎前面の軟部組織が厚くなり、頸長筋腱付着部に石灰化像が見られます。CTで石灰化はさらに明瞭に描出される。発症機序は、頸長筋腱の過使用による組織の変性で石灰の沈着が起き、それらが吸収される過程で炎症が惹起され、偽痛風発作を引き起こします。本疾患は通常1~2週間の経過で自然寛解し,NSAID内服および頸部固定による局所安静による保存的治療が原則であるが、嚥下障害や呼吸困難を伴うような重症例ではステロイドの短期投与もOK。稀ではありますが、特異的な症状,所見を呈する疾患で、確定診断に至ることが可能な疾患です。
外傷、カイロプラクティックス後に痛くなった
内頸動脈解離、椎骨動脈の解離などでワレンベルグ症候群(延髄外側症候群)めまい、顔のしびれ、失調
ホルネル症候群 眼瞼下垂 瞳孔が縮瞳、顔面の発汗低下
体が痛い
リウマチ性多発筋痛症 (関節リウマチのページへ)
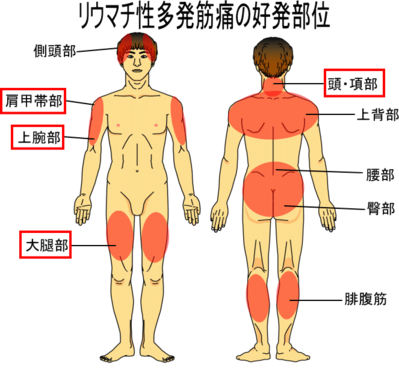
リウマチ性多発筋痛症では、全身の症状、筋肉の症状、関節の症状3つが主な症状です。全身症状としては、あまり高くならない発熱(80%)食欲不振(60%)体重減少(50%)全身倦怠感(30%)抑うつ症状(30%)などがみられます。筋肉の症状としては、両側の肩、くび、腰、臀部、大腿などに痛みやこわばりがでます。半数以上の人ではこの肩周囲の症状が最初に現れます。発症は、急性もしくは、亜急性で、片側から起きても数日に両側になることが多い。しかし一般に筋力が低下することはありません。関節の症状として45分以上の朝の手のこわばりや関節痛がみられます。とくに夜の痛みが多く、睡眠時の体動で痛みが起こり、寝返りなどで目が覚めてしまうことがよく起こります。手関節などが関節リウマチのように腫れることはあまりありませんが、RS3PEもこの亜型と考えられており、手の浮腫(伸筋腱の炎症)を伴うこともあります。元気がないことから初老期うつ病と間違えられたり、肩の痛みから五十肩と誤診されることもあります。
血液でCRP高値(10以上)血沈亢進などの炎症反応を認めるのが特徴ですが(筋痛はあるが、CK、アルドラーゼは正常)決め手になる検査がないため(ANA陰性、RA因子陰性(陽性でも可)、診断は、関節リウマチなどの他の膠原病や感染症などを否定しながら総合的に行われます。リウマチ性多発筋痛症は50歳代以上の高齢者の方に多く(平均年令は65歳)有病率は10万人に700人(50歳以上では)と言われ、common diseaseのひとつです。男女比は1:2とやや女性に多いといわれています。
リウマチ性多発筋痛症は、少量のステロイド薬(10〜20mg)が著効することで知られ(NSAIDsは無効なことが多い)薬を飲みはじめてすぐに(1週間以内)症状が軽快しはじめます。VASで70%以上改善していれば、PMRらしいとして治療を継続します。50〜70%改善だと、プレドニン20mgまでは増量します。50%以下だと診断が正しいか再考の余地ありです。服薬をすぐに中止すると再発することがあるので、2〜4週間投与し、1〜2週間に10%づつ減量します。減量のスピードは速いと再燃する。数年単位での治療を必要とすることが多い。ステロイドの中止できる確率は、2年で50%、3年で70%、11年で90%とかなり難しい。急激な減量では再発率が高く、特に女性で再発率が高くなっています。
リウマチ性多発筋痛症は、関節リウマチと違い、関節、特に、その周囲を被っている滑膜に炎症が及ぶことは少ないといわれています。従って、関節の破壊や変型が起こることもあまりみかけません。また、この病気では、血液検査でリウマトイド因子(RF)は陰性です。

題ロコモティブシンドローム名
腰痛や膝痛、肩痛などの関節痛は、診療所の受診理由として、かぜ症状に次いで、多い愁訴であります。ロコモティブシンドローム(運動器症候群)あまり、聞き慣れない言葉ですね。専門的には整形外科ですが、最近、内科のメタボリック症候群に対抗して、ロコモティブシンドローム、通称、「ロコモ」と呼ばれる疾患群が注目されています。運動器(私たちが動くためには、「骨」「筋肉」「関節」「神経」などが互いに連携して働く必要があります。どのひとつが悪くても身体はうまく動きません)が衰え、痛みが現れたり転倒することによって、歩行障害(→要介護)につながる可能性がある状態のことです。ロコモは知らないうちに進行していることがほとんどです。早期に気づき、適切に対応することによって自立した生活を送ることを目標にしています。ロコモになっていないかどうかを調べる方法が「ロコチェック」です。普段の生活の動作や運動のなかで、少しだけ負担をかけて、筋力やバランス能力の低下の程度を見ています。 しかし、片足立ちで靴下をはくというのは、ハードル高すぎませんか?
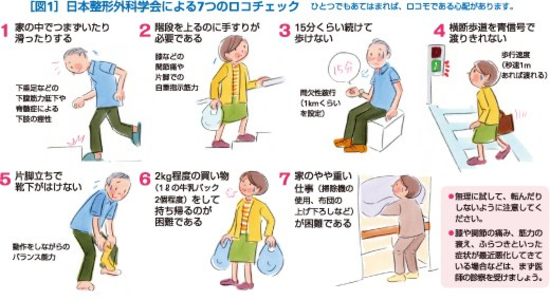
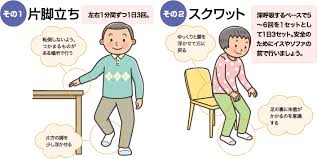
ロコチェックで、ひとつでもあてはまれば、要注意です。早速、転倒予防の運動をしましょう。「ロコトレ」と言って、片足立ちとスクワットの運動です。片足立ちは、1分間となっていますが、これもきびしい、15秒ぐらいから始めるのがいいでしょうか。スクワットも結構きついです。テーブルを前に腰掛けて、テーブルに手をついて(つかなくてもOK)立ち上がる、座るを数回、繰り返すぐらいから始めましょう。骨粗鬆症で、いろいろなお薬を飲むことが薦められていますが、なによりも大事なのは、脚を鍛えることです。転倒予防が一番大事なことは、糖尿病で、いくら沢山お薬を飲んでも、パクパク食べて、メタボ状態では、本末転倒なのと同じことです。
顎がはずれた
老人ホームでは、数年に1回ぐらい、顎がはずれたと相談を受けます。共通項は、要介護5の90歳前後の寝たきりの経管栄養のお年寄りです。とりあえずは、整形外科の先生にお願いしておりますが、断られることもあります。何回も繰り返すことも多く、さすがに日赤の口腔外科まで手をわずらわすのは申し訳なくて、自分でなんとかならないか勉強してみました。
あごの関節(顎関節)は左右一つずつ耳の前方にあります。頭蓋骨のくぼみである下顎窩に下顎骨の突起(下顎頭)が納まることで顎関節ができています。耳の前に人差し指を当てて、大きく口を開けたり、閉めたりすると下顎頭が動くのがよくわかります。下顎頭と下顎窩の間には関節円板があり、動きをスムーズにし、クッションのような役割をしています。
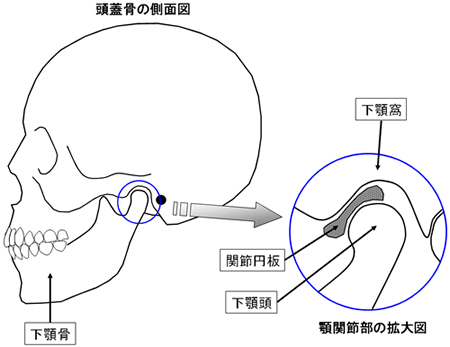
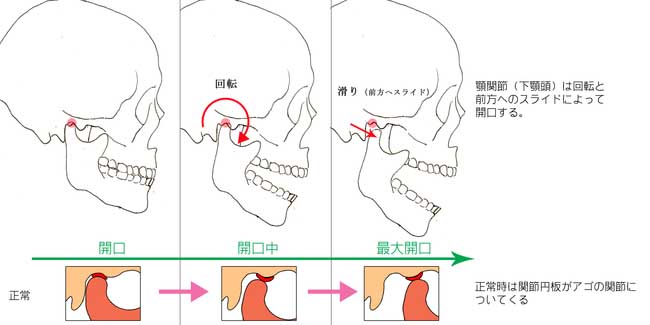
口を開けると、下顎頭は、その場にとどまって単に回転するのではなく、回転しながら下顎窩の前方の斜面に沿って前方へスライドします。閉口時には、回転しながら斜面に沿って元の位置へ戻ります。正常な顎関節において、開閉口時には、関節円板も、顆頭と一緒に動き、常に関節窩と顆頭の間のサンドイッチ状態がキープされます。
在宅で見られる顎関節脱臼は、前方脱臼です。大きなあくびをした時に、下顎頭が下顎窩からはずれ、前方の壁を乗り越えて戻らなくなった状態です。口が閉じられず、いつもと顔つきが違って、抜けた感じになります。元に戻すにはどうしたらいいか?顎がはずれた状態で、そのままただ後に押してみても、クッションのような役割をしていた関節円板が邪魔をして戻すことはできません。つまりこの関節円板を乗り越えるようにまず下顎骨を思いっきり押し下げておいてから下顎骨を前方にしゃくり上げるように持ち上げると動作が必要です。
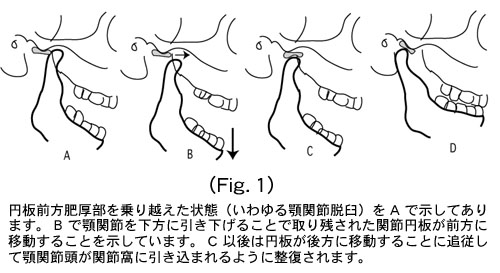
よしなか先生は簡単そうにやられていますが、実際は、初心者ではこんなうまくいきません。患者に馬乗りになって、両拇指を口腔内に入れて、両下顎の奥歯に置きます。残りの4指で下顎のエラの部分を包み込むようにしっかり把持します。患者さんには顎の力を抜いてもらうよう声をかけて、体重をかけるように身を乗り出して下顎を下方に押し下げると同時に4指で下顎をしゃくりあげるように口を閉じます。体全体の使い方と手の使い方がコツのようです。
まあ、失敗しても死ぬわけでもあるまいし、気軽にトライして差し上げましょう。なるべく早く整復してあげないと関節周囲の軟部組織や関節包が緩んでしまって習慣性になってしまいます。整復後はしばらくサポーターで固定しておきますが、頃合いをみてとってあげましょう。(はずれたらまた入れてあげたらいいんです)
骨折
フレートは除去?
骨折のズレを直しプレートやスクリューで固定する手術を行います。通常、手術後1年ほどすれば骨はくっついているので、そこでプレートをどうするか判断します。最近の手術で使われるプレートやスクリューの材料は人間の体と親和性が高いので入れ続けていても基本的には害はありません。取るか置いておくかは患者さんの希望に沿って考えることになります。骨折が治った後にプレートを取り除いている患者さんが多いようです。金属が入っていると異物感、違和感を覚える方が多いからです。痩せている人や高齢女性ならなおされです。